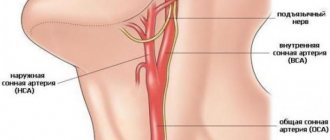
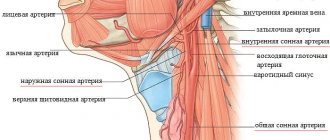
Сонные артерии
Заболевания сонных артерий возникают, когда формирующиеся атеросклеротические бляшки частично или полностью перекрывают их просвет. Сонные артерии это парные сосуды, которые осуществляют кровоснабжение головы и головного мозга.
Сонные артерии это парные сосуды, которые располагаются в области шеи, и обеспечивает приток крови к мозгу.
Сужение просвета сонных артерий за счет формирования и нарастание атеросклеротических бляшек уменьшает объем поступающей крови к головному мозгу и увеличивает риск развития инсульта.
Симптомы
Поскольку атеросклеротическое поражение сонных артерий развивается медленно и часто носит бессимптомный характер, первыми клиническими проявлениями этого заболевания могут стать инсульт (острое нарушение мозгового кровоснабжения — ОНМК) или транзиторная ишемическая атака (ТИА), иногда называемая микроинсультом.
Лечение атеросклеротического поражения сонных артерий обычно включает в себя комплекс мероприятий, таких как изменение образа жизни, медикаментозную терапию и в некоторых случаях хирургическое лечение (открытое оперативное вмешательство или стентирование).
На ранних стадиях атеросклеротическое поражение сонных артерий, как правило, является бессимптомным. Вы и ваш лечащий врач можете не знать о существовании у вас сужения сонной артерии до тех пор, пока не разовьется острое нарушение мозгового кровоснабжения как первое и очень грозное проявление заболевания.
Клинические проявления инсульта или транзиторной ишемической атаки могут включать:
- внезапное чувство онемения или слабость в области лица или конечностей, чаще на одной стороне.
- нарушение речи или ее понимания
- внезапное нарушение зрения одного или обоих глаз
- головокружение или потеря равновесия
- внезапная беспричинная сильная головная боль
При наличии у вас факторов риска развития атеросклеротического поражения сонных артерий необходимо проконсультироваться с врачом. Ваш лечащий врач может назначить обследование с целью уточнения состояния этих сосудов. Даже при отсутствии у вас клинических проявления заболевания, ваш врач может порекомендовать ряд мероприятий, направленных на уменьшение выраженности факторов риска и снижение вероятность развития инсульта.
Срочное обращение за медицинской помощью необходимо, когда у вас возникают симптомы транзиторной ишемической атаки или инсульта.
Даже если продолжительность симптомов небольшая , как правило менее часа, но возможно и дольше, сразу же сообщите о них своему врачу. Появление этих симптомов, свидетельствует о том, что вы перенесли транзиторную ишемическую атаку – кратковременное уменьшение притока крови к головному мозгу. Наличие транзиторных ишемических атак является важнейшим признаком того, что у вас имеется высокий риск развития инсульта, если во время не принять профилактические меры. Своевременный визит к врачу увеличивает ваши шансы на то, что атеросклеротическое поражение сонных артерий будет выявлено и устранено до того, как разовьется острое нарушение мозгового кровоснабжения.
Транзиторная ишемическая атака также может свидетельствовать о уменьшении кровотока и по другим кровеносным сосудам головного мозга. Для уточнения диагноза ваш лечащий врач назначит необходимое обследование.
Убедитесь в том, что Ваши родственники и близкие друзья знают о клинических проявлениях инсульта и о том, что в случае их возникновения очень важно действовать быстро.
Диссекция внутренних сонных и позвоночных артерий: клиника, диагностика, лечение
В последние годы в мире неуклонно растет интерес к диссекции артерий, кровоснабжающих головной мозг, – относительно новой и недостаточно изученной проблеме цереброваскулярных заболеваний. Ее основное клиническое проявление – ишемический инсульт (ИИ), чаще развивающийся в молодом возрасте. Изучение и прижизненная диагностика диссекции церебральных артерий стала возможной благодаря широкому внедрению в клинику магнитно-резонансной томографии (МРТ). МРТ позволяет безопасно для больного проводить повторное ангиографическое исследование, что важно для диагностики диссекции, поскольку она представляет собой динамическую патологию, а также с помощью режима Т1 с подавлением сигнала от жировой ткани (Т1 f-s) визуализировать непосредственно интрамуральную (внутристеночную) гематому (ИМГ) – прямой признак диссекции. Применение МРТ показало, что диссекция является весьма распространенной патологией, а не редкостью, как считалось ранее. Кроме того, стало очевидным, что диссекция церебральных артерий лишь в небольшом числе случаев приводит к летальному исходу, тогда как первоначально она рассматривалась как фатальное заболевание.
В России целенаправленное изучение диссекции церебральных артерий начали проводить с конца 90-х годов прошлого столетия в Научном центре неврологии РАМН (до 2007 г. – Научно-исследовательский институт неврологии РАМН) практически одновременно с исследованиями, выполняемыми за рубежом. Но первые морфологические описания отдельных случаев церебральной диссекции, клинически, однако, нераспознанной, были сделаны в 80-е годы XX в. в нашей стране Д. Е. Мацко, А. А. Никоновым и Л. В. Шишкиной и соавт. В настоящее время исследование данной проблемы ведут в Научном центре неврологии РАМН, где обследовано более 200 больных с прижизненно верифицированной диссекцией церебральных артерий, из которых более половины – больные с диссекцией внутренней сонной (ВСА) и позвоночной (ПА) артерий.
Диссекция церебральных артерий представляет собой проникновение крови из просвета артерии в ее стенку через разрыв интимы. Формирующаяся при этом ИМГ, разделяя слои артериальной стенки, распространяется по длине артерии на различное расстояние, чаще всего в сторону интимы, приводя к сужению или даже окклюзии просвета артерии, что служит причиной ишемии головного мозга. Стеноз незначительной степени, обусловленный ИМГ, клинически может протекать бессимптомно. Распространение ИМГ в сторону наружной оболочки (адвентиции) приводит к развитию псевдоаневризмы, которая может стать причиной изолированной шейно-головной боли, или к истинной расслаивающей аневризме. Тромбы, образующиеся в расслаивающей аневризме, являются источником артерио-артериальной эмболии и ИИ. Диссекция развивается как в магистральных артериях головы (ВСА и ПА), так и в их ветвях (средняя, задняя, передняя мозговые артерии, основная артерия). При этом большинство исследователей полагают, что диссекция чаще возникает в ВСА и ПА, чем в их ветвях. Вместе с тем нельзя исключить, что диссекция в ветвях ВСА и ПА часто недоучитывается из-за трудности визуализации в них ИМГ и ошибочно расценивается как тромбоз. Диссекция может развиваться в любом возрасте – от младенческого до пожилого, однако в большинстве случаев (по данным НЦ Неврологии РАМН – 75%) она наблюдается у лиц молодого возраста (до 45 лет). Отмечено, что при интракраниальном поражении возраст больных, как правило, меньше, чем при экстракраниальном, а при вовлечении ПА – меньше, чем при поражении сонных артерий. Распределение больных по полу также зависит от локализации диссекции: ВСА чаще поражается у мужчин, а ПА – у женщин. Диссекция обычно развивается у лиц, считающих себя здоровыми, не страдающих атеросклерозом, тромбофилией, сахарным диабетом и редко имеющих умеренную артериальную гипертонию.
Диссекция внутренней сонной артерии.
Основными провоцирующими факторами диссекции ВСА являются травма головы или шеи, как правило, легкая; физическая нагрузка с напряжением мышц плечевого пояса и шеи; наклоны, запрокидывание, повороты головы; прием алкоголя; текущая или предшествующая инфекция; прием контрацептивов или послеродовый период у женщин. В условиях предшествующей слабости артериальной стенки указанные факторы и состояния играют провоцирующую, а не каузальную роль, приводя к разрыву интимы и развитию диссекции, которая в этих случаях рассматривается как спонтанная.
Клинически диссекция ВСА чаще всего проявляется ИИ, реже – преходящим нарушением мозгового кровообращения (НМК). К более редким (менее 5%) ее проявлениям относятся изолированная шейная/головная боль, локализующаяся в большинстве случаев на стороне диссекции; изолированное одностороннее поражение черепных нервов вследствие их ишемии, когда питающие нерв артерии отходят от расслоенной ВСА; изолированный синдром Горнера, обусловленный воздействием ИМГ на периартериальное симпатическое сплетение, когда гематома в основном распространяется в сторону адвентиции и существенно не сужает просвет ВСА. Небольшие ИМГ могут протекать бессимптомно и случайно выявляются при МРТ. Характерный признак НМК при диссекции ВСА – головная/шейная боль. Боль, обычно тупая, давящая, реже пульсирующая, стреляющая, появляется за несколько часов или дней до ИИ на стороне диссекции. Ее причиной служит раздражение чувствительных рецепторов сосудистой стенки развивающейся в ней гематомой. Примерно у трети больных ИИ предшествует преходящее НМК в церебральном бассейне ВСА или глазничной артерии в виде кратковременного снижения зрения на стороне диссекции. НМК, как правило, развивается в бассейне средней мозговой артерии (СМА) и проявляется двигательными, чувствительными и афатическими нарушениями, которые в половине случаев выявляются утром при пробуждении, в другой половине случаев – во время активного бодрствования.
Прогноз для жизни в большинстве случаев благоприятный, летальный исход наблюдается примерно в 5% случаев. Обычно он наступает при обширных инфарктах мозга, обусловленных диссекцией интракраниального отдела ВСА с переходом на СМА и переднюю мозговую артерию. У большинства же больных, особенно при поражении экстракраниального отдела ВСА, прогноз для жизни благоприятный и наблюдается хорошее восстановление нарушенных функций. При вовлечении интракраниального отдела ВСА и распространении диссекции на СМА либо при эмболии последней восстановление нарушенных функций значительно хуже.
Рецидивы диссекции возникают нечасто и обычно отмечаются в 1-й месяц после дебюта заболевания. Они могут появляться как в интактной, так и в уже подвергавшейся диссекции артерии.
Основной механизм развития ИИ – гемодинамический в условиях нарастающего стенозирующе-окклюзирующего процесса в ВСА, обусловленного ИМГ. Реже НМК развивается по механизму артериоартериальной эмболии. Ее источником служат тромбы, образующиеся в расслаивающей аневризме, тромбированные фрагменты ИМГ, попадающие в кровоток при вторичном прорыве интимы, или тромботические наслоения в месте разрыва интимы.
Диссекция позвоночной артерии.
Диссекция ПА, по данным большинства авторов, наблюдается несколько реже, чем диссекция ВСА. Однако нельзя исключить, что ПА вовлекается чаще, чем указано в литературе, так как многие случаи диссекции ПА, проявляющейся изолированной цервикоцефалгией, клинически не распознаются и статистически не учитываются.
Основные клинические признаки диссекции ПА – ишемические НМК и изолированная шейная/головная боль. Такая боль возникает примерно в трети случаев. К редким проявлениям относятся нарушения кровообращения в шейном отделе спинного мозга, изолированная радикулопатия, нарушение слуха. Более чем у трети больных диссекция обнаруживается в обеих ПА, причем диссекция одной ПА может быть причиной НМК, а второй ПА – причиной изолированной шейной/головной боли, либо клинически протекать бессимптомно и выявляется только при нейровизуализации. Характерной особенностью НМК при диссекции ПА, как и при диссекции ВСА, является ее ассоциация с шейной/головной болью на стороне расслоенной ПА. Обычно боль локализуется по задней поверхности шеи и в затылке, появляясь за несколько дней или 2–3 недель до очаговых неврологических симптомов. Боль часто возникает после повторных наклонов, поворотов головы, длительного нахождения головы в неудобном положении, реже – после травмы головы/шеи, как правило, легкой. Наблюдаемое при этом натяжение ПА при слабости сосудистой стенки вызывает разрыв интимы и инициирует диссекцию. Причинами шейной/головной боли при диссекции ПА служат раздражение болевых рецепторов артериальной стенки формирующейся в ней гематомой, а также ишемия мышц шеи, в кровоснабжении которых участвуют ветви ПА. Еще одна особенность НМК состоит в том, что часто (около 80%) она развивается в момент поворота или наклона головы. Очаговые неврологические симптомы – атаксия, вестибулярные нарушения, реже – расстройство чувствительности, дизартрия, дисфагия, дисфония, парезы.
Наиболее частым механизмом развития НМК при диссекции ПА является артерио-артериальная эмболия. На это указывают клинические проявления (острое развитие симптомов ишемии головного мозга, обычно во время активного бодрствования, часто при повороте/наклоне головы) и результаты ангиографии (наличие у большинства больных гемодинамически незначимых стенозов, которые существенно не нарушают церебральную гемодинамику и обеспечивают дистальное продвижение эмболов). Источником эмболии многие исследователи считают фрагменты ИМГ, попадающие в кровоток при вторичном прорыве интимы. По мнению других исследователей, это внутрисосудистые пристеночные тромбы, сформировавшиеся в месте разрыва интимы. Решающее значение в верификации диссекции ВСА и ПА имеет нейровизуализационное исследование, в первую очередь МРТ в режиме ангиографии (МРА) и МРТ в режиме Т1 f-s, позволяющие выявить ИМГ. Наиболее частым характерным ангиографическим признаком диссекции ВСА/ПА является неравномерный, реже – равномерный пролонгированный стеноз («симптом четок», или «нитки бус», «симптом струны»), предокклюзионное конусообразное сужение просвета ВСА («симптом пламени свечи»). Такие характерные ангиографические признаки диссекции, как расслаивающая аневризма и двойной просвет, встречаются значительно реже. Диссекция представляет собой динамическую патологию: стенозы ВСА/ПА, обусловленные ИМГ, во всех случаях полностью или частично разрешаются через 2–3 месяца. Реканализация исходной окклюзии, вызванной диссекцией, наблюдается только в половине случаев. Характерными МРТ-признаками диссекции служат ИМГ, которая визуализируется в режиме Т1 f-s на протяжении ≥2 месяцев, и увеличение наружного диаметра артерии. Следует иметь в виду, что в течение 1-й недели заболевания ИМГ при МРТ в режиме Т1 f-s не выявляется, поэтому диагностическое значение приобретают компьютерная томография (КТ) и МРТ в режиме Т2 f-s.
В большинстве случаев с течением времени происходит хорошее или полное восстановление нарушенных функций. Диссекция ПА может рецидивировать. Через 4–15 месяцев рецидив отмечен у 10% пациентов.
Морфологическое исследование артерий мозга при диссекции играет основополагающую роль в выяснении причин слабости артериальной стенки, приводящей к диссекции. Оно позволяет выявить расслоение, истончение, а иногда и отсутствие внутренней эластической мембраны, участки фиброза в интиме, неправильную ориентировку миоцитов в медии. Предполагается, что изменение сосудистой стенки обусловлено генетически детерминированной слабостью соединительной ткани, в первую очередь патологией коллагена. Однако мутации в гене коллагена не обнаружены. Впервые в мире сотрудниками НЦ неврологии РАМН высказано предположение, что причиной слабости артериальной стенки является митохондриальная цитопатия. Это подтвердило исследование биоптатов мышц и кожи. При гистологическом и гистохимическом исследовании мышц обнаружены красные рваные волокна, изменение реакции на сукцинатдегидрогеназу и цитохромоксидазу, субсарколеммальный тип окрашивания в волокнах с сохранной реакцией. Электронно-микроскопическое исследование артерий кожи выявило изменения митохондрий, вакуолизацию, отложение жира, липофусцина и гликогена в клетках с измененными митохондриями, отложения кальция в экстраклеточном матриксе. Комплекс выявленных изменений, характерных для митохондриальной цитопатии, позволил российским исследователям предложить термин «митохондриальная артериопатия» для обозначения патологии артерий, предрасполагающей к диссекции.
Лечение ИИ, обусловленного диссекцией, окончательно не определено, так как отсутствуют рандомизированные плацебоконтролируемые исследования с включением большого количества больных. В связи с этим нет четко установленных методов лечения в остром периоде инсульта. Чаще всего рекомендуется введение прямых антикоагулянтов с последующим переходом на непрямые антикоагулянты, которые применяют в течение 3–6 месяцев. Цель их назначения – предотвращение артерио-артериальной эмболии и поддержание ИМГ в разжиженном состоянии, что способствует ее разрешению. Следует иметь в виду, что назначение больших доз антикоагулянтов может привести к нарастанию ИМГ и ухудшению кровоснабжения головного мозга. В качестве альтернативы этим препаратам в остром периоде инсульта рекомендуется применение антиагрегантов, при этом различия в исходах инсульта, по предварительным данным, отсутствуют. С целью оценки безопасности лечения низкомолекулярным гепарином и аспирином в остром периоде диссекции французские исследователи провели измерение объема и протяженности ИМГ в течение 1-й недели лечения. Небольшое увеличение этих параметров наблюдалось у трети больных, однако ни в одном случае не отмечено нарастания степени стеноза или развития повторной диссекции. Применение антикоагулянтов и антиагрегантов ограничивается 2–3 месяцами, в течение которых происходит развитие ИМГ. Дальнейший профилактический прием этих препаратов нецелесообразен, так как причиной ИИ при диссекции является не гиперкоагуляция, а слабость артериальной стенки. Поскольку основная причина, предрасполагающая к развитию диссекции – слабость артериальной стенки, лечебные мероприятия как в остром, так и в отдаленном периоде инсульта должны быть направлены на ее укрепление. Если учесть данные о митохондриальной цитопатии, приводящей к энергетической недостаточности клеток артериальной стенки и ее дисплазии, способствующей возникновению диссекции, можно считать обоснованным применение препаратов с «трофическим» и энерготропным действием. Одним из таких препаратов является актовегин, который используется как в остром, так и в отдаленном периоде инсульта, обусловленного диссекцией. Он представляет собой биологически активное вещество естественного происхождения – депротеинизированный дериват телячьей крови. Основное действие актовегина заключается в активизации клеточного метаболизма за счет облегчения поступления кислорода и глюкозы в клетку, что обеспечивает дополнительный приток энергетических субстратов и увеличивает в 18 раз продукцию АТФ – универсального донатора энергии, необходимой для жизнедеятельности и функционирования клетки. Используются и другие препараты с нейрометаболическим действием для восстановления нарушенных вследствие инсульта функций: церебролизин, пирацетам, глиатилин, цераксон.
В остром периоде диссекции, помимо медикаментозного лечения, большое значение имеет соблюдение следующих правил: необходимо избегать резких движений головой, травм, физического напряжения, натуживания, которые могут привести к нарастанию диссекции.
Диссекция ВСА и ПА является частой причиной ИИ в молодом возрасте, реже – причиной изолированной шейной/головной боли.
Знание клинических и ангиографических особенностей данного вида сосудистой патологии головного мозга позволяет провести правильное ее лечение и вторичную профилактику.
Причины
С течение времени стенки сонных артерий могут становиться утолщенными, их просвет сужаться за счет формирования атеросклеротических бляшек, что приводит к уменьшению объема поступающей по ним крови. Атеросклеротические бляшки состоят из скоплений холестерола, кальция, элементов фиброзной ткани и остатков клеток , которые проникают в стенку артерии через микроскопические повреждения внутренней оболочки и формируют атеросклеротическую бляшку в области которой может образоваться кровяной сгусток (тромб).
Нормальные, здоровые сонные артерии, как и другие нормальные артерии , являются мягкими и гибкими и обеспечивают свободное прохождение потока крови. Если вы приложите палец с любой стороны от «Адамова яблока» вы можете ощутить пульсацию сонных артерий. Сонные артерии обеспечивают поступление кислорода и питательных веществ к коре и другим жизненно важным структурам головного мозга.
Клиника синдрома
Головной мозг человека питается двумя артериями – сонной и позвоночной. Первая обеспечивает до 70% кровотока, вторая до 30%. В результате прогрессирования остеохондроза позвонки деформируются, увеличиваются в размерах, разрушаются или смещаются, конкретная патология зависит от стадии болезни и индивидуальной реакции организма больного.
На фоне прогрессирующих болезней позвоночника развиваются различные симптомы, мешающие человеку вести прежний образ жизни, ограничивающие его подвижность и причиняющие ему массу неудобств. Один из них — синдром позвоночной артерии, лечение которого является очень важной задачей
Все неестественные изменения негативно сказываются на состоянии артерий, они не в состоянии поставлять в головной мозг требуемое количество крови. Просвет сосудов уменьшается внешними тканями или нервные окончания реагируют на раздражители мышечными спазмами. Из-за недостаточного количества кислорода головной мозг человека не может функционировать в нормальном режиме и посылает сигналы о неблагополучном состоянии. Второе название синдрома позвоночной артерии – вертебробазилярный синдром.
Вертебробазилярный синдром
Факторы риска
Факторами, воздействующими на артерии и повышающими риск повреждения, формирования бляшек и развитие заболеваний, являются:
- Повышенное артериальное давление.
Повышенное артериальное давление является важнейшим фактором развития атеросклеротического поражения сонных артерий. Воздействие высокого давления на стенку артерии ослабляет ее и делает более подверженной повреждениям. - Курение.
Никотин раздражает внутреннюю оболочку сосудов, а также способствует учащению ритма сердца и повышению артериального давления. - Возраст.
С возрастом стенка артерий теряет эластичность и приобретает большую подверженность к повреждениям. - Нарушение соотношения липидов крови.
Повышенный уровень холестерина липопротеинов низкой плотности («плохого холестерина»)и высокий уровень триглицеридов способствует формированию атеросклеротических бляшек. - Сахарный диабет.
Диабет не только воздействует на способность контролировать уровень сахара крови, но и на липидный обмен, повышая риск артериальной гипертензии и развития атеросклероза. - Ожирение.
Избыток массы тела увеличивает риск возникновения артериальной гипертензии, атеросклероза и сахарного диабета. - Наследственность.
Наличие у родственников атеросклероза или ишемической болезни сердца значительно увеличивает риск формирования атеросклеротического поражения. - Малоподвижный образ жизни.
Недостаток физической активности вносит свой вклад в развитие артериальной гипертензии, ожирения и сахарного диабета.
Зачастую, перечисленные факторы риска присутствуют в совокупности, тем самым повышая степень риска.
Массаж и меры профилактики для минимизации негативных последствий симптомов
Массажный валик
К массажу следует относиться с большой осторожностью, такие манипуляции имеет право выполнять только медицинский работник после полного обследования. В противном случае может возникать чрезмерное пережатие сосудов, формирование тромбов и неконтролируемое их смещение, появление сильного болевого синдрома. К профилактическим мероприятиям относятся следующие.
- Здоровый и активный образ жизни. Если работа требует длительного сидения в одной позе, напряжения мышц шеи и т. д., то обязательно рекомендуется делать перерывы для профилактической гимнастики. Выполнять ее можно прямо на рабочем месте в течение 10–15 минут.
- Правильное питание. Необходимо уменьшить количество употребляемой соли до рекомендованных медициной значений, не злоупотреблять жирной и жареной пищей.
Правильное питание
Осложнения
Атеросклеротическая бляшка
Наиболее опасным осложнением атеросклеротического поражения сонных артерий является инсульт. Существуют различные механизмы увеличения риска инсульта:
- Уменьшение кровотока.
Сонные артерии могут настолько сузиться за счет атеросклеротического поражения, что будут неспособны обеспечить адекватное кровоснабжение головного мозга. - Разрыв атеросклеротической бляшки.
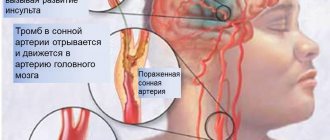
Частички атеросклеротической бляшки могут отрываться и попадать с током крови в более мелкие сосуды головного мозга, перекрывая просвет этих артерий и блокируя кровоснабжение той зоны головного мозга, которая питается за счет данного сосуда. - Образование тромбов.
Поверхность некоторых атеросклеротических бляшек может вскрываться с образованием неровной изъязвленной поверхности. Когда это происходит, реакцией организма является привлечение к месту разрыва тромбоцитов и формирование кровяного сгустка (тромба). Крупные тромбы могут частично или полностью перекрывать просвет артерии, тем самым, препятствуя кровотоку и вызывая инсульт.
Последствиями инсульта могут стать формирование очага повреждения головного мозга и нарушение функций органов, в частности параличи конечностей. В тяжелых случаях инсульт может приводить к летальному исходу.
Инсульт или транзиторная ишемическая атака часто являются первыми проявлениями атеросклеротического поражения сонных артерий и относятся к неотложным медицинским состояниям. Если у вас или у ваших близких появились симптомы нарушения кровоснабжения головного мозга, необходимо срочно обратиться за медицинской помощью. Не пытайтесь добраться до стационара самостоятельно.
Симптомы, вызывающие опасение:
- внезапное чувство онемения или слабость в области лица или конечностей, чаще на одной стороне;
- нарушение речи или ее понимания;
- внезапное нарушение зрения одного или обоих глаз;
- головокружение или потеря равновесия;
- внезапная беспричинная сильная головная боль;
Признаки стенозирования артерий
Длительное нарушение кровоснабжения мозга причиной следующих явлений.
- Онемение мышц лица. Если имеется односторонняя патология, то лицо может перекашиваться. При двустороннем усложняется мимика, речь становится малопонятной, лицо приобретает белый цвет.
Онемение мышц лица - Головокружение, невозможность занимать устойчивое положение. Такие симптомы могут указывать на приближение обморочного состояния. Больного следует немедленно уложить и придать голове наиболее удобное положение.
Длительные болезненные состояния оказывают негативное влияние на психику больных, служат толчком для появления депрессии. Чем раньше поставлен диагноз и приняты меры по лечению, тем меньше вероятность негативных последствий. В самых сложных формах патологии становятся причиной появления инсультов.
Методы диагностики
После сбора анамнеза, выявления факторов риска и характерных симптомов, врач может провести дополнительное обследование, включающее в себя:
- Физикальный осмотр,
во время которого врач при помощи фонендоскопа может выявить шум над сонной артерией в области шеи, который свидетельствует о сужении артерии. Врач также может провести неврологический осмотр с оценкой вашего физического и ментального статуса, например, оценит силу в конечностях, возможности запоминания устной речи. - Ультразвуковое исследование.
Наиболее частым неинвазивным методом исследования, позволяющим оценить состояние сонных артерий, является допплеровское ультразвуковое исследование. Это вариант обычного ультразвукового исследования, оценивающий скорость кровотока, давление и способный выявить сужение просвета артерий за счет изменения этих показателей. - Компьютерная ангиография.
Это процедура выполняется с использованием контрастного препарата с целью выделения артериальных сосудов. Препарат вводится внутривенно. Когда он достигает ваших сонных артерий, производится серия снимков области шеи и головного мозга при помощи рентгеновских лучей в разных проекциях. - Магнитно-резонансная томография.
Подобно компьютерной томографии, при помощи этого метода, возможно, визуализировать ткань головного мозга и выявить очаги поражения головного мозга на ранних стадиях или наличие другой патологии. - Ангиография.
Является более «чувствительный» инвазимным методом исследования. Однако, в настоящее время применяется все реже в связи с существующим риском возникновения инсульта во время процедуры. Во время исследования выполняются рентгеновские снимки артериальных сосудов, кровоснабжающих головной мозг, с предварительным внутриартериальным введением контрастного препарата.
Почему появляется патология
В настоящее время медицинская наука различает две группы патологий, в результате которых формируется синдром.
Синдром позвоночной артерии при шейном остеохондрозе
Таблица. Основные причины патологии.
| Тип причины | Краткое описание |
| Вертеброгенная | Функциональные возможности артерии, расположенной в позвонках, дегенерируют из-за аномалий в строении шейного позвоночника. Наблюдается после приобретенных или иных заболеваний и патологий. Чаще всего такое состояние больного появляется на фоне заболевания остеохондрозом или болезни Бехтерева, при механической асфиксии кровеносных сосудов, вызванных увеличением доброкачественной или злокачественной опухоли с локализацией в шейном отделе позвоночника. Неприятные ощущения могут появляться после сложных механических травм или в результате продолжительных мышечных спазмов. У детей синдром позвоночной артерии появляется как следствие различной тяжести родовых травм. |
| Невертеброгенная | Такие причины не считаются патологиями развития шейного отдела, синдром появляется из-за неблагоприятного воздействия рубцовых тканей при неправильном лечении иных заболеваний хирургическим методом. Часто кровообращение головного мозга нарушают тромбозы, артерииты, эмболии. Во время развития артерии имеют неестественные перегибы или большую извилистость. Еще одна причина – отклонение от нормы в строении шейных позвонков или спазм окружающих артерию мышечных тканей. |
Позвоночная артерия
Лечение
Целью лечения атеросклеротического поражения сонных артерий является профилактика развития инсульта. Выбор метода лечения зависит от степени сужения просвета артерии.
Незначительно и умеренно выраженные сужения.
При наличии умеренно выраженных сужений сонных артерий для профилактики инсульта может быть достаточно следующих рекомендаций:
- Изменение образа жизни. Изменения в пользу здорового образа жизни могут помочь уменьшить повреждение стенки сонных артерий и замедлить прогрессирование атеросклеротического процесса. Такие изменения включают отказ от курения, снижение массы тела, здоровое питание, уменьшение употребления поваренной соли и регулярные физические нагрузки.
- Лечение сопутствующих хронических заболеваний. Одновременно необходимо проводить лечение таких сопутствующих заболеваний как артериальная гипертензия, ожирение и сахарный диабет.
- Назначение лекарственных препаратов. Врач может назначить вам ежедневный прием аспирина или других дезагрегантных препаратов с целью уменьшения риска тромбообразования. Также может быть рекомендована терапия, направленная на коррекцию артериального давления ( ингибиторы АПФ, бета-блокаторы ) и коррекцию липидного профиля – прием статинов.
Лечебная физкультура для снятия синдрома
Конкретные упражнения назначаются только специалистом с медицинским образованием. При обнаружении малейших признаков ухудшения состояния следует немедленно прекратить упражнения и повторно обратиться к лечащему врачу.
- Наклоны головы. Начинать следует с небольшой амплитуды, по мере улучшения состояния количество наклонов увеличивается, амплитуда возрастает. Ощущения небольшого безболезненного потрескивания во время наклонов не считается причиной для прекращения упражнений.
Наклоны головы в стороны - Пожимание плечами. Голова должна постоянно располагаться в строго вертикальном положении. Плечи приподнимаются на максимальную величину. Количество повторений не ограничивается, упражнение не имеет прямого воздействия на патологические участки, способствует только улучшению кровотока в близлежащих отделах.
- Повороты головы. При этом упражнении также могут слышаться потрескивания в области шейных позвонков. Такие потрескивания свидетельствуют о наличии изменений в костных тканях. Если они болезненные, то амплитуду следует уменьшать. В большинстве случаев потрескивания прекращаются после нескольких дней занятий, что свидетельствует об улучшении состояния позвоночника.
Повороты головы - Наклоны головы вперед/назад с возрастающим усилием. Более сложное упражнение, противодействовать наклону нужно руками. Очень эффективное упражнение для улучшения состояния мышечных тканей шейного отдела. Сильные мышцы в состоянии удерживать правильное положение головы, за счет чего существенно понижается нагрузка на позвонки, они занимают природное физиологическое положение и освобождают зажатые или искривленные артерии.
- Наклоны головы в стороны с возрастающим усилием. Упражнение похоже на вышеописанное, разница только в направлении наклонов.
Наклоны головы вперед и назад