В условиях современной загруженности, необходимости обработки информационного потока, люди все больше и больше выбирают сидячий образ жизни, отдают предпочтение передвижению на транспорте, и как следствие, обнаруживаются болезни, связанные с гиподинамией.В таких условиях страдает каждая система: неврология, гинекология, кардиология.
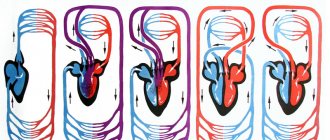
Одним из серьезных последствий — это застой крови в малом тазу.
Само по себе определение “застой крови” означает нарушение естественного оттока крови от любого участка. Из-за расположения большого количества органов в малом тазу, такое нарушение наносит значительный ущерб качеству жизни.
Органы малого таза:
- нижний отдел желудочно кишечного тракта, включая прямую кишку;
- мочевой пузырь;
- у женщин репродуктивные органы: матка, яичники и влагалище;
- у мужчин: предстательная железа и семенной пузырек.
Все органы малого малого таза закреплены с помощью связок на своих анатомических местах и оказывают друг на друга влияние.Воспалительный процесс в одном из них приводит к возникновению воспаления в остальных.
Причины застоя крови в малом тазу
Кровоснабжение органов малого таза осуществляется по крупной брюшной аорте, отток происходит по венозной сетке, которая имеет особенное строение — без клапанов. Артериальные сосуды для гарантированной поставки крови к каждому органу имеют дублирующие ответвления.
Основные причины, которые приводят к застою крови в малом тазу:
- Гиподинамия. При малоподвижном образе жизни, увеличивается количество жировой ткани, дряблые мышцы пережимают сосуды;
- Утягивающее или тесное нижнее белье, сдавливающее сосуды, также ухудшает отток крови;
- Варикоз — нарушение эластичности сосудов, их деформация;
- Вредные привычки: алкоголь, курение приводят к спазмированию сосудов, и это, несомненно, отражается на циркуляции крови;
- Несбалансированное питание. Ткани сосудов постоянно обновляются и, очевидно для здорового состояния нужно правильное восполнение питательных веществ, которые будут сохранять эластичность стенок;
- Проблемы с нервной системой. Длительный стресс приводит к спазмированию сосудов, и, соответсвенно, ухудшается кровоток;
- Опущение внутренних органов. Это может быть следствием родов, тяжелой беременности или поднятия тяжестей. Смещенные органы пережимают сосуды и затрудняют отток;
- У женщин застой может быть спровоцирован особенностями строения матки, например, загибом, побочным эффектом приема оральных контрацептивов, абортами.
Диета при флеболитах
Питание при заболеваниях сосудов направлено на укрепление венозных стенок, нормализацию тока крови и ее разжижение. Употребление овощей и фруктов с содержанием витаминов и кверцетина, рутина способствуют разжижению крови и улучшают общее состояние иммунной и сердечно-сосудистой системы. Овощи содержат витамины и микроэлементы, клетчатку, полезные для сосудов, их можно употреблять в любом виде. Следует воздержаться от овощей, содержащих крахмалистые вещества и повышающих уровень сахара в крови. Фрукты и ягоды, такие как яблоки, черешня, вишня, шиповник, содержащие витамин С и К, очень полезны при плохой свертываемости крови и как антиоксиданты. Следует избегать частого употребления дынь и арбузов, которые содержат очень большое количество жидкости и сахаров. Растительные масла, содержащие омега-кислоты, обладают венотонизирующим действием, содержат витамин Е. Питьевой режим должен состоять из воды, натуральных разбавленных соков.
Не рекомендуется употреблять сдобу, кондитерские изделия, жирную и жареную пищу, копчености, соления и алкоголь.
Симптомы
При застойных явлениях негативный эффект накапливается. На первой стадии человек ничего не ощущает, но в последствии состояние ухудшается и появляются следующие симптомы:
- В начале появляются ощущения легкого покалывания и ноющие боли, которые могут обостриться, например при стрессе;
- Ощущения тяжести в животе, давления;
- Боли внизу живота, многие отправляются сделать УЗИ малого таза, чтобы выяснить где идет воспаление. Боль зачастую бывает иррадирующей в нижние конечности, поясницу, бедро, половые органы;
- Онемение нижних конечностей. Нарушенное кровоснабжение органов малого таза, приводит к дефициту крови и в ногах, могут развиваться отеки;
- Учащенное мочеиспускание и недержание мочи.
Симптомы могут наблюдаться по отдельности или вкупе. Как правило, ухудшение состояния наблюдается после физической активности, половых контактов.
Наши врачи
Дроздов Сергей Александрович
Врач сердечно-сосудистый хирург, флеболог, доктор медицинских наук
Стаж 47 лет
Записаться на прием
Малахов Юрий Станиславович
Врач — сердечно-сосудистый хирург, флеболог, Заслуженный врач РФ, доктор медицинских наук, врач высшей категории
Стаж 36 лет
Записаться на прием
Болезни, развивающиеся на фоне застоя крови
В результате длительного застоя развиваются заболевания, которые приходится лечить медикаментозно, а в отдельных случаях хирургически.
У женщин наблюдаются следующие патологии:
- Аднексит, воспаление придатков;
- Нарушение менструального цикла;
- Невынашивание беременности;
- Бесплодие.
У мужчин заболевания следующие:
- Простатит;
- Варикоцеле;
- Импотенция.
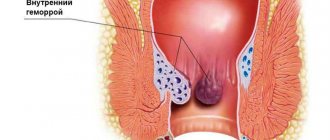
Один из наиболее частых недугов — это гемморой, и практический каждый отмечает ухудшение эмоционального состояния.
Лечение воспалительных заболеваний органов малого таза у женщин
Воспалительные заболевания органов малого таза (ВЗОМТ) характеризуются различными проявлениями в зависимости от уровня поражения и силы воспалительной реакции. Заболевание развивается при проникновении в половые пути возбудителя (энтерококки, бактероиды, хламидии, микоплазмы, уреаплазмы, трихомонады) и при наличии благоприятных условий для его развития и размножения. Эти условия имеют место во время послеродового или послеабортного периода, во время менструаций, при различных внутриматочных манипуляциях (введении ВМК, гистероскопии, гистеросальпингографии, диагностическом выскабливании) [1, 5].
Существующие естественные защитные механизмы, такие как анатомические особенности, местный иммунитет, кислая среда влагалищного содержимого, отсутствие эндокринных нарушений или серьезных экстрагенитальных заболеваний способны в подавляющем большинстве случаев предотвратить развитие генитальной инфекции. В ответ на инвазию того или иного микроорганизма возникает воспалительный ответ, который, исходя из последних концепций развития септического процесса, принято называть «системным воспалительным ответом» [16, 17, 18].
Острый эндометрит всегда требует антибактериальной терапии. Воспалительным процессом поражается базальный слой эндометрия вследствие инвазии специфических или неспецифических возбудителей. Защитные механизмы эндометрия, врожденные или приобретенные, такие как агрегаты Т-лимфоцитов и другие элементы клеточного иммунитета, напрямую связаны с действием половых гормонов, особенно эстрадиола, действуют совместно с популяцией макрофагов и защищают организм от повреждающих факторов. С началом менструации этот барьер на большой поверхности слизистой оболочки исчезает, что делает возможным ее инфицирование. Другой источник защиты в матке — это инфильтрация подлежащих тканей полиморфно-ядерными лейкоцитами и богатое кровоснабжение матки, способствующее адекватной перфузии органа кровью и содержащимися в ее сыворотке неспецифическими гуморальными элементами защиты: трансферрином, лизоцимом, опсонинами [16].
Воспалительный процесс может распространиться и на мышечный слой: тогда возникает метроэндометрит и метротромбофлебит с тяжелым клиническим течением. Воспалительная реакция характеризуется расстройством микроциркуляции в пораженных тканях, выраженной экссудацией, при присоединении анаэробной флоры может возникнуть некротическая деструкция миометрия [12].
Клинические проявления острого эндометрита характеризуются уже на 3–4-й день после занесения инфекции повышением температуры тела, тахикардией, лейкоцитозом и увеличением СОЭ. Умеренное увеличение матки сопровождается болезненностью, особенно по ее ребрам (по ходу кровеносных и лимфатических сосудов). Появляются гнойно-кровянистые выделения. Острая стадия эндометрита продолжается 8–10 дней и требует достаточно серьезного лечения. При правильном лечении процесс завершается, реже переходит в подострую и хроническую формы, еще реже, при самостоятельной и беспорядочной терапии антибиотиками, эндометрит может принимать более легкое абортивное течение [5, 12].
Лечение острого эндометрита вне зависимости от тяжести его проявлений начинается с антибактериальной инфузионной, десенсибилизирующей и общеукрепляющей терапии.
Антибиотики лучше всего назначать с учетом чувствительности к ним возбудителя. Дозы и длительность применения антибиотиков определяются тяжестью заболевания. В связи с частотой анаэробного инфицирования рекомендуется дополнительное применение метронидазола. Учитывая очень бурное течение эндометрита, из антибиотиков предпочтительнее цефалоспорины с аминогликозидами и метронидазолом. Например, цефамандол (или цефуроксим, цефотаксим) по 1,0–2,0 г 3–4 раза в день в/м или в/в капельно + гентамицин по 80 мг 3 раза/сут в/м + Метрогил по 100 мл в/в капельно.
Вместо цефалоспоринов можно использовать полусинтетические пенициллины (при абортивном течении), например ампициллин по 1,0 г 6 раз/сут. Длительность такой комбинированной антибактериальной терапии зависит от клиники и лабораторного ответа, но не должна быть менее 7–10 дней. В качестве профилактики дисбактериоза с первых дней лечения антибиотиками используют нистатин по 250000 ЕД 4 раза в день или Дифлюкан по 50 мг/день в течение 1–2 нед внутрь или внутривенно [5].
Дезинтоксикационная инфузионная терапия может включать ряд инфузионных средств, например раствор Рингера–Локка — 500 мл, полиионный раствор — 400 мл, гемодез (или полидез) — 400 мл, 5% раствор глюкозы — 500 мл, 1% раствор хлористого кальция — 200 мл, Унитиол с 5% раствором аскорбиновой кислоты по 5 мл 3 раза/сут. При наличии гипопротеинемии целесообразно проводить инфузии белковых растворов (альбумин, протеин), кровозамещающих растворов, плазмы, эритроцитарной массы или цельной крови, препаратов аминокислот [12].
Физиотерапевтическое лечение занимает одно из ведущих мест в лечении острого эндометрита. Оно не только уменьшает воспалительный процесс в эндометрии, но и стимулирует функцию яичников. При нормализации температурной реакции целесообразно назначать ультразвук малой интенсивности, индуктотермию электромагнитным полем ВЧ или УВЧ, магнитотерапию, лазеротерапию.
Каждой пятой женщине, перенесшей сальпингоофорит, грозит бесплодие. Аднексит может быть причиной высокого риска внематочной беременности и патологического течения беременности и родов. Первыми поражаются маточные трубы, при этом воспалительным процессом могут быть охвачены все слои слизистой оболочки одной или обеих труб, но чаще поражается только слизистая оболочка трубы, возникает катаральное воспаление слизистой оболочки трубы — эндосальпингит. Воспалительный экссудат, скапливаясь в трубе, нередко вытекает через ампулярное отверстие в брюшную полость, вокруг трубы образуются спайки и брюшное отверстие трубы закрывается. Развивается мешотчатая опухоль в виде гидросальпинкса с прозрачным серозным содержимым или в виде пиосальпинкса с гнойным содержимым. В дальнейшем серозный экссудат гидросальпинкса рассасывается в результате лечения, а гнойный пиосальпинкс может перфорировать в брюшную полость. Гнойный процесс может захватывать и расплавлять все большие области малого таза, распространяясь на все внутренние гениталии и близлежащие органы [9, 10, 13].
Воспаление яичников (оофорит) как первичное заболевание встречается редко, инфицирование происходит в области лопнувшего фолликула, так как остальная ткань яичника хорошо защищена покрывающим зародышевым эпителием. В острой стадии наблюдается отек и мелкоклеточная инфильтрация. Иногда в полости фолликула желтого тела или мелких фолликулярных кист образуются гнойники, микроабсцессы, которые, сливаясь, формируют абсцесс яичника или пиоварий. Практически диагностировать изолированный воспалительный процесс в яичнике невозможно, да и в этом нет необходимости. В настоящее время лишь у 25–30% больных с острым аднекситом отмечается выраженная картина воспаления, у остальных больных наблюдается переход в хроническую форму, когда терапия прекращается после быстрого стихания клиники.
Острый сальпингоофорит лечится также антибиотиками (предпочтительнее фторхинолонами III поколения — Ципрофлоксацин, Таривид, Абактал), так как нередко он сопровождается пельвиоперитонитом — воспалением тазовой брюшины.
Воспаление тазовой брюшины возникает чаще всего вторично от проникновения инфекции в брюшную полость из инфицированной матки (при эндометрите, инфицированном аборте, восходящей гонорее), из маточных труб, яичников, из кишечника, при аппендиците, особенно при тазовом его расположении. При этом наблюдается воспалительная реакция брюшины с образованием серозного, серозно-гнойного или гнойного выпота. Состояние больных при пельвиоперитоните остается или удовлетворительным, или средней тяжести. Температура повышается, пульс учащается, однако функция сердечно-сосудистой системы мало нарушается. При пельвиоперитоните, или местном перитоните, кишечник остается не вздутым, пальпация верхней половины органов брюшной полости безболезненна, а симптомы раздражения брюшины определяются лишь над лоном и в подвздошных областях. Тем не менее больные отмечают сильные боли в нижних отделах живота, может быть задержка стула и газов, иногда рвота. Уровень лейкоцитов повышен, сдвиг формулы влево, СОЭ ускорена. Постепенно нарастающая интоксикация ухудшает состояние больных [14, 15].
Лечение сальпингоофорита с пельвиоперитонитом или без него начинается с обязательного обследования больной на флору и чувствительность к антибиотикам. Самое главное — определить этиологию воспаления. На сегодняшний день для лечения специфического гонорейного процесса широко используется бензилпенициллин, хотя такие препараты, как Роцефин, Цефобид, Фортум предпочтительнее.
«Золотым стандартом» при лечении сальпингоофорита из антибактериальной терапии является назначение Клафорана (цефотаксима) в дозе 1,0–2,0 г 2–4 раза/сут в/м или одну дозу в 2,0 г в/в в сочетании с гентамицином по 80 мг 3 раза/сут (гентамицин можно вводить однократно в дозе 160 мг в/м). Обязательно следует сочетать эти препараты с введением Метрогила в/в по 100 мл 1–3 раза/сут. Курс лечения антибиотиками следует проводить не менее 5–7 дней, назначая цефалоспорины II и III поколений (Мандол, Зинацеф, Роцефин, Цефобид, Фортум и другие в дозе 2–4 г/сут) [14].
При остром воспалении придатков матки, осложненном пельвиоперитонитом, оральное введение антибиотиков возможно лишь после проведения основного курса, и притом если возникает необходимость. Как правило, такой необходимости нет, а сохранение прежних клинических симптомов может свидетельствовать о прогрессии воспаления и возможном нагноительном процессе.
Дезинтоксикационная терапия в основном проводится кристаллоидными и дезинтоксикационными растворами в количестве 2–2,5 л с включением растворов гемодеза, Реополиглюкина, Рингера–Локка, полиионных растворов — ацессоля и др. Антиоксидантная терапия проводится раствором Унитиола 5,0 мл с 5% раствором аскорбиновой кислоты 3 раза/сут в/в [14].
С целью нормализации реологических и коагуляционных свойств крови и улучшения микроциркуляции используют ацетилсалициловую кислоту (Аспирин) по 0,25 г/сут в течение 7–10 дней, а также в/в введение Реополиглюкина по 200 мл (2–3 раза на курс). В дальнейшем применяют целый комплекс рассасывающей терапии и физиотерапевтического лечения (глюконат кальция, аутогемотерапия, тиосульфат натрия, Гумизоль, Плазмол, Алоэ, ФиБС) [3, 15]. Из физиотерапевтических процедур при остром процессе уместны ультразвук, обеспечивающий анальгезирующий, десенсибилизирующий, фибролитический эффекты, усиление обменных процессов и трофики тканей, индуктотермия, УВЧ-терапия, магнитотерапия, лазеротерапия, в дальнейшем — санаторно-курортное лечение.
Среди 20–25% стационарных больных с воспалительными заболеваниями придатков матки у 5–9% возникают гнойные осложнения, требующие хирургических вмешательств [9, 13].
Можно выделить следующие положения, касающиеся формирования гнойных тубоовариальных абсцессов:
- хронический сальпингит у больных с тубоовариальными абсцессами наблюдается в 100% случаев и предшествует им;
- распространение инфекции идет преимущественно интраканаликулярным путем от эндометрита (при ВМК, абортах, внутриматочных вмешательствах) к гнойному сальпингиту и оофортиу;
- частое сочетание кистозных преобразований в яичниках с хроническим сальпингитом;
- наблюдается обязательное сочетание абсцессов яичника с обострением гнойного сальпингита;
- абсцессы яичника (пиовариум) формируются преимущественно из кистозных образований, нередко микроабсцессы сливаются между собой.
Морфологические формы гнойных тубоовариальных образований:
- пиосальпинкс — преимущественное поражение маточной трубы;
- пиоварий — преимущественное поражение яичника;
- тубоовариальная опухоль.
Все остальные сочетания являются осложнениями этих процессов и могут протекать:
- без перфорации;
- с перфорацией гнойников;
- с пельвиоперитонитом;
- с перитонитом (ограниченным, диффузным, серозным, гнойным);
- с тазовым абсцессом;
- с параметритом (задним, передним, боковым);
- с вторичными поражениями смежных органов (сигмоидит, вторичный аппендицит, оментит, межкишечные абсцессы с формированием свищей).
Клинически дифференцировать каждую из подобных локализаций практически невозможно и нецелесообразно, так как лечение принципиально одинаково, антибактериальная терапия занимает ведущее место как по использованию наиболее активных антибиотиков, так и по длительности их применения. В основе гнойных процессов стоит необратимый характер воспалительного процесса. Необратимость обусловлена морфологическими изменениями, их глубиной и тяжестью, часто сопутствующими тяжелым нарушениям функции почек [3, 9].
Консервативное лечение необратимых изменений придатков матки малоперспективно, так как если таковое проводится, то оно создает предпосылки к возникновению новых рецидивов и усугублению нарушенных обменных процессов у больных, увеличивает риск предстоящей операции в плане повреждения смежных органов и невозможности выполнить нужный объем операции [9].
Гнойные тубоовариальные образования представляют тяжелый в диагностическом и клиническом плане процесс. Тем не менее можно выделить ряд характерных синдромов:
- интоксикационный;
- болевой;
- инфекционный;
- ранний почечный;
- гемодинамических расстройств;
- воспаления смежных органов;
- метаболических нарушений.
Клинически интоксикационный синдром проявляется в интоксикационной энцефалопатии, головных болях, тяжести в голове и тяжести общего состояния. Отмечаются диспептические расстройства (сухость во рту, тошнота, рвота), тахикардия, иногда гипертензия (или гипотензия при начинающемся септическом шоке, что является одним из ранних его симптомов наряду с цианозом и гиперемией лица на фоне резкой бледности) [4].
Болевой синдром присутствует почти у всех больных и носит нарастающий характер, сопровождается ухудшением общего состояния и самочувствия, отмечается болезненность при специальном исследовании, смещении за шейку матки и симптомы раздражения брюшины вокруг пальпируемого образования. Пульсирующая нарастающая боль, сохраняющаяся лихорадка с температурой тела выше 38°С, тенезмы, жидкий стул, отсутствие четких контуров опухоли, отсутствие эффекта от лечения — все это свидетельствует об угрозе перфорации или о наличии ее, что является абсолютным показанием для срочного оперативного лечения. Инфекционный синдром присутствует у всех больных, проявляясь у большинства высокой температурой тела (38°С и выше), тахикардия соответствует лихорадке, так же как и нарастание лейкоцитоза, повышаются СОЭ и лейкоцитарный индекс интоксикации, снижается число лимфоцитов, нарастают сдвиг белой крови влево и число молекул средней массы, отражающих нарастающую интоксикацию. Нередко возникает изменение функции почек из-за нарушения пассажа мочи. Метаболические нарушения проявляются в диспротеинемии, ацидозе, электролитном дисбалансе и т. д.
Стратегия лечения данной группы больных строится на органосохраняющих принципах операций, но с радикальным удалением основного очага инфекции. Поэтому у каждой конкретной больной объем операции и время ее проведения должны быть оптимальными. Уточнение диагноза иногда занимает несколько суток — особенно в тех случаях, когда имеется пограничный вариант между нагноением и острым воспалительным процессом или при дифференциальной диагностике от онкологического процесса. На каждом этапе лечения требуется антибактериальная терапия [1, 2].
Предоперационная терапия и подготовка к операции включают:
- антибиотики (используют Цефобид 2,0 г/сут, Фортум 2,0–4,0 г/сут, Рефлин 2,0 г/сут, Аугментин 1,2 г в/в капельно 1 раз/сут, Клиндамицин 2,0–4,0 г/сут и др.). Их обязательно сочетают с гентамицином по 80 мг в/м 3 раза/сут и инфузией Метрогила по 100 мл в/в 3 раза;
- дезинтоксикационную терапию с инфузионной коррекцией волемических и метаболических нарушений;
- обязательную оценку эффективности лечения по динамике температуры тела, перитонеальных симптомов, общего состояния и показателей крови.
Хирургический этап включает также продолжающуюся антибактериальную терапию. Особенно ценно ввести одну суточную дозу антибиотиков на операционном столе сразу после окончания операции. Эта концентрация является необходимой в качестве барьера для дальнейшего распространения инфекции, так как проникновению в зону воспаления уже не препятствуют плотные гнойные капсулы тубоовариальных абсцессов. Хорошо проходят эти барьеры беталактамные антибиотики (Цефобид, Роцефин, Фортум, Клафоран, Тиенам, Аугментин).
Послеоперационная терапия включает продолжение антибактериальной терапии теми же антибиотиками в сочетании с антипротозойными, антимикотическими препаратами и уросептиками и в дальнейшем (по чувствительности). Курс лечения основывается на клинической картине, лабораторных данных, но не должен быть менее 7–10 дней. Отмена антибиотиков проводится по их токсическим свойствам, поэтому гентамицин чаще отменяется первым, после 5–7 дней, или заменяется на амикацин.
Инфузионная терапия должна быть направлена на борьбу с гиповолемией, интоксикацией и метаболическими нарушениями. Очень важна нормализация моторики желудочно-кишечного тракта (стимуляция кишечника, ГБО, гемосорбция или плазмаферез, ферменты, перидуральная блокада, промывание желудка и т. д.). Гепатотропная, общеукрепляющая, антианемическая терапия сочетаются с иммуностимулирующей терапией (УФО, лазерное облучение крови, иммунокорректоры) [2, 9, 11].
Все больные, перенесшие оперативное вмешательство по поводу гнойных тубоовариальных абсцессов, нуждаются в постгоспитальной реабилитации с целью профилактики рецидивов и восстановления специфических функций организма.
Литература
- Абрамченко В. В., Костючек Д. Ф., Перфильева Г. Н. Гнойно-септическая инфекция в акушерско-гинекологической практике. СПб., 1994. 137 с.
- Башмакова М. А., Корхов В. В. Антибиотики в акушерстве и перинатологии. М., 1996. № 9. С. 6.
- Бондарев Н. Э. Оптимизация диагностики и лечения смешанных сексуально-трансмиссионных заболеваний в гинекологической практике: автореф. дис. … канд. мед. наук. СПб., 1997. 20 с.
- Венцела Р. П. Внутрибольничные инфекции // М., 1990. 656 с.
- Гуртовой Б. Л., Серов В. Н., Макацария А. Д. Гнойно-септические заболевания в акушерстве. М., 1981. 256 с.
- Кейт Л. Г., Бергер Г. С., Эдельман Д. А. Репродуктивное здоровье: Т. 2 // Редкие инфекции. М., 1988. 416 с.
- Краснопольский В. И., Кулаков В. И. Хирургическое лечение воспалительных заболеваний придатков матки. М., 1984. 234 с.
- Корхов В. В., Сафронова М. М. Современные подходы к лечению воспалительных заболеваний вульвы и влагалища. М., 1995. № 12. С. 7–8.
- Кьюмерле X. П., Брендел К. Клиническая фармакология при беременности / под ред. X. П. Кьюмерле, К. Брендела: пер. с англ. Т. 2. М., 1987. 352 с.
- Серов В. Н., Стрижаков А. Н., Маркин С. А. Практическое акушерство: руководство для врачей. М., 1989. 512 с.
- Серов В. Н., Жаров Е. В., Макацария А. Д. Акушерский перитонит: диагностика, клиника, лечение. М., 1997. 250 с.
- Стрижаков А. Н., Подзолкова Н. М. Гнойные воспалительные заболевания придатков матки. М., 1996. 245 с.
- Хаджиева Э. Д. Перитонит после кесарева сечения: учебное пособие. СПб., 1997. 28 с.
- Sahm D. E. The role of automation and molecular technology in antimicrobial suscepibility testing // Clin. Microb. And Inf. 1997; 3: 2(37–56).
- Snuth C. B., Noble V., Bensch R. еt al. Bacterial flora of the vagina during the mensternal cycle // Ann. Intern. Med. 1982; p. 948–951.
- Tenover F. C. Norel and emerging mechanisms of antimicrobial resistance in nosocomial pathogens // Am. J. Med. 1991; 91, p. 76–81.
В. Н. Кузьмин, доктор медицинских наук, профессор МГМСУ, Москва
Лечение
Лечение заболеваний, спровоцированных застоем крови — это лишь временная мера. В любом случае, если есть причина по которой нарушен отток, то ее необходимо устранить, чтобы получить рекомендации нужно запланировать посещение терапевта. Очень важно разобраться с корневой проблемой, в большинстве случаев помогает диета и увеличение физической активности, но подходить к этому придется под контролем врача, чтобы не стимулировать ухудшение.
В медицинском центре Гераци можно посетить терапевта бесплатно. Также, есть возможность пригласить врача на дом.
Стоимость на все услуги медицинского центра можно посмотреть в разделе “Прайс” или обратившись по телефону круглосуточной горячей линии.
Смотрите видео с простым упражнением, которое поможет избавиться от застоя крови в малом тазу:
Открытие и описание флеболитов
Флеболиты в малом тазу — что это такое? Это венные камни, которые являются кальцификатами ссохшихся тромбов и имеют вид бусинок разного диаметра.
Впервые флеболиты были описаны и обнаружены Альберс-Шенбергом в 1905 году. Природа их происхождения была описана патологоанатомами Френкелем и Форселем. Флеболиты имеют гомогенную и слоистую тень с плотным центром. Гомогенные флеболиты образуются при последовательном обызвествлении тромба. А слоистые – при присоединении к процессу обызвествления нитей фибрина.
Потенциальный вред здоровью
Тазовая гиперемия — это та проблема со здоровьем, которая часто ошибочно воспринимается недостаточно серьезно и врачами, и самими пациентами. На самом же деле, трудности с кровообращением в этой области могут вызывать реальные недуги, существенно снижающие качество и продолжительность жизни. Эстетические дефекты, связанные с проявлением расширенных вен — лишь безобидный симптом. Основное негативное влияние эта патология имеет на репродуктивную функцию. Сложное наступление беременности и тяжелое ее протекание, проблемы с циклом, его регулярностью и обильностью выделений, избыточная функция яичников, отсутствие оргазмов — с этим сталкиваются женщины. Мужчины страдают снижением либидо и эректильной дисфункцией, ускоренным семяизвержением, геморроем, болезненным мочеиспусканием и эякуляцией. Кроме того, застой в малом тазу влечет за собой венозную недостаточность нижних конечностей — это уже касается представителей обоих полов.
Группа риска
Как показывает практика, вероятность появления опухолей в мочеполовой системе повышается у мужчин:
- Злоупотребляющих табачной продукцией. Согласно статистическим данным, у курильщиков рак почек диагностируют в 2 раза чаще.
- Среднего возраста (после 45 лет). Это связано со снижением уровня мужских половых гормонов наряду с увеличением женских.
- Работающих на вредном производстве (к примеру, когда человек часто контактирует с опасными химическими веществами).
- Находящихся долгое время на диализе. Зачастую это приводит к возникновению рака почек.
Что такое блокады
Лечебные блокады – это купирование острой или хронической боли и спазмов. Выполняется путём инъекций в область прохождения нервных стволов и сплетений. Сильная боль вызывает физические и психологические страдания, лишает пациента трудоспособности и может стать причиной инвалидности. Депрессия, возникающая на этом фоне, нередко приводит к суицидальным попыткам.
Лечебные блокады быстро снимают острую боль. Через некоторое время уменьшается отёк, воспаление, спазм мышц и сосудов. Это приводит к стойкому улучшению состояния. В медицинском центре 100med блокады выполняют врачи неврологи и анестезиологи. Для процедуры используется несколько групп препаратов:
- местные анестетики;
- кортикостероидные гормоны;
- хондропротекторы.
Эффект от введения препаратов сохраняется от нескольких дней до нескольких недель. После того, как лекарство перестает действовать, боль может возникнуть снова. Однако ее выраженность будет меньше примерно на 50%.
Во время процедуры пациент может почувствовать некоторый дискомфорт, связанный с уколом. Однако неприятные ощущения быстро проходят. Не стоит опасаться блокад, так как этот метод – один из наиболее безопасных. Наши специалисты строго соблюдают все правила выполнения процедуры, а также асептики и антисептики. Это гарантирует эффективность и безопасность блокад в нашей клинике.
Блокада суставов
Блокада сустава – способ введения лекарственного препарата в суставную полость или прилежащие мягкие ткани (суставную сумку). Метод не только позволяет снять боль, но устраняет воспаление, снимает мышечный и сосудистый спазм, восстанавливает объем движений в суставе. Процедура показана при следующих заболеваниях:
- артритах суставов разного калибра;
- артрозах;
- артралгиях;
- синовитах;
- бурситах;
- тендовагинитах;
- периартритах;
- фасеточном синдроме;
- болезни Рейтера;
- болезни Бехтерева.
Инъекцию выполняют без дополнительной подготовки после тщательного обследования. Пациента усаживают или укладывают на кушетку и обрабатывают кожу над суставом. Инъекция делается в полость суставной капсулы, в область околосуставных связок или сумки. Эффект наступает в течение нескольких минут и сохраняется до 3 недель. Длительность курса зависит от тяжести поражения и может составлять до 15 процедур.
Как предотвратить флеболитиаз
Риск развития венозных камней возрастает при выявлении у пациентов склонности к тромбообразованию. Учитывая это, профилактика образования флеболитов и кальцинатов включает следующие мероприятия:
- повышение тонуса венозных сосудов;
- устранение застойных явлений;
- своевременное лечение заболеваний органов малого таза;
- нормализация вязкости крови;
- регулирование процессов метаболизма.
Необходимо уделять должное внимание занятиям спортом, особенно полезно плавание и езда на велосипеде.
При первых признаках варикозного расширения вен следует проконсультироваться с флебологом, пройти обследование. Прогноз при выявлении флеболитиаза благоприятный. Венозные камни небольших размеров не требуют лечения. Людям с данной патологией рекомендуется следить за состоянием свертывающей системы, а также контролировать вязкость крови, уровень кальция и гормонов.
Блокада чревного сплетения
При этом виде блокады лекарство вводится в область солнечного сплетения. Укол делают под контролем рентгеновского аппарата или УЗИ.
Процедура эффективна при:
- хроническом панкреатите, панкреонекрозе;
- спайках брюшной полости;
- болезни Крона;
- опухолях органов брюшной полости;
- неэффективности обезболивающих лекарств.
К блокаде следует подготовиться заранее. За несколько дней до процедуры врач нашей клиники рекомендует прекратить приём антикоагулянтов и мочегонных средств, скорректировать доза сахароснижающих. Пациента укладывают на живот, подложив валик или подушку. Вначале врач делает анестезию мягких тканей в месте инъекции. Затем под рентгеновским контролем вводит специальную длинную иглу. Через неё к солнечному сплетению подаётся местный анестетик или препарат, разрушающий нервные клетки. Пациент ощущает тепло в животе и уменьшение боли. После процедуры необходимо наблюдение в нашем стационаре в течение суток.
Паравертебральная блокада
Паравертебральная блокада выполняется с целью уменьшения боли в позвоночнике. Эффект достигается блокированием нервных узлов или спинномозговых нервов с одной или двух сторон. Показанием к проведению служат:
- остеохондроз;
- радикулиты, люмбаго;
- невралгии;
- миозиты;
- грыжи и протрузии межпозвонковых дисков;
- травмы позвоночника.
Для проведения манипуляции пациента укладывают на ровную кушетку. Предварительно выполняется местная анестезия мягких тканей. Лекарство вводится в том сегменте позвоночника, где боль ощущается сильнее всего. Укол делают с одной или двух сторон в зависимости от состояния пациента.
Диагностика
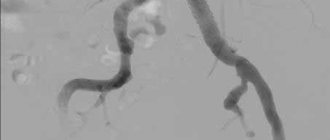
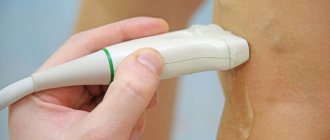
Постановка диагноза требует сбора полного анамнеза пациента, а также изучения результатов функциональной диагностики. Врач учитывает такие факторы как возраст, образ жизни пациента, наличие хронических заболеваний, количество беременностей и родов у женщин, присутствие диагностированных проблем с сосудами.
Во время осмотра пациента врач оценивает видимость расширенных вен в паховой области, осматривает гениталии на предмет узелков. Гинекологический осмотр на кресле у женщин позволяет выявить пальпированием болезненность стенок влагалища, обнаружить скрытые внутренние узлы. Мужчинам осматривают живот, пах, задний проход. Визуализируют состояние вен при помощи ультразвукового и рентгеновского исследования. Посредством венографии удается оценить наличие рефлюкса в венах, допплерометрия позволяет оценить параметры вен. Для запущенных случаев, когда провести дифференциальную диагностику перечисленными методами сложно, могут быть рекомендованы УЗИ брюшной полости, МРТ и даже лапароскопия.