- Главная
- Статьи
- За здоровый образ жизни!
- Лечение стенокардии
Если вам поставили диагноз ишемическая болезнь сердца
,
стенокардия
, ваш врач обязательно назначит вам лечение – лекарственную терапию, которую порекомендует принимать постоянно, без перерывов. Зачем вам нужно регулярно принимать лекарства? И какие препараты используют для лечения стенокардии, в каких дозах?
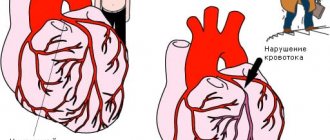
Первое и самое важное при наличии стенокардии: предотвратить осложнения болезни (инфаркт миокарда
, жизнеопасные нарушения сердечного ритма, развитие тяжелой сердечной недостаточность) и смерть, продлить вашу жизнь. Второе и не менее значимое: улучшить качество вашей жизни, сделать ее полноценной, устранить боль. Существует несколько основных групп лекарственных препаратов
для лечения стенокардии
. Давайте разберемся, как они действуют и почему врачи назначают их для лечения.
Антиагреганты
Антиагрегаты помогают предотвратить формирование сгустков крови (тромбов), уменьшают агрегацию (слипание) тромбоцитов – клеток крови, которые отвечают за формирование тромба. В список антиагрегантов входят: аспирин, кардиомагнил, тиенопиридины.
Аспирин (ацетилсалициловая кислота)
Аспирин (ацетилсалициловая кислота)
– основной антиагрегант, его назначают всем пациентам, страдающим стенокардией (за исключением тех, кто его не переносит, например, аллергики с «аспириновой триадой»). Доза аспирина 75-150 мг ежедневно. Принимается однократно, через 20-30 мин. после еды. Как правило, во второй половине дня. Обратите внимание на невысокую дозу! В обычной таблетке аспирина 500 мг, такую дозу принимают как болеутоляющее и жаропонижающее средство уже более 100 лет! При стенокардии рекомендуют не более 1/4 таблетки. Такая доза позволяет эффективно предотвращать тромбозы и достаточно безопасна для желудка. При регулярном приеме аспирина (ацетилсалициловой кислоты) более высоких доз существует вероятность развития эрозий и язв желудка. Поскольку пациентам со стенокардией необходим в качестве лечения постоянный прием аспирина, были разработаны специальные, более безопасные, формы для длительного приема.
Кардиомагнил (аспирин + гидроокись магния)
Кардиомагнил (аспирин + гидроокись магния)
75 и 150 мг. Гидроксид магния, входящий в состав таблетки, стимулирует образование в стенке желудка больного стенокардией специальных защитных веществ, препятствующих образованию язв и эрозий.
Аспирин в кишечно-растворимой оболочке (АспиринКардио 100 мг, ТромбоАсс 50 и 100 мг, КардиАСК 50 мг и т.д.)
. Специальная оболочка не позволяет таблетке растворяться в желудке, всасывание аспирина происходит в кишечнике. Важно: такие таблетки нужно принимать целиком, нельзя ломать и разжевывать (иначе вы повредите оболочку и защитный эффект пропадет)!
Тиенопиридины (клопидогрель, празугрель, тиклопидин)
Тиенопиридины (клопидогрель, празугрель, тиклопидин)
– обладают очень выраженным антиагрегантным эффектом, в сотни раз более сильным, чем у аспирина. Назначение этих препаратов (как правило, совместно с аспирином) необходимо в случаях, когда риск тромбоза очень высок:
нестабильная стенокардия
,
острый коронарный синдром
(«прединфарктные состояния»),
острый инфаркт миокарда
и операции на сосудах сердца (
стентирование
,
аорто-коронарное шунтирование
и т.д.). Тиенопиридины назначают в качестве лечения также тем пациентам, которые не могут принимать аспирин из-за непереносимости или противопоказаний.
Важно:
Сообщить врачу, если у вас ранее была язва желудка, двенадцатиперстной кишки (ДПК) или эрозивный гастрит, а также нестабильное АД с частыми кризами, подъемами выше 160-170/100 мм рт. ст. Эта информация поможет доктору сделать ваше лечение антиагрегантами безопасным. Доказано, что регулярный прием антиагрегантов позволяет снизить частоту инфарктов миокарда, инсультов и смерти пациентов со стенокардией до 23% (у каждых 23 человек из 100)! После операций коронарной ангиопластики и стентирования врачи рекомендуют совместный прием аспирина и клопидогреля на определенный срок (от месяца до нескольких лет).
Медикаментозное лечение стенокардии: надежды и разочарования
С
овременная кардиология по праву считается одной из наиболее динамично развивающихся медицинских специальностей. Стремительное развитие доказательной медицины наряду с многочисленными разработками новых медикаментозных средств и способов инвазивных вмешательств приводит к тому, что рекомендации по диагностике и лечению сердечно–сосудистых заболеваний регулярно пополняются новыми данными. При этом новые способы выявления и коррекции сердечно–сосудистых заболеваний подвергаются жесткому «отбору» посредством строгих клинических испытаний с большим количеством участников и тщательным статистическим анализом. И лишь убедительно доказавшие свою эффективность диагностические и лечебные вмешательства рекомендуются к повсеместному применению.
Стенокардия, как форма ишемической болезни сердца (ИБС), издавна считается одной из основных кардиологических проблем. Безусловно, это связано в первую очередь и с большой распространенностью этого заболевания, и с высоким риском развития инфаркта миокарда (ИМ) и других неблагоприятных последствий. В нашей стране, как и во многих других странах, ИБС и ее последствия – основная причина смертности
. За последние 10–15 лет в тактике ведения больного со стенокардией изменилось многое. За рамками этого обзора остаются проблемы лечения нестабильной и вазоспастической форм стенокардии. Основное внимание будет уделено новым данным, касающимся медикаментозного лечения стабильной стенокардии – одной из наиболее «ресурсоемких» областей современной кардиологии.
Цель лечения стенокардии
Лечение стабильной стенокардии преследует две цели. Первая – это профилактика развития ИМ и смерти и, соответственно, увеличение продолжительности жизни. Вторая – уменьшение частоты и снижение интенсивности приступов стенокардии
(в идеале их полное устранение), что обеспечивает улучшение качества жизни.
С точки зрения пациента, последняя цель часто имеет известное преимущество, поскольку субъективно воспринимается, как более актуальная.
Однако наибольшим приоритетом обладает терапия, направленная на снижение риска развития ИМ и смерти. Поэтому, если различные терапевтические стратегии равно эффективны в облегчении симптоматики заболевания, следует отдать предпочтение терапии с доказанным или очень вероятным преимуществом в профилактике смерти. Идеальными для лечения больного с ИБС и стенокардией можно считать препараты, одновременно обеспечивающие и высокое качество жизни, и увеличивающие ее продолжительность. Выбор лечения нередко зависит от клинического ответа на первоначальную медикаментозную терапию, хотя некоторые пациенты сразу отдают предпочтение процедурам реваскуляризации миокарда (ангиопластика и стентирование, коронарное шунтирование). Поэтому в процессе принятия решения о выборе лечения должны быть учтены такие факторы, как соотношение цены и эффективности предполагаемой терапии и мнение пациента. Не следует забывать, что во многих случаях с помощью различных методик восстановления коронарного кровообращения решается только одна из целей – устранение или уменьшение болевых ощущений, т. е. улучшение качества жизни, в то время как для предупреждения дальнейшего развития и прогрессирования атеросклероза необходима регулярная медикаментозная терапия.
Медикаментозная терапия, направленная на предотвращение инфаркта миокарда и смерти
Антитромбоцитарные средства
Во всех современных кардиологических руководствах прием антитромбоцитарных средств является обязательным компонентом лечения ИБС и стенокардии
, в частности. Основными антитромбоцитарными препаратами в арсенале современного врача являются аспирин, тиклопидин, клопидогрель.
В основе антитромбоцитарного действия ацетилсалициловой кислоты (аспирина)
лежит ингибирование циклооксигеназы и синтеза тромбоцитарного тромбоксана А2. При назначении аспирина пациентам со стабильной стенокардией в среднем на
33% снижается риск неблагоприятных сердечно–сосудистых исходов – ИМ, внезапной смерти
.
Тиклопидин ингибирует агрегацию тромбоцитов, вызванную АДФ, тромбином, коллагеном, тромбоксаном А2 и фактором агрегации тромбоцитов. Помимо того, при стабильной стенокардии тиклопидин снижает вязкость крови, уменьшая концентрацию фибриногена плазмы. Длительное применение препарата ограничено из–за побочных эффектов, наиболее опасными из которых являются нейтропения и тромбоцитопеническая пурпура.
Клопидогрель, подобно тиклопидину, является производным тиенопиридина, однако превосходит тиклопидин по антитромботическому эффекту. В сравнительных исследованиях клопидогрель превосходил аспирин в снижении комбинированного риска ИМ, сосудистой смерти и инсульта среди пациентов с постинфарктным кардиосклерозом, инсультом и периферическим атеросклерозом.
Рандомизированное исследование CURE
, включавшее более 12500 больных, убедительно доказало эффективность клопидогреля (300 мг/сут в остром периоде, затем 75 мг/сут) в сочетании с аспирином (75–325 мг/сут) в предотвращении (в среднем на 20%) вероятности инфаркта, инсульта и смерти от сердечно–сосудистых осложнений у больных с нестабильной стенокардией и другими острыми коронарными синдромами. Недавно этот препарат был рекомендован американской Комиссией по пищевым и лекарственным веществам, как средство выбора в интенсивной терапии острых коронарных синдромов. Однако целесообразность назначения клопидогреля при стабильной стенокардии в рандомизированных проспективных исследованиях пока недостаточно изучена. Несмотря на доказанное в ходе исследования
CAPRIE
снижение комбинированного риска сердечно–сосудистых осложнений на фоне длительного приема клопидогреля, повсеместное использование этого препарата при ИБС пока сдерживается невыясненностью соотношения риска и пользы при длительном приеме, а также относительно высокой стоимостью. Также следует помнить, что хотя клопидогрель реже, чем аспирин, вызывает опасные желудочно–кишечные кровотечения, прием клопидогреля на 30% чаще сопровождается появлением диареи и кожных высыпаний.
Интересны результаты мета–анализа сравнительной эффективности и безопасности назначения различных доз аспирина с целью длительной вторичной профилактики сердечно–сосудистых осложнений (табл. 1).
Учитывая повсеместное назначение аспирина для продолжительного приема при самых разных сердечно–сосудистых заболеваниях (в том числе пожилым людям) вопросы безопасности терапии этим препаратом становятся весьма актуальными. Следует заметить, что специальное проспективное исследование по сравнительной оценке различных доз аспирина только планируется. Однако данные, полученные ранее и обобщенные в ходе мета–анализа, свидетельствуют, что на фоне приема малых доз аспирина (75–150 мг/сут) вся циклооксигеназа тромбоцитов практически полностью блокирована через несколько суток, что обеспечивает антитромботический эффект препарата. Прием средних (160–325 мг/сут) и высоких (500–1500 мг/сут) доз аспирина не усиливает его антитромботическую активность и соответственно не повышает профилактическую целесообразность приема. Наряду с этим средние и высокие дозы аспирина вызывают достоверно более частые осложнения (как правило, желудочно–кишечные кровотечения, в том числе опасные для жизни).
По–видимому, до получения обоснованных доказательств для вторичной профилактики сосудистых осложнений стабильным пациентам следует назначать малые дозы аспирина (75–150 мг/сут)
, а при острых сосудистых осложнениях (нестабильная стенокардия, ИМ) и инвазивных вмешательствах на коронарных артериях (ангиопластика, стентирование, атерэктомия), когда требуется быстрый антиагрегантный эффект, необходимо применение более высоких доз (>325 мг/сут) – с последующим снижением для уменьшения риска геморрагических осложнений.
Антикоагулянты
В небольших плацебо–контролируемых исследованиях изучен эффект ежедневного подкожного введения низкомолекулярного гепарина пациентам со стабильной стенокардией. Продемонстрировано снижение уровня фибриногена плазмы, улучшение толерантности к физической нагрузке, увеличение времени нагрузки до появления признаков ишемии на ЭКГ и уменьшение амплитуды депрессии сегмента ST на ЭКГ. Но клинический опыт подобной терапии пока невелик, и ее влияние на прогноз не изучено. Более современные препараты – рекомбинантный гирудин и антагонисты рецепторов IIb/IIIa тромбоцитов также не продемонстрировали эффективности в клинических исследованиях у пациентов со стабильной стенокардией. Поэтому данные препараты пока не следует рекомендовать к повсеместному применению при стабильной стенокардии.
Прием непрямых антикоагулянтов в отсутствие терапии антиагрегантами
Эффективность непрямых антикоагулянтов при ИБС оценивалась в мета–анализе 20 рандомизированных клинических исследований. В 16 из них пациенты получали высокие дозы антикоагулянтов (МНО>2,8) (всего 1056 больных), и в 4 исследованиях назначались средние дозы антикоагулянтов (всего 1365 больных). Ни в одном исследовании не проводили сопутствующей регулярной терапии антиагрегантами. Оказалось, что на фоне высоких доз антикоагулянтов комбинированный риск развития инфаркта миокарда и инсульта был достоверно ниже, чем в контрольных группах (снижение шансов развития – 43% при 95%-ном доверительном интервале 37–49%, снижение абсолютного риска 9,8%). Влияние средних доз антикоагулянтов было меньшим и статистически недостоверным. При прямом сравнении высоких и средних доз антикоагулянтов с аспирином различий по влиянию на смертность и комбинированный риск развития инфаркта миокарда и инсульта не выявлено (отношение шансов 1,04 при 95%-ном доверительном интервале 0,80–1,34). Однако по сравнению с плацебо применение высоких доз антикоагулянтов сопровождалось почти шестикратным повышением частоты развития тяжелых (как правило, внутричерепных) кровотечений (отношение шансов 6,0 при 95%-ном доверительном интервале 3,3–17,6). По сравнению с аспирином профилактический прием антикоагулянтов повышал риск тяжелых кровотечений почти в 2 раза (отношение шансов 2,4 при 95%-ном доверительном интервале 1,6–3,6).
Таким образом изолированный прием высоких доз антикоагулянтов сопровождается существенным снижением риска сердечно–сосудистых осложнений при ИБС. В связи с тем, что риск тяжелых кровотечений превышает таковой на фоне приема антиагрегантов, необходимо постоянное наблюдение за больными и мониторирование коагулограмм. Прием аспирина в малых и средних дозах столь же эффективен, как и прием антикоагулянтов
, однако риск осложнений антиагрегантной терапии гораздо меньше, а наблюдать за больными, принимающими аспирин, проще. Частота кровотечений на фоне различных доз аспирина представлено в таблице 2.
Прием непрямых антикоагулянтов в комбинации с антиагрегантами
В этом же мета–анализе оценивалась эффективность комбинации непрямых антикоагулянтов и антиагрегантов во вторичной профилактике ИБС. Всего рассмотрено 6 рандомизированных исследований с общим количеством участников 8915. В 3 исследованиях (8435 больных) прием низких доз антикоагулянтов (МНО<1,5) не привел к достоверному изменению комбинированного риска ИМ и инсульта (отношение шансов 0,91 при 95% доверительном интервале 0,79–1,06). При этом показано недостоверное повышение риска тяжелых кровотечений на фоне комбинации аспирина с низкими и высокими дозами непрямых антикоагулянтов. В остальных исследованиях, где пациенты получали более активную антикоагулянтную терапию (МНО 2–3), размер выборки был недостаточным (480 больных) для расчета показателей эффективности и безопасности лечения. В настоящее время этот вопрос исследуется в нескольких рандомизированных клинических испытаниях.
В этом же мета–анализе оценивалась эффективность комбинации непрямых антикоагулянтов и антиагрегантов во вторичной профилактике ИБС. Всего рассмотрено 6 рандомизированных исследований с общим количеством участников 8915. В 3 исследованиях (8435 больных) прием низких доз антикоагулянтов (МНО<1,5) не привел к достоверному изменению комбинированного риска ИМ и инсульта (отношение шансов 0,91 при 95% доверительном интервале 0,79–1,06). При этом показано недостоверное повышение риска тяжелых кровотечений на фоне комбинации аспирина с низкими и высокими дозами непрямых антикоагулянтов. В остальных исследованиях, где пациенты получали более активную антикоагулянтную терапию (МНО 2–3), размер выборки был недостаточным (480 больных) для расчета показателей эффективности и безопасности лечения. В настоящее время этот вопрос исследуется в нескольких рандомизированных клинических испытаниях.
Гиполипидемические средства
К настоящему времени нет сомнений в том, что снижение уровня холестерина плазмы при высоком риске осложнений ИБС сопровождается значительным снижением риска сердечно–сосудистых осложнений, в том числе фатальных, а также снижением общей смертности. Среди всех методов лекарственной монотерапии ингибиторы ГМГ–КоА–редуктазы (статины) наиболее эффективно снижают как уровень холестерина, так и риск сердечно–сосудистых осложнений
. Последнее десятилетие ознаменовалось лавинообразным накоплением доказательств благоприятного влияния статинов на показатели заболеваемости и смертности у самых разных категорий больных – мужчин, женщин, при сопутствующем диабете, атеросклерозе периферических и мозговых артерий и т.д. Это привело к тому, что практикующие врачи стали более активно назначать статины. Однако имеются свидетельства, что многие категории пациентов «недополучают» статины – во многом из–за отсутствия убедительных доказательств эффективности этого класса препаратов у женщин, у пожилых, при исходно нормальном и низком уровне холестерина плазмы. Также остаются не совсем ясными вопросы о дозах, в которых следует назначать статины, а также сравнительная эффективность различных препаратов.
К настощему времени больше всего данных получено по вторичной профилактике ИБС с помощью правастатина и симвастатина.
В рамках мета–исследования The Prospective Pravastatin Pooling project
проведен совокупный анализ результатов 3 крупных проспективных рандомизированных испытаний правастатина в первичной и вторичной профилактике ИБС. Эффективность правастатина во вторичной профилактике оценивалась, в общей сложности, среди 13173 пациентов, которым правастатин назначали в дозе 40 мг/сут, в течение 5–6 лет. Среди принимавших правастатин отмечено снижение общей смертности до 7,9% против 9,8% в группе плацебо (снижение относительного риска смерти 20% при 95% доверительном интервале 12–27%). Кроме того, правастатин снизил риск коронарной смерти на 24% (при 95% доверительном интервале 14–33%).
Новым этапом в профилактике сердечно–сосудистых заболеваний стали результаты применения симвастатина для первичной и вторичной профилактики сердечно–сосудистых заболеваний и осложнений в исследовании Heart Protection Study (HPS)
, которое окажет заметное влияние на стратегию ведения больных, страдающих стенокардией.
Ингибиторы ангиотензинпревращающего фермента
Ингибиторы АПФ (иАПФ) не подтвердили прямой антиишемической эффективности, хотя при лечении приступов стенокардии, спровоцированных повышением артериального давления, данная группа препаратов используется весьма широко.
В обзоре рандомизированных клинических исследований (с общим числом участников 5966) получены убедительные доказательства того, что назначение иАПФ при дисфункции левого желудочка после ИМ достоверно по сравнению с плацебо снижает смертность, частоту госпитализаций по поводу застойной недостаточности кровообращения и риск повторных нефатальных ИМ. Эффективность применения иАПФ после ИМ в отсутствие дисфункции левого желудочка или у больных стабильной ИБС без клинических проявлений недостаточности кровообращения изучена пока недостаточно. Результаты крупного рандомизированного исследования HOPE
(9297 больных с высоким риском развития сердечно–сосудистых осложнений, средний срок наблюдения 4,7 лет) свидетельствуют о благоприятном влиянии рамиприла в дозе 10 мг/сут на основные показатели заболеваемости, общей и сердечно–сосудистой смертности и на потребность в реваскуляризации миокарда.
В настоящее время этот вопрос изучается в двух крупных многоцентровых исследованиях. В исследовании PEACE
в ходе 5–летнего наблюдения оценивается присоединение иАПФ трандолаприла 4 мг или плацебо к стандартной терапии у более 8000 больных стабильной ИБС без нарушений функции левого желудочка (фракция выброса более 40%) и его влияние на такие «твердые» конечные точки, как смерть от сердечно–сосудистых причин и ИМ.
Другое крупное исследование, результаты которого ожидаются в 2003 г., – EUROPA
. У 10500 больных с ИБС без значительной левожелудочковой дисфункции изучается эффект от длительного (более 3 лет) лечения периндоприлом – ингибитором с высокой специфичностью к тканевым АПФ. Первичной целью исследования EUROPA является оценка влияния периндоприла в суточной дозе 8 мг на комбинированную конечную точку – смерть от всех причин, нефатальный ИМ, нестабильная стенокардия и остановка сердца с последующей успешной реанимацией. В качестве вторичных целей выбран широкий спектр сердечно–сосудистых осложнений (смерть от сердечно–сосудистых причин, сердечная недостаточность, необходимость в проведении процедур реваскуляризации миокарда, инсульт и др.). В рамках этого исследования для изучения механизмов благоприятного влияния иАПФ у этой категории больных запланированы 2 фрагмента – PERSPECTIVE и PERFECT, позволяющие уточнить механизмы благоприятного влияния иАПФ на развитие атеросклероза. В исследовании
PERSPECTIVE
будет оцениваться эффект влияния периндоприла на структуру стенки коронарных артерий по данным количественной коронарной ангиографии и внутрисосудистого ультразвукового исследования (ВСУЗИ). В этом исследовании c помощью самого точного на сегодняшний день метода оценки – ВСУЗИ будет изучено влияние периндоприла на прогрессирование коронарного атеросклероза в течение 3 лет у 400 больных стабильной ИБС без признаков нарушений левожелудочковой функции.
Исследование PERFECT
будет изучать воздействие периндоприла на эндотелиальную функцию плечевой артерии у 300 больных. Поток–зависимая дилатация плечевой артерии с помощью УЗИ высокого разрешения будет определяться до рандомизации и через 6, 12, 24 и 36 месяцев лечения периндоприлом или плацебо. Первичной целью этого фрагмента будет оценка процента изменений поток–зависимой дилатации плечевой артерии между исходным состоянием и 36 месяцем наблюдения, а также процент изменений выраженности вазоконстрикции плечевой артерии, обусловленной нейрогормональной активацией при холодовой пробе, в эти же сроки. Эти исследования помогут окончательно определить место иАПФ в лечении больных стабильной стенокардией без нарушений функционального состояния левого желудочка с целью улучшения прогноза.
Заместительная гормональная терапия эстрогенами
Многие ранние обсервационные исследования свидетельствовали, что назначение изолированной или комбинированной гормонотерапии эстрогенами и прогестинами женщинам с признаками ИБС в постменопаузе снижает выраженность факторов риска ИБС (нормализует липидный спектр плазмы) и риск неблагоприятных осложнений ИБС – на 35–80%. Однако в крупном проспективном плацебо–контролируемом исследовании HERS
(2763 женщины с ИБС в постменопаузе, срок наблюдения 4,1 года) назначение комбинированной заместительной гормонотерапии не привело к достоверному снижению риска развития нестабильной стенокардии, застойной сердечной недостаточности, остановки кровообращения, инсульта преходящего нарушения мозгового кровообращения, тромбозов периферических артерий, нефатального ИМ, общей смертности и смертности от ИБС. Заместительная гормононотерапия не уменьшала также потребность в реваскуляризации миокарда. Изолированное применение эстрогенов без прогестинов для профилактики ИБС в рандомизированных клинических испытаниях не изучено.
В то же время длительный прием эстрогенов более часто сопровождался развитием периферических венозных тромбозов и тромбоэмболии легочной артерии, рака эндометрия и молочных желез, а также заболеваниями желчного пузыря.
Нитраты
Лечение стенокардии многие врачи традиционно начинают с назначения нитратов, которые представлены в различных лекарственных формах. Эти препараты улучшают толерантность к нагрузке, увеличивают время до появления стенокардии и уменьшают депрессию сегмента ST на ЭКГ при нагрузке. Слабой стороной нитратов является развитие к ним толерантности и побочные эффекты, затрудняющие их использование. Неизвестно также, улучшают ли нитраты прогноз у больных стабильной стенокардией при длительном применении, что делает сомнительным целесообразность их назначения в отсутствие стенокардии (ишемии миокарда). Во многих случаях нитраты применяются в периоды ухудшения состояния или при предполагаемых дополнительных нагрузках (по требованию).
b–адреноблокаторы
b–блокаторы уменьшают ЧСС и АД во время нагрузки, задерживают или предотвращают развитие болей и ишемических изменений ЭКГ. При подборе дозы ориентируются на частоту приступов, обычно стараются замедлить ЧСС до 55–60 уд/мин. В отсутствие противопоказаний
(а их достаточно много)
надо стремиться к обязательному назначению b–блокаторов всем больным стабильной стенокардией
, так как предполагается (хотя и менее доказанное, чем после ИМ) их благоприятное влияние на прогноз. Описанные ранее отрицательные метаболические эффекты b–блокаторов (ухудшение липидных показателей) обычно незначительны и чаще всего в расчет не принимаются. Новые представители класса b–блокаторов с дополнительными свойствами вазодилататоров, антиоксидантов и эндотелиальных протекторов в целом лучше переносятся и имеют более благоприятный метаболический профиль, однако пока не известно, насколько эти преимущества реализуются при длительном применении. Необходимость контроля за назначением b–блокаторов и встречающиеся побочные эффекты приводят к тому, что врачи не всегда используют этот ценный класс препаратов.
Антагонисты кальция
Обычно назначаются при недостаточном антиангинальном эффекте нитратов или b–блокаторов. Антагонисты кальция особенно показаны для лечения вазоспастической стенокардии
. Это препараты с различным гемодинамическим эффектом (группа дигидропиридинов и препараты с ритм–замедляющими эффектами верапамил и дилтиазем) и соответственно спектром побочного действия, что необходимо учитывать при выборе препарата. Для длительного лечения стенокардии из производных дигидропиридинов рекомендуется использовать только пролонгированные лекарственные формы или длительно действующие новые генерации антагонистов кальция (
амлодипин
). Кроме того, применение
амлодипина
особо эффективно для контроля повышения АД и лечения артериальной гипертонии, являющейся фактором риска развития ИБС. Короткодействующие формы нифедипина не показаны для лечения больных с ИБС. Необходимо также учитывать отрицательное инотропное действие дилтиазема и верапамила и избегать их назначения у больных с нарушением систолической функции левого желудочка и особенно при клинических проявлениях сердечной недостаточности. Хотя и предполагается благоприятное влияние антагонистов кальция на течение атеросклероза (предупреждение развития новых атером), доказательства улучшения прогноза больных стенокардией при их регулярном применении пока отсутствуют. Этот вопрос изучается в крупных исследованиях –
CAMELOT
(амлодипин),
ACTION
(нифедипин СЛ, ГИТС),
INVEST
(верапамил).
Другие антиангинальные средства
Никорандил – активатор АТФ–зависимых калиевых каналов. Разработан в 1984 г. в Японии, применяется при стенокардии в европейских странах. Подобен нитратам по механизму венодилатирующего действия, обладает также свойствами артериолодилататора – посредством воздействия на АТФ–зависимые калиевые каналы в клеточной мембране. В экспериментальных и клинических наблюдениях никорандил
неоднократно демонстрировал антиишемические свойства, которые объясняли его способностью «адаптировать» миокард к продолжительным эпизодам ишемии.
Для проверки влияния никорандила на клинические исходы при стенокардии в Великобритании было проведено крупное рандомизированное плацебо–контролируемое исследование IONA
(Impact Of Nicorandil in Angina), в котором участвовали 5126 пациентов со стабильной стенокардией (средний возраст 67 лет, 24% женщин) и различными сопутствующими факторами сердечно–сосудистого риска (гипертрофия левого желудочка сердца, артериальная гипертония – 46%, систолическая дисфункция левого желудочка, сахарный диабет – 8%). У 89% включенных в исследование больных был I–II функциональный класс стенокардии (по классификации NYHA). В дополнение к антиагрегантам, антиангинальной (b–блокаторы, антагонисты кальция) и гиполипидемической терапии (статины) и иАПФ по показаниям участники исследования получали никорандил (40 мг/сут в 2 приема), либо плацебо в течение 12–36 мес (в среднем 1,6 года). Суммарной первичной конечной точкой считали смерть от ИБС, нефатальный ИМ, госпитализацию по поводу стенокардии. Вторичной конечной точкой была смерть от ИБС и нефатальный ИМ. Никорандил существенно (на 17%) снизил риск наступления первичной конечной точки – в основном за счет уменьшения частоты острых коронарных синдромов без развития ИМ (на 21%) и общего количества сердечно–сосудистых осложнений (14%). Общая смертность на фоне лечения никорандилом достоверно не изменилась, хотя была отмечена тенденция к ее снижению (на 15%). Из побочных эффектов при приеме никорандила отмечена головная боль.
Метаболические препараты
В последнее время наблюдается заметный интерес к метаболическому направлению в лечении стабильной стенокардии. Этот подход позволяет избежать неблагоприятных последствий при назначении или увеличении доз гемодинамических активных средств (нитраты, b–блокаторы, антагонисты кальция) в виде снижения АД, брадикардии и т.д. В целом ряде контролируемых исследований показано, что триметазидин
, пока единственный разрешенный препарат этой группы для лечения стенокардии, как в монотерапии, так и в комбинации с любым классом антиангинальных средств, не только уменьшает количество приступов стенокардии и потребность в приеме нитроглицерина, но и достоверно увеличивает продолжительность физической нагрузки, время до появления депрессии сегмента ST на ЭКГ. Недавно был установлен более точно механизм действия триметазидина – селективное угнетение «длинноцепочечной» 3–кетоацил–КоА–тиолазы – фермента, участвующего в окислении свободных жирных кислот, и этот класс получил название
3–КАТ ингибиторы
. Новая лекарственная форма препарата –
триметазидин МВ
, назначаемый по 35 мг дважды в сутки, должна существенно повысить приверженность больных лечению.
Другой представитель этой группы – ранолазин
, частичный ингибитор окисления жирных кислот, оценивался в ходе 2 клинических плацебо–контролируемых исследований – в качестве монотерапии в дозах 500 мг, 1000 мг и 1500 мг 2 раза в сутки (исследование
MARISA
) и в составе комбинированной терапии при добавлении к другим антиангинальным средствам в дозах 750 мг и 1000 мг 2 раза в сутки (исследование
CARISA
). К 12 неделе приема ранолазин, по данным тредмил–теста, увеличивал время безболевой ходьбы, общее время физической нагрузки и время до появления ишемических изменений на ЭКГ. Было отмечено небольшое, но достоверное дозозависимое увеличение продолжительности сегмента QT на ЭКГ, хотя и не сопровождавшееся клинически значимыми нарушениями ритма. Изучение безопасности и переносимости приема ранолазина, а также его влияния на прогноз при стабильной стенокардии в настоящее время продолжается (пока препарат не зарегистрирован).
Таким образом, в арсенале врача для успешного лечения больного стабильной стенокардией имеется немало лекарственных средств с доказанными клиническими эффектами, включая благоприятное влияние на прогноз.
Литература:
1. «Доказательная медицина». Ежегодный справочник. Выпуск 1. Москва, Издательство «МедиаСфера», 2002г. С.140–184
2. Effects of clopidogrel in addition to aspirin in patients with acute coronary syndromes withoutST–segment elevation. N Engl J Med, 2001 Aug 16; 347(7):494–502
3. CAPRIE Steering Committee. Clopidogrel vs Aspirin in Patients at Risk of Ischemic Events A randomised, blinded trial of clopidogrel versus aspirin in patients at risk of ischaemic events (CAPRIE). Lancet 1996;348:1329–39
4. Collaborative meta–analysis of randomized trials of antiplatelet therapy for prevention of death, myocardial infarction and stroke in high risk patients. BMJ, 2002, Jan, 12;324(7329):71–86
5. Hankley GJ, Sudlow CLM, Dunbabin DW, et al «Thienopiridine derivatives (ticlopidine, clopidogrel vs aspirin) for preventing stroke and otherserious vascular events in high vascular risk patients» In: The Cochrane Library, Issue 2, 2000. Oxford: Update Software
6. Anand SS, Yusuf S «Oral anticoagulant therapy in patients with coronary artery disease: a meta–analysis» JAMA, 1999;282:2058–2067
7. Flatber M, Kober L, Pfeffer MA, et al «Metaanalysis of individual patient data from trials of long–term ACE–inhibitor treatment after acute myocardial infarction (SAVE, AIRE and TRACE studies)» Circulation, 1997;96(suppl 1):I–706
8. The Heart Outcomes Prevention Evaluation (HOPE) Investigators. Effects of angiotensin–converting enzyme inhibitor, ramipril, on cardiovascular events in high–risk patients. N Engl J Med, 2000;342:145–153
9. Hulley S, Grady D, Bush T. et al «Randomised trial of estrogen plus progestin for secondary prevention of coronary heart disease in postmenopausal women». JAMA, 1998;280:605–613
10. The LIPID Study Group. Prevention of cardiovascular events and death with pravastatin in patients with coronary heart disease and a broad range of of initial cholesterol levels. N Engl J Med, 1998;339:1349–1357
11. Simes J, Furberg CD, Braunwald E, et al «Effects of pravastatin on mortality in patients with and without coronary heart disease across a broad range of cholesterol levels. The Prospective Pravastatin Pooling project» Eur Heart J, 2002; 23(3):207–215
12. Shepherd J, Cobbe SM, Ford I, et al «Prevention of coronary heart disease with pravastatin in men with hypercholesterolaemia». N Engl J Med, 1995;333:1301–1307
13. Sacks FM, Pfeffer MA, Moye LA, et al «The effect of pravastatin on coronary events after myocardial infarction in patients with average cholesterol levels». N Engl J Med, 1996;335:1001–1009
14. Жиляев ЕВ, Уржумова ТВ, Глазунов АВ, и соавт. «Клинические аспекты применения триметазидина (предуктала) в качестве антиангинального препарата» Тер. Архив 2000;72(8):20–3
15. Заславская РМ, Келимбердиева ЕС, Комиссарова ИА, и соавт. «Сравнительная эффективность комбинированной терапии предукталом и комбинацией аминокислот у пожилых больных с коронарной болезнью сердца и стенокардией II–III функционального класса» Тер. Архив 1999;71(11):58–61
16. «The IONA Study Group. Effect of nicorandil on coronary events in patients with stable angina: the Impact Of Nicorandil in Angina (IONA) randomised trial» The Lancet 2002;359(9314):1269–1275
17. ACC/AHA/ACP–ASIM Guidelines for the management of patients with chronic stable angina. J Am Coll Cardiol 1999;33(7):2081–2118
18. Melandri G, Semprini F, Cervi V, et al «benefit of adding low–molecular weight heparin to the conventional treatment of stable angina pectoris. A double–blind randomized placebo–controlled trial». Circulation, 1993;88:2517–23
19. Van der Bos AA, Deckers JW, Heyndricks GR, et al «Safety and efficacy of recombinant hirudin vs heparin in patients with stable angina undergoing coronary angioplasty». Circulation 1993;88:2058–66
20. Simoons ML, Vos J, de Feyter PJ, et al. EUROPA substudies, confirmation of pathophysiological concepts. Eur Heart J 1998; 19 (Suppl J): 56–60.
21. The HOPE Study Investigators. Effects of an angiotensin–converting enzyme inhibitor, ramipril, on death from cardiovascular causes, myocardial infarction, and stroke in high–risk patients. N Engl J Med 2000; 342: 145–53.
22. Pfeffer MA, Domanski M, Rosenberg Y, et al. Prevention of events with angiotensin–converting enzyme inhibition (the PEACE study design). Am J Cardiol 1998; 82 (Suppl H): 25–30.
23. Fox KM, Henderson JR, Bertrand ME, et al. The European trial on reduction of cardiac events with perindopril in stable coronary artery disease (EUROPA). Eur Heart J 1998; 19 (Suppl J): 52–55
Статины
Статины – антиатеросклеротические препараты
, снижают уровень «плохого» холестерина крови (общий холестерин, ЛПНП, триглицериды), повышают уровень «хорошего» холестерина (ЛПВП). При длительном приеме препарата в дозе, позволяющей контролировать холестерин на целевом уровне, – способны останавливать рост атеросклеротических бляшек и даже уменьшать их размеры. Целевые уровни холестерина зависят от распространенности атеросклероза в организме и сопутствующих заболеваний (например, сахарный диабет). Спросите у вашего врача, какие целевые уровни должны быть у вас и не реже 4-х раз в год контролируйте эффективность лечения (анализ крови на холестерин и липиды). Привыкания к статинам и развития зависимости нет, лечение статинами должно проводиться постоянно. Если вы самостоятельно прекратили прием, то уже через один месяц после прекращения приема препарата уровень липидов крови возвращается к исходному.
Статины
способны снижать риск развития
инфаркта миокарда
и инсульта до 30-40% (у каждых 30-40 человек из 100), причем у диабетиков этот эффект более выражен! То, что статины спасают жизни, стало известно после проведения нескольких крупных исследований, в которых участвовали тысячи и десятки тысяч больных
стенокардией
, сахарным диабетом, периферическим атеросклерозом. Сегодня статины рекомендуют для лечения не только
пациентам со стенокардией
, но и людям без ИБС, с несколькими факторами риска, для профилактики атеросклероза, инфаркта и инсульта.
В России зарегистрированы четыре препарата этой группы: симвастатин (Зокор), розувастатин (Крестор), аторвастатин (Липримар) и флувастатин (Лескол).
Как принимать статины
Принимают статины в вечернее время (перед сном). Есть препараты, которые можно принимать в любое время суток. Возможна тошнота, нарушения стула. Не рекомендуют назначение статинов лицам с активными заболеваниями печени, в период беременности и кормления грудью. Очень редкий нежелательный эффект – боли в мышцах. Если вы начали прием препарата и заметили болезненность во всех мышцах тела – обязательно сообщите вашему врачу, чтобы избежать нежелательных осложнений. Если вы плохо переносите статины или прием максимальной терапевтической дозы не позволяет добиться контроля уровня липидов, то возможно снижение дозы и присоединение ингибитора всасывания холестерина – эзетимиба. Также ваш врач может порекомендовать для лечения использование других гиполипидемических препаратов: фибратов, никотиновой кислоты замедленного высвобождения.
Методы диагностики стенокардии
Лечение стенокардии начинается с диагностики состояния коронарных сосудов. Для этой цели используются такие процедуры, как:
ЭКГ
Электрокардиография (ЭКГ) является базовой диагностической процедурой в кардиологии. Пациентам со стенокардией также рекомендуется пройти суточное мониторирование ЭКГ.
Подробнее о методе диагностики
Тредмил-тест
Для диагностики состояния сердца также широко используются тесты с нагрузкой – тредмил-тест и велоэргометрия.
Подробнее о методе диагностики
Эхокардиография
В случае выявления нарушений сердечной деятельности проводится эхокардиография (УЗИ сердца).
Подробнее о методе диагностики
Коронарография
Состояние коронарных сосудов определяется с коронарографии (рентгенографическое исследование сосудов сердца с введением контрастного вещества).
Подробнее о методе диагностики
Биохимический анализ крови
Лабораторная диагностика при стенокардии предполагает, прежде всего, проведение биохимического анализа крови. Оцениваются такие показатели, как холестерин, гемоглобин, АcАТ, АлАТ, а также другие показатели.
Подробнее о методе диагностики
Записаться на диагностику Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Бета-блокаторы
Бета-блокаторы
– уменьшают частоту сердечных сокращений (пульса), за счет этого снижается выполняемая сердцем работа и потребность сердечной мышцы (миокарда) в кислороде, улучшается кровоснабжение сердца, уменьшается число
приступов стенокардии
и увеличивается переносимость физических нагрузок. Бета-блокаторы предотвращают и лечат нарушения сердечного ритма (аритмии). Это особенно важно после перенесенного
инфаркта миокарда
, когда аритмия часто становится жизнеугрожающей. Регулярный прием бета-блокаторов позволяет предотвратить смерть больных, перенесших инфаркт, до 40% (у каждых 40 человек из 100!). Поэтому их рекомендуют назначать всем
больным после инфаркта
, при отсутствии противопоказаний. Бета-блокаторы нормализуют артериальное давление. У большинства больных
стенокардия сочетается с артериальной гипертонией
, в этом случае прием бета-блокатора «убивает двух зайцев» –
лечим гипертонию и стенокардию
одновременно. Некоторые бета-блокаторы доказали свою способность предотвращать развитие сердечной недостаточности. К ним относятся метапролола сукцинат (БеталокЗОК), бисопролол (Конкор), небивалол (Небилет), карведилол (Дилатренд). Этот эффект, так же, как и все вышеперечисленные, возможен только при регулярном длительном приеме препарата.
Как принимать бета-блокаторы
Принимают бета-блокатор ежедневно, в утренние часы (препараты пролонгированного действия, около 24 часов) или два раза в день (утром и вечером). Доза бета-блокатора подбирается индивидуально. Считается, что доза эффективна, если ваш пульс на фоне приема препарата в покое составляет 50-60 ударов в минуту. В этом случае проявляются все лечебные эффекты препарата. Не следует резко прекращать прием бета-блокатора – в первые дни рефлекторно ваш пульс может резко участиться и самочувствие ухудшится. У тех пациентов со стенокардией
, которые принимают бета-блокатор для удержания правильного ритма и профилактики аритмии, после отмены могут возобновиться перебои в работе сердца. Нежелательные эффекты бета-блокаторов характерны в основном для некардиоселективных препаратов (например, снижение потенции), а у современных высококардиоселективных – проявляются редко, как правило, с увеличением дозы. Нежелательно назначение бета-блокаторов пациентам с бронхиальной астмой и хронической обструктивной болезнью легких ХОБЛ), атеросклеротическим поражением артерий нижних конечностей (облитерирующий атеросклероз).
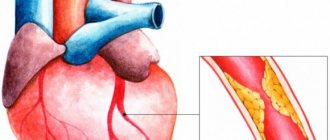
Причины стенокардии
Основной причиной стенокардии является атеросклероз. Атеросклеротические бляшки, возникающие на стенках коронарных артерий, приводят к уменьшению просвета сосудов. В нормальных условиях сердечной мышце питания хватает, но при усиленной работе сердца нужного притока крови обеспечить не удаётся, отсюда и боль. Если просвет сужен значительно (а при выраженном атеросклерозе сужение может достигать 75% и более), приступы возможны даже при отсутствии нагрузки.
Риск развития атеросклероза, а, следовательно, и возникновения стенокардии увеличивают следующие факторы:
- малоподвижный образ жизни;
- неправильное питание (склонность к соленой, жирной, тяжелой пище);
- излишний вес (ожирение);
- курение и злоупотребление алкоголем.
На работоспособность сосудистой системы влияют возраст, наследственность, некоторые хронические заболевания (прежде всего, сахарный диабет и гипертония). Риск возникновения стенокардии увеличивает эмоциональная нестабильность (нервное напряжение приводит к повышенной нагрузке на сердце).
Анагонисты кальция
Анагонисты кальция – способны расширять сосуды сердца, увеличивая поступление крови к сердечной мышце (миокарду), за счет этого уменьшается количество приступов стенокардии
. Разделяют на три основные группы, имеющие характерные особенности. Препараты из группы
дигидропиридиновых антагонистов кальция
(нифедипин) могут назначаться вместе с бета-блокаторами, или вместо бета-блокаторов (при непереносимости или противопоказаниях к последним). Первые поколения (нифедипин) увеличивают частоту сердечных сокращений, поэтому таблетки короткого действия (нифедипин 10 мг) принимать при стенокардии запрещено. Существуют специальные пролонгированные формы (осмо-адалат, коринфар-ретард, нифекард), содержащие от 20 до 60 мг нифедипина. Третье поколение препаратов (амлодипин, фелодипин) практически не увеличивает частоту пульса и принимается один раз в сутки.
Препараты из группы верапамила и дилтиазема
снижают частоту сердечных сокращений, совместный прием с бета-блокаторами противопоказан из-за риска брадикардии и др. осложнений. Доказано, что регулярный прием антагонистов кальция способен снизить частоту инсультов.
Ингибиторы If-каналов (кораксан)
Ингибиторы If-каналов, единственным представителем на сегодняшний день является ивабрадин (кораксан)
. Препарат способен снижать частоту сердечных сокращений (пульса), за счет этого уменьшается число
приступов стенокардии
. В отличие от бета-блокаторов, этот ингибитор эффективен только при синусовом ритме, не влияет на нарушения сердечного ритма и артериальное давление, является симптоматическим препаратом (устраняет симптомы болезни). Влияние на прогноз пока не доказано (проводятся исследования). Ингибитор может назначаться вместо бета-блокаторов (при непереносимости или противопоказаниях к последним) или вместе с бета-блокаторами, для достижения целевого значения ЧСС (50-60 ударов в минуту).
Как принимать кораксан
Кораксан
принимают по 2,5-5-7,5 мг 2 раза в день (утром и вечером). Не рекомендовано назначение ивабрадина, если: ЧСС в покое ниже 60 уд/мин (до начала лечения), выраженная артериальная гипотензия (сАД – ниже 90 мм рт.ст. и дАД – ниже 50 мм рт.ст.), имеет место тяжелая печеночная недостаточность, диагностирован синдром слабости синусового узла, синоатриальная блокада или АV блокада III степени, постоянная форма фибрилляции предсердий, хроническая сердечная недостаточность III-IV стадии по классификации NYHA (еще недостаточно клинических данных), имплантирован искусственный водитель ритма.
Ингибиторы ангиотензин-превращающего фермента (ИАПФ)
Ингибиторы ангиотензин-превращающего фермента (ИАПФ)
–
при стенокардии
назначаются для профилактики развития сердечной недостаточности. Поэтому дозы препаратов, как правило, ниже, чем при лечении гипертонии. Если после перенесённого ИМ у вас появились симптомы сердечной недостаточности или врачи выявили нарушение функции ЛЖ, добавление к терапии ИАПФ позволит существенно снизить риск смерти и вероятность повторного ИМ. Доказан эффект таких препаратов, как рамиприл, трандолаприл, зофеноприл, эналаприл. При плохой переносимости этих препаратов возможна замена на антагонисты рецепторов ангиотензина. ИАПФ могут назначаться
при стенокардии и без инфаркта в анамнезе
– доказана их способность замедлять прогрессирование атеросклероза. Доказан эффект препаратов рамиприл и периндоприл.
Симптомы
Основные симптомы включают:
- острую загрудинную боль, иррадиирущую с левой (или правой) стороны в нижнюю челюсть, руку, лопатку
- одышку
- ощущение удушья и нехватки воздуха
- чувство страха, тревоги
- усиление болезненности в левой загрудинной области при попытке глубокого вдоха
- повышенная потливость
- тахикардию
- отклонение артериального давления от нормы (низкое или высокое).
Основные факторы развития заболевания, при которых возникают симптомы стенокардии, включают в себя
- возраст (чаще после 40 лет)
- пол (мужчины заболевают ИБС в среднем на 10 лет раньше женщин)
- наследственный фактор.
Большую роль в формировании заболевания играет избыточная масса тела, наличие в анамнезе таких болезней как: сахарный диабет, артериальная гипертензия, повышенная свертываемость крови, метаболический сидром, эмоциональная лабильность, недостаток физической активности, курение и алкоголизм.
Нитраты
Нитраты
– применяют
для снятия ангинозной боли при стенокардии
уже более 100 лет! Являются симптоматическими (обезболивающими) препаратами, не влияют на смертность и продолжительность жизни. Эффект нитратов заключается в кратковременном расширении сосудов, кровоснабжающих сердце. Существует множество форм выпуска нитратов, для различных ситуаций. Например – нитраты короткого действия, нитроглицерин в виде сублингвальных таблеток (под язык), спрей (Изокет, Нитроминт и т.д.) для быстрого снятия приступа стенокардии. Моментально снимают боль, действуют 10-15 минут. Используются не только для купирования уже возникшего приступа, но и для его предотвращения (например, перед началом физической нагрузки или в других ситуациях, в которых, по Вашему мнению, может развиться
приступ стенокардии
). Способны кратковременно резко снизить артериальное давление.
Правила использования нитроглицерина короткого действия:
- Сядьте или прилягте.
- Примите нитроглицерин (положите под язык таблетку или распылите препарат под языком).
- Вы можете принять 1-3 дозы нитроглицерина, между дозами обязательно должен быть перерыв около 5 минут.
- Сообщите окружающим, что у вас приступ, и вы плохо себя чувствуете.
- Если боль не прекратилась через 15 минут, вызовите скорую помощь.
Нитраты
умеренной продолжительности действия (нитросорбит, изосорбида мононитрат и динитрат 20 и 40 мг, т.д.) действуют несколько часов (до 6 ч) и применяются
для профилактики приступов стенокардии
. Как правило, такие формы нитратов назначаются 2-3 раза в день. Помните – если нитраты поступают в ваш организм непрерывно, то через несколько дней чувствительность ваших сосудов к нитроглицерину значительно снизится и препарат перестанет
предотвращать приступы стенокардии
. Поэтому при лечении нитратами средней длительности действия необходимы «безнитратные промежутки» до 6-8 часов. Ваш врач назначит вам прием препарата на утро и день (до 17.00), или на день и вечер, и т.д. Избежать развития толерантности к нитратам позволят нитраты пролонгированного действия (ретардные формы нитратов, 50 мг). Такие препараты принимаются один раз в сутки, действие продолжается до 10 часов, обеспечивая необходимые промежутки для восстановления чувствительности сосудов.
Помните:
Нитраты длительного действия не могут являться основным методом лечения! Рекомендуется назначение нитратов только в том случае, если Вы принимаете основные группы препаратов в эффективной дозе, но у Вас
сохраняются приступы стенокардии
. Короткодействующие нитраты – используются по требованию. Прием нитратов сравнительно часто связан с появлением побочных эффектов (в первую очередь, головной боли), развитием привыкания (толерантности) к лекарству при регулярном приеме, возможностью возникновения синдрома «рикошета» при резком прекращении поступления препарата в организм.
Как снять приступ стенокардии дома?
Если приступ настиг вас в то время, когда вы лежали, нужно, чтобы вам оказали первую помощь. В первую очередь помогли вам сесть и спустить ноги вниз. Расстегните воротник, попросите, чтобы открыли окно в доме, квартире, или другом помещении, где вы находитесь и примите нитроглицерин.
При слабости, бледности, появлении холодного пота измерьте артериальное давление. Если оно снижено, принимать нитроглицерин не нужно. В таком случае купирование приступа лучше провести аспирином. А вот действие валидола вызывает споры в мире медицины: врачи все больше склоняются к его малой эффективности.
Для оказания эффективной первой помощи при приступе стенокардии всегда держите в домашней аптечке баралгин, седальгин, анальгин. Если болезнь сопровождается такими симптомами, как головные боли, примите одно из этих лекарств. При повышенной частоте пульса рекомендуется анаприллин.
Цитопротекторы
Цитопротекторы
– защищают от гибели клетки сердечной мышцы во время эпизодов острой и хронической нехватки кислорода (ишемии), позволяя клеткам вырабатывать энергию для сокращения сердца с использованием меньшего количества кислорода. Доказательная база имеется по препарату триметазидин (Предуктал МВ). Препарат не имеет противопоказаний (за исключением индивидуальной непереносимости) и побочных эффектов.
Партнерство врача и пациента – залог успешного лечения стенокардии. Остались вопросы? Запишитесь на приём!
С использованием материалов статьи Н.С. Веселковой