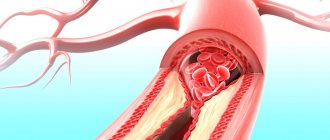
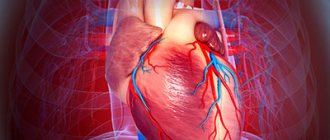
Коронарография является «золотым стандартом» диагностики ишемической болезни сердца. Данная процедура проводится для определения степени поражения коронарных артерий сердца с использованием высококачественного контраста.
Коронарография проводится под местной анестезией (обезболивается место введения катетера в области бедренной складки). Суть метода заключается в том, что через бедренную артерию, доступ к которой осуществляется в области бедренной складки, вводится тонкий зонд, по которому вводится катетер. Вся процедура проводится под рентгеновским контролем. Когда катетер достигает нужного уровня, по нему вводится в кровоток рентгеноконтрастное вещество и проводится серия рентгеновских снимков, которые впоследствии дадут полное представление о состоянии сосудов пациента.
В клиние «НТ-Медицина» коронарография выполняется в современной рентгеноперационной на инновационной ангиографической системе третьего поколения Veradius Unity (Philips), позволяющей получать изображение высокой четкости с частотой 30 кадров в секунду.
Показания к проведению коронарографии
- обследование мужчин в возрасте 45–65 лет и женщин 55–75 лет без установленных сердечно-сосудистых заболеваний;
- установленный диагноз ИБС для уточнения степени риска инфаркта и прогноза течения заболевания;
- сахарный диабет у мужчин 45–65 лет и женщин 55–75 лет без установленных сердечно-сосудистых заболеваний;
- нарушение липидного обмена у пациентов с установленным диагнозом ИБС, как дополнительный диагностический тест для решения вопроса о начале или изменении лекарственной терапии;
- боль за грудиной неясной этиологии, эпизоды аритмии;
- оценка состояния коронарных стентов, аорто-, и маммаро-коронарных шунтов.
- аномалии развития коронарных артерий.
- неоднозначные результаты нагрузочного теста.
Коронарная ангиография (коронарография — КГ)
Уважаемые пациенты!
В Национальном медицинском исследовательском центре сердечно-сосудистой хирургии им. А.Н. Бакулева коронарография в амбулаторных условиях выполняется на платной основе.
Стоимость 35 000 рублей
Для получения более подробной информации позвоните по многоканальному телефону с 9:00 до 17:00
Адрес: 121552, Москва, Рублевское ш. 135
Коронарная ангиография
(коронарография — КГ) является «золотым» стандартом диагностики ишемической болезни сердца.
Это — инвазивный метод исследования. Изображения артерий, питающих сердце — коронарных артерий, достигается введением в них контрастного вещества через специальные катетеры. Катетеры подводятся к сосудам сердца через небольшой прокол в области запястья или, при необходимости, через паховую область. Коронарография предоставляет врачу всю необходимую информацию о состоянии коронарных артерий.
Учитывая, что в настоящее время для выполнения коронарографии используется лучевой доступ (через запястье руки), постельный режим после процедуры не требуется. Длительность самого исследования составляет 15-20 минут.
Госпитализация в Центр
Пациент прибывает в Центр натощак. После оформления документов размещается в палате и осматривается лечащим врачом. При себе необходимо иметь анализы крови на ВИЧ, гепатит и сифилис (реакция Вассермана) mdash; давности НЕ БОЛЕЕ 14 дней. При отсутствии собственных результатов инструментального обследования выполняются электрокардиограмма и УЗИ сердца (эхокардиография).
Выполнение коронарографии
Сразу после этого пациент переводится в рентген-операционную для выполнения коронарографии. Процедура выполняется под местной анестезией, так как не создает серьезного дискомфорта во время выполнения. Пациент имеет возможность общаться с выполняющим процедуру специалистом. Для выполнения КГ в нашем Центре используются самые современные контрастные препараты (Визипак, Омнипак, Ксенетикс и др.), что сводит к минимуму риск развития аллергических реакций. Для выполнения местной анестезии чаще всего используется новокаин. Однако, при наличии непереносимости какого-либо анестетика, последний подбирается индивидуально.
После процедуры коронарографии
После окончания коронарографии пациенту на запястье накладывается давящая повязка, и он переводится в палату для отдыха и наблюдения врачом в течение 2-3 часов. Если в течение этого времени у пациента не возникает каких-либо жалоб, пациент выписывается из клиники.
Результаты обследования
Пациент получает на руки диск с цифровой записью коронарографии, а также консультацию специалиста в отношении необходимости дальнейшего обследования или лечения. В случаях, если во время диагностической процедуры выявляется жизнеугрожающее сужение коронарной артерии, лечение (транслюминальная баллонная ангиопластика со стентированием пораженного участка сосуда) проводится незамедлительно.
Как подготовиться к коронарографии?
Обязательным условием для проведения процедуры, является предварительная консультация врача – кардиолога, задачей которого является определение наличия показаний или противопоказаний к проведению данного вида исследования, необходимости назначения дополнительных методов диагностики, назначения коррегирующей терапии и т.д.
- За день до исследования исключить из рациона продукты, провоцирующие брожение (соки, свежие фрукты и овощи, ржаной хлеб), воздержаться от переедания. Пить можно в неограниченных количествах негазированную воду, не менее 1,5 л.
- Перед исследованием необходимо предупредить врача о любых хронических зболеваниях и возможных реакциях на лекарственные препараты, об аллергии на препараты йода и местных анестетиков.
- В день исследования завтрак исключен, но можно продолжать принимать лекарства, назначенные врачом.
- После процедуры в течение 6-8 часов необходимо обильное питье, не менее 2 л воды.
Коронарография: делать или не делать?
Евгения, Бирск
26 августа 2016
Здравствуйте! Моего мужа (возраст 40 лет, рост 174 см, вес 84 кг) 2 недели назад госпитализировали в терапевтическое (кардиологическое) отделение – гипертонический криз. Жалобы: повышение АД 180/100, слабость, боль в области сердца отдающая в левую лопатку, нехватка воздуха. Сейчас ставят стенокардию. (Результаты диагностики смотрите ниже). Врач предлагает сделать коронарографию. Сейчас муж находиться на лечении в стационаре, состояние немного улучшилось, боли нет, небольшая слабость, АД нормализовалось. Первые несколько дней задыхался, если немного походит, сейчас выдерживает небольшую нагрузку (спокойная ходьба). Примерно 9-10 лет назад лежал в больнице со схожими симптомами, тогда диагностировали гипертонический криз. В течение этих 10 лет были небольшие скачки АД, а в целом состояние было нормальное. Заключение ЭХО-КГ (от 12.08.2016 г): Уплотнение аорты. Гипертрофия миокарда левого желудочка с диффузным снижением сократительной способности. Дилатация полостей обоих предсердий. Диастолическая дисфункция миокарда левого желудочка по 1 типу. Суточное мониторирование ЭКГ и АД (от 9.08.2016 г): брадикардия в течение времени наблюдения, днем выраженная. Циркадный индекс 113%. В течение времени наблюдения субмаксимальная ЧСС не достигнута (48% от максимально возможной для данного возраста). Динамика АД характерна для стабильной изолированной диастолической артериальной гипотензии в дневные часы. Снижение систолического и диастолического АД ночью недостаточное. Вариабельность диастолического АД в течение суток и систолического АД ночью в пределах нормы. Вариабельность систолического АД днем выше нормы. Суточное мониторирование ЭКГ (от 16.08.2016 г): брадикардия в течение времени наблюдения, днем выраженная. Циркадный индекс 136%. В течение времени наблюдения субмаксимальная ЧСС не достигнута (52% от максимально возможной для данного возраста). Синусовый ритм, с ЧСС от 32 до 101 (средняя 50) уд.мин в течение всего наблюдения. Желудочковая экстрасистолия 1 градации по Ryan. Регистрируются патологические наджелудочковые аритмии, нехарактерные для здоровых лиц. Желудочковая эктопическая активность в пределах нормы. Ишемические изменения ЭКГ не обнаружены. Значимых изменений QT-интервала в течение времени наблюдения не выявлено. Необходимо ли делать сейчас коронарографию. Страшновато как-то, говорят, что эта манипуляция не совсем уж и безвредна. Посоветуйте, что делать? Спасибо !
Вопрос закрыт
ибс
коронарография
стенокардия
Без вознаграждения
Зачем нужна коронарография?
Данный метод является «золотым стандартом» для выбора оптимальной стратегии лечения такого грозного заболевания как ишемическая болезнь сердца. Коронарография позволяет индивидуально для каждого пациента определить, какой способ лечения предпочтителен: медикаментозная терапия, эндоваскулярное лечение (стентирование) или кардиохирургическая операция с использованием венозных шунтов.
Плановая коронарография рекомендована:
- Если у Вас есть приступы стенокардии или по результатам обследования (ЭКГ, велоэргометрия или тредмил, холтеровское мониторирование и др.) врач выявил у Вас признаки ишемии миокарда.
- Если приступы стенокардии сохраняются, не смотря на проводимое медикаментозное лечение.
- Если у Вас при обследовании диагностирован атеросклероз периферических артерий (артерий, кровоснабжающих головной мозг, конечности, внутренние органы).
- Если у Вас есть нарушения ритма, которые могут угрожать жизни, или Вы пережили внезапную клиническую смерть.
- Если Вам планируется операция на сердечном клапане и Вы старше 40 лет.
- А также в некоторых сложных случаях, когда требуется дифференциальная диагностика.
Как делают коронографию сегодня?
Процедура зачастую проводится не только в специализированных кардиологических центрах, но и в многопрофильных клиниках. Чаще всего исследование является плановым. Пациенту нелишне будет знать, как делается коронография:
Проводится пункция (обычно бедренной артерии в области паха), через которую в сердце в недряется тонкий катетер из пластика. В катетер вводятся специальное контрастное вещество. Оно позволяет врачу при помощи ангиографа, транслирующего изображение на экран, увидеть, что происходит в коронарных сосудах больного.
В ходе исследования врач оценивает состояние сосудов, определяет места сужения. Коронография дает возможность тщательно исследовать каждый участок сосудов и сделать правильные выводы. А это уже в первую очередь зависит от квалификации и опыта специалиста. В конечном итоге от того, насколько грамотно врач проведет процедуру, зависит успех лечения и, зачастую, жизнь больного. Именно поэтому пациентам стоит серьезно отнестись к выбору клиники, изучить отзывы тех, для кого коронография осталась позади.
К чему готовиться пациенту?
Перед проведением коронографии больному вводят анестезию, другие лекарства, сбривают волосы в области паха или на руке (в зависимости от того, куда поместят катетер). Затем в этом месте делается маленький надрез, в который вставляется пластиковая трубка. Через нее и вводится катетер. Его осторожно продвигают к сердцу. Это продвижение не должно быть болезненным для пациента.
На груди закрепляются электроды, контролирующие сердечную деятельность. Во время исследования пациент не спит. На определенном этапе его могут попросить сделать глубокий вздох, изменить положение рук, задержать дыхание. В ходе исследования больному измеряется кровяное давление и пульс.
От того, что обнаружит врач во время ангиографии сердца, зависит то, нужно ли будет сразу же проводить дополнительные вмешательства, например, открытие суженых артерий методом ангиопластики или установки стента.
Как правило, коронография продолжается около часа, но может занять и больше времени.
После окончания обследования больной минимум в течение нескольких часов должен находиться под наблюдением врачей и не вставать, чтобы не допустить кровотечения. В ряде случаев пациента отпускают домой в тот же день, иногда ему приходится задержаться в клинике.
В период после коронографии больному рекомендуется обильное питье. Врач определит, когда можно будет возобновить прием лекарств, принять душ, вернуться к привычной жизни. На протяжении нескольких дней после вмешательства не стоит выполнять тяжелую работу.
Памятка пациенту, перенесшему кардиохирургическую операцию
Памятка пациенту, перенесшему кардиохирургическую операцию
После операции на сердце Вы, возможно, почувствуете, что Вам дан ещё один шанс продлить жизнь, захотите получить максимум результатов от операции. Если это было коронарное шунтирование, то важно изменить образ жизни, например, сбросить лишние 5-10 кг, начать регулярные физические упражнения, изменить привычки в питании, которые приводят к повышению холестерина и набору веса, и т.д. Предстоящие дни не всегда будут лёгкими, но вы должны неуклонно идти вперед к восстановлению сил и здоровья.
Эмоции
Это нормально, если после выписки Вы чувствуете себя расстроенным или в депрессии. Временный упадок настроения — нормальное явление, и постепенно уйдет, когда вы втянитесь в свою обычную жизнь и работу.
Однако иногда депрессивное настроение может тормозить Вас в возвращении к нормальной жизни. Если подавленное настроение только усиливается и сопровождается другими симптомами, которые сопровождают вас каждый день в течение более чем недели — Вам необходимо лечение у специалиста.
Без лечения депрессия только усилится. Для «сердечников» депрессия может закончиться развитием инфаркта. Ваш врач может направить Вас к специалисту, чтобы тот определил Вам необходимое лечение.
Диета
Так как вначале Вы можете испытывать потерю аппетита, а хорошее питание имеет важное значение в заживлении ран, Вас, возможно, выпишут с неограниченной диетой. Через 1-2 месяца необходимо перейти на диету с малым количеством жиров животного происхождения, сахара и соли. Полезны продукты с высоким содержанием клетчатки, сложных углеводов, полезным растительным маслом (кукурузным, оливковым, подсолнечным, льняным).
Анемия – частое состояние после хирургических вмешательств. Она может быть частично ликвидирована продуктами с высоким содержанием железа: печень, красное мясо, шиповник, гранат, др. Если Вам назначили железосодержащий препарат, помните, что он может окрасить кал в черный цвет и вызвать запор, а также диспепсию. В этом случае принимайте лекарство во время еды.
Как ухаживать за швом
Очень важно следующее:
- Держать область шва в чистоте и сухости.
- Использовать только мыло и воду для мытья этой области.
- Не использовать мази, масла, растирки или компрессы пока Вам специально не скажут это делать.
Душ: намочите ладонь или мочалку мыльной водой и аккуратно мойте область шва вверх и вниз. Не трите область шва мочалкой до тех пор, пока не сойдут все корочки и шов полностью не заживет. Вода должна быть теплая — не горячая и не холодная. Слишком горячая или слишком холодная вода может привести к обмороку.
Обратитесь к врачу, если появились признаки инфекции:
- Увеличилось отделяемое из раны
- Края раны разошлись
- Появилась краснота и припухлость в области шва.
- Поднялась температура тела (выше 38 градусов Цельсия)
- Если у Вас диабет и уровень сахара поднялся гораздо выше обычного.
Облегчение боли
Первое время у Вас будет дискомфорт в мышцах груди, в области шва и грудной клетке в целом при активном движении. Зуд, чувство скованности в области шва или нарушение чувствительности — нормальные явления после операции. У Вас не должно быть болей в грудной клетке, похожих на те, что вы испытывали до операции. Перед выпиской Вам будут рекомендованы обезболивающие и противовоспалительные средства. Если Вам была выполнена операция АКШ, то, помимо болезненных ощущений в грудной клетке, у вас будут болезненные ощущения и в ноге, откуда брали вену для шунтов. Ежедневные прогулки, умеренная активность и время помогут вам справиться с дискомфортом в ноге.
Обязательно обратитесь к врачу, если у Вас появились подвижность или пощелкивание в грудине при движении.
Отечность
Вы вернетесь домой с небольшой отечностью в ногах и стопах, особенно если у вас «брали» вену для шунтов. Если вы отметили отечность:
- Во время отдыха старайтесь держать ногу(и) в возвышенном положении. Самый простой способ сделать это — лечь на диван или кровать и положить ноги на несколько подушек, или лечь на пол и положить ноги на диван. Делайте это три раза в день по часу и отеки заметно уменьшатся.
(Важно: просто лежа на спине вы недостаточно поднимаете ноги).
- Не перекрещивайте ноги, когда сидите.
- Ежедневно гуляйте, даже если ваши ноги отекли.
- Пользуйтесь компрессионными чулками.
Обратитесь к врачу, если отечность на ногах резко увеличится и появится болезненность, особенно если это будет сопровождаться одышкой при движении.
Активность
Постепенно наращивайте активность с каждым днём, неделей, месяцем. Прислушивайтесь к тому, что говорит ваше тело: отдыхайте, если устали, появилась одышка, боль в груди.
Первая неделя дома
2-3 раза в день пройдитесь по ровной местности. Начните с тех же времени и дистанции, что в последние дни в больнице. 150-300 метров вам по силам. Если нужно, останавливайтесь на короткий отдых. Совершайте эти прогулки всегда перед едой. Вам показаны спокойные занятия: рисование, разгадывание кроссвордов, чтение и т.п. Пробуйте ходить вверх и вниз по лестнице. Выезжайте с кем-нибудь в машине на короткое расстояние.
Вторая неделя дома
Поднимайте и носите легкие предметы (до 5 кг). Вес должен быть равномерно распределён на обе руки. Увеличивайте ходьбу до 600-700 метров. Займитесь лёгкой домашней работой: вытирайте пыль, накрывайте на стол, мойте посуду, готовьте пищу сидя.
Третья неделя дома
Можете заняться домашними делами во дворе, но избегайте напряжения и длительных наклонов или работы с поднятыми руками. Начинайте ходить на расстояние 800-900 метров.
Четвёртая неделя дома
Постепенно увеличьте прогулку до 1 км. Поднимать можно вещи до 7 кг. Если врач разрешит, можете самостоятельно начинать водить машину. Занимайтесь такими делами, как подметание, работа с пылесосом, мытьё машины, приготовление пищи.
Пятая-восьмая неделя дома
В конце 6-й недели грудина должна зажить. Продолжайте постоянно наращивать свою активность. Можно поднимать вес до 10 кг. Играйте в теннис, плавайте. На приусадебном участке можно полоть и работать лопатой, дома – двигать мебель (лёгкую). Если Ваша работа не связана с тяжелыми физическими нагрузками, вы можете вернуться к ней. Все зависит от Вашего физического состояния и вида работы.
Лекарственные препараты
Вам потребуется прием лекарств после операции. Ваш врач скажет вам, как долго придется принимать препараты — лишь первое время или пожизненно. Убедитесь, что Вы поняли названия препаратов, для чего они и как часто Вам надо их принимать. Принимайте только те препараты, которые были Вам прописаны. Обсудите с врачом необходимость приема препаратов, которые Вы принимали до операции. Без консультации с врачом НЕ принимайте новых препаратов (пищевых добавок, обезболивающих, препаратов от простуды) и не увеличивайте дозировки старых. Если Вы забыли принять таблетку сегодня, не принимайте завтра сразу две. Рекомендуется всегда носить с собой список ваших лекарств.
Вот список и характеристики наиболее часто назначаемых препаратов:
Антиагреганты – лекарства для предупреждения образования тромбов. Они воздействуют на тромбоциты, уменьшая их способность склеиваться и прикрепляться к поврежденным стенкам артерий. К ним относятся аспирин и клопидогрель. Препараты отрицательно воздействуют на слизистую оболочку желудка и кишечника, могут вызвать образование эрозий и язв. Если у вас высокий риск образования язв желудочно-кишечного тракта, необходим прием гастропротекторов: пантопразол, лансопразол, омепразол и т.п.
Лекарства, снижающие уровень холестерина: статины (аторвастатин, розувастатин, симвастатин, ломестатин), фибраты (фенофибрат). Они снижают уровень «плохих» фракций липидов крови, могут повышать «хороший» холестерин. Особенно важно принимать эти препараты пациентам после коронарного шунтирования.
Бета-блокаторы. Снижая частоту сердечных сокращений, артериальное давление, силу сокращения сердечной мышцы, эти лекарства ослабляют нагрузку на сердце. К ним относятся метопролол, бисопролол, небиволол, карведилол и др. При их приеме необходимо контролировать пульс. Оптимальна частота 60±5 в минуту в состоянии покоя. Доза такого препарата наращивается постепенно, отмена также не должна быть резкой. При назначении этой группы препаратов необходимо учитывать наличие диабета и астмы.
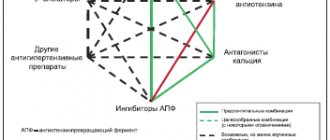
Ингибиторы ангиотензинпревращающего фермента (эналаприл, лизиноприл, моноприл, периндоприл, рамирил): снижают артериальное давление, способствуют снижению нагрузки на сердце, препятствуют утолщению стенок сосудов. Наиболее частый побочный эффект – сухой кашель. При его появлении возможно использование сартанов, которые лишены этого побочного эффекта (валсартан, лозартан, кандесартан).
Блокаторы кальциевых каналов: амлодипин, лерканидипин, нифедипин замедленного высвобождения. Они расслабляют стенки сосудов, снижают давление. При их приеме возможны отёки на ногах, головокружение, головная боль.
Мочегонные(диуретики). Призваны выводить избыток жидкости и соли из организма. Применяются для лечения артериальной гипертензии и сердечной недостаточности. Наиболее часто назначают фуросемид, гидрохлортиазид, индопамид, торасемид, спиронолактон. Если у вас есть признаки сердечной недостаточности и вы принимаете мочегонные, обязательно регулярно взвешивайтесь, набор массы тела может быть обусловлен излишней жидкостью в организме. Возможные побочные эффекты – судороги, спазмы.
ВАЖНО! Если вам выполнялась операция на клапанах сердца, вам необходимо предупреждать появление любого вида инфекции, дабы предотвратить развитие инфекционного эндокардита. Это включает прием антибиотиков перед тем, как вам будет выполнена какая-либо инвазивная процедура, стоматологическая процедура или операция. Ваш врач более подробно объяснит, как уменьшить риск развития осложнений.
Итак: следуйте рекомендациям врача, ведите здоровый образ жизни, питайтесь правильно, будьте настроены позитивно, и вы поможете вашему сердцу биться уверенно и долго!
Подготовлено врачом-кардиологом РКЦ Центрального района Бриштелевой С.А.
Как проводится коронарная балонная ангиопластика и коронарное стентирование?
Через катетер в сосуды сердца можно провести особые миниатюрные инструменты. Специальный баллон-катетер, который в сложенном состоянии очень тонкий, подводится к месту сужения и расправляется, расширяя тем самым участок артерии. Так осуществляется ангиопластика. После этого баллон сдувают и удаляют из артерии. Чтобы удостоверится в восстановлении кровеносного сосуда, делается контрольная ангиография. Затем в большинстве случаев выполняется коронарное стентирование — в место сужения артерии дополнительно устанавливается стент, который изнутри поддерживает сосуд в расправленном состоянии. Стент остается в артерии навсегда.
Преимущества коронарографии
Коронарография
Коронарография не требует общего обезболивания, однако исследование проводится под наблюдением анестезиолога и мониторингом основных показателей жизнедеятельности в режиме реального времени. В некоторых случаях может потребоваться легкая седация (поверхностный медикаментозный сон) для облегчения переносимости исследования. После проведения исследования пациент возвращается в палату для последующего наблюдения медицинским персоналом.
Выполнение коронарографии переносится пациентами благоприятно. В общемировой практике эта манипуляция считается операцией поликлинического уровня. Как правило, пациенты не госпитализируются больше чем на 4-6 часов, уровень осложнений составляет менее 1,2%. Этому способствует отработанный алгоритм предварительного обследования и подготовки, применение современных технологий и специализированного инструментария.