Главный признак гипертонической болезни или артериальной гипертензии — повышенные показатели давления. Пациенты с таким диагнозом нуждаются в постоянном лечении, поскольку гипертония — одна из главных причин смертности.
Резкий подъем АД нередко провоцирует инфаркты и инсульты. Данная патология негативно отражается на работе почек и сердца, она вызывает необратимые нарушения органов зрения. Неблагоприятных факторов, которые способны запустить патологических процесс, много, но основные причины – это избыточная масса тела, вредные привычки и эндокринные нарушения.
Симптомы гипертонической болезни
В ряде случаев длительное время единственным симптомом эссенциальной гипертензии остается повышение АД. Оно может сопровождаться неспецифическими жалобами на боль в голове (возникает по утрам, по типу «тяжелой головы», с локализацией в затылочной области), раздражительность, чрезмерную утомляемость, нарушения сна, общую слабость, головокружение, учащенное сердцебиение.
Ярким признаком болезни считаются гипертонические кризы — непродолжительные (от 1-2 часов до 2-3 суток) обострения болезни, проявляющиеся внезапным повышением АД. Они возникают примерно у трети пациентов.
Различают 2 типа кризов при гипертонии: первого порядка (адреналовые) и второго порядка (норадреналовые).
Гипертонический криз первого порядка развивается чаще у людей среднего возраста. Подъем АД возникает ночью, сопровождается головной болью, ознобом, похолоданием конечностей, тревогой, беспокойством, учащенным сердцебиением.
Гипертонический криз второго порядка характерен для людей пожилого возраста. Подъем АД сопровождается выраженной головной болью, нарушениями зрительного восприятия, заторможенностью, сонливостью, тошнотой, рвотой.
При длительном стаже гипертонии в клинической картине ведущее место занимают симптомы заболеваний органов-мишеней: загрудинные боли при стенокардии, одышка, отечность при сердечной недостаточности, симптомы перенесенного инсульта и др.
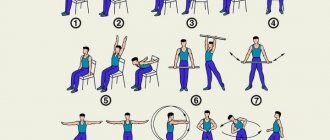
Двигательная активность при артериальной гипертонии
«Движение заменяет множество лекарств, но ни одно лекарство в мире не может заменить движение.»
А.Мюссе
Результаты различных наблюдений показывают, что у лиц, ведущий сидячий образ жизни, т.е. практически не тренированных, риск развития артериальной гипертонии на 20-50% выше, по сравнению с теми, кто ведет более активный образ жизни, кто выполняет значительные мышечные нагрузки.
У практически здоровых людей физические нагрузки снижают артериальное давление в среднем на 10 мм рт.ст. Поэтому физические упражнения нужно использовать, как немедикаментозный метод лечения и профилактики артериальной гипертонии.
Влияние физических нагрузок на организм:
- Снижается артериальное давление;
- Улучшается сократительная функция миокарда;
- Уменьшается число сердечных сокращений;
- Уменьшается спазм сосудов;
- Раскрываются резервные капилляры;
- Снижается холестерин;
- Стимулируются защитные силы организма;
- Стимулируется умственная деятельность;
- Улучшается сон;
- Уменьшается раздражительность и беспокойство;
- Сжигаются калории, уменьшается вес;
- Улучшается внешний вид.
У лиц среднего и пожилого возраста, в большинстве случаев не вполне здоровых, двигательную функцию необходимо дозировать, как и любое другое лечение. Индивидуально подобранная программа физических занятий безопасна и доставляет удовольствие. Поэтому для них необходим контроль со стороны врача. У лиц молодого возраста такой контроль может быть минимальным (медосмотр).
Виды двигательных режимов.
- Щадящий режим включает мышечную релаксацию и простейшие гимнастические упражнения.
- Щадяще-тренирующий режим:
- ходьба от медленной до ускоренной;
- циклические гимнастические упражнения;
- дозированные нагрузки на велотренажере.
- Тренирующий режим.
- ускоренная ходьба;
- бег трусцой;
- занятия на велотренажере до 30 минут;
- плавание;
- гребля;
- лыжные прогулки;
- циклические гимнастические упражнения.
Тренирующее воздействие физических нагрузок на деятельность сердечно-сосудистой системы оптимально при продолжительности 20-40 минут 3-4 раза в неделю или 60 минут 2 раза в неделю.
Виды физических нагрузок, рекомендуемые
при артериальной гипертонии.
- Занятия ритмической гимнастикой;
- Бег трусцой;
- Велосипед;
- Плавание;
- Быстрая ходьба;
- Лыжный бег.
Игры с мячом – футбол, волейбол, баскетбол, теннис и интенсивные работы в саду также полезны, но действие этих видов движения на стабилизацию артериального давления менее выражено.
Важнейшие правила тренировок.
- Постепенное наращивание силы и длительности тренировок.
- Регулярность занятий.
- Контроль уровня нагрузок.
Контроль уровня физических нагрузок осуществляется по частоте пульса и дыхания.
Частота пульса – надежный показатель соответствия нагрузки состоянию человека. В норме частота пульса составляет 60-80 ударов в минуту. Необходимо измерить свой пульс в покое, затем после дозированной физической нагрузки. Допускается учащение пульса на половину от исходного.
Во время занятий (бег, ходьба и др.) следует стремиться к тому, чтобы ощутить легкую отдышку. При этом должна сохраняться способность разговаривать. Если одышка проходит в течение 5-10 минут после прекращения нагрузки, то такое учащение считают удовлетворительным. Если же учащение дыхания сохраняется более 10 минут – это свидетельствует о том, что нагрузка не соответствует состоянию здоровья.
Повышение повседневной активности.
- Ежедневно ходить пешком по ровной местности в умеренном темпе 30-60 минут.
- Начинать регулярные занятия оздоровительной физкультурой.
- По возможности заниматься плаванием.
- Упражнения и тренировки должны нравиться, нужно выбирать любимый вид нагрузки и упражнений.
- Нужно найти единомышленников для совместных занятий.
Начинаем осторожно, поэтапно и постепенно!
Необходимо помнить, что любые нарушения здорового образа жизни (вредные привычки, нерациональное питание, недостаточный сон) могут свети на «нет» положительное влияние физических нагрузок.
Диагностика гипертонической болезни
Для того, чтобы утвердить человеку диагноз гипертоническая болезнь, нужно выявить стойкое повышение АД и исключить наличие других болезней, для которых характерен синдром артериальной гипертензии.
Повышение кровяного давления определяется с помощью обычного тонометра — АД измеряет врач или сам пациент. Непременным условием является соблюдение методики измерения АД — измерение производят после 3-5 минут отдыха в комфортной обстановке, сидя, в состоянии покоя, плечо и сердце должны располагаться на одном уровне. Уровень АД свыше или равный 140/90 мм рт. ст. говорит о подозрении на эссенциальную гипертензию. В диагностически сложных случаях применяется методика суточного мониторирования артериального давления.
Лечение гипертензии в санатории
На фоне стабильно высокого давления ухудшается работа сердца, сосуды теряют нормальный тонус, что затрудняет кровообращение. По мере прогрессирования гипертонической болезни страдают почки и центральная нервная система.
Судя по статистическим данным ВОЗ, почти 20% взрослого населения планеты имеют проблемы с давлением. Первые признаки гипертензии обычно появляются у людей после 40 лет. Но последние исследования ученых доказывают, что гипертония стремительно «молодеет». Сегодня этот диагноз часто ставят подросткам и совсем молодым людям до 30 лет. При этом, если человек не получает правильного лечения, гипертония обязательно приведет к развитию атеросклероза. Перепады АД могут стать первопричиной многих других опасных для жизни последствий. Поэтому лечение этого серьезного заболевания необходимо проводить комплексно, а начинать терапию на самых начальных этапах болезни.
Санаторно-курортное лечение помогает добиться длительно ремиссии. Если ежегодно больной будет получать полноценный курс профилактической терапии, он на долгие годы сохранит работоспособность, и сможет наслаждаться жизнью.
Лечение гипертонической болезни
В лечении первичной гипертензии с успехом применяются немедикаментозные и медикаментозные методы, взаимодополняющие друг друга.
Немедикаментозные методы лечения артериальной гипертензии
Назначаются абсолютно всем пациентам с гипертонией, даже если человек получает лекарственные препараты для контроля АД. Эти меры подразумевают устранение факторов риска путем модификации устоявшегося образа жизни и привычек человека. Учеными доказано, что немедикаментозное лечение в определенных случаях по эффективности не уступает лечению лекарственными препаратами.
Основные направления:
- ограничение количества поваренной соли, поступающей с пищей (до 5-6 г в сутки). Это подразумевает полный отказ от таких продуктов питания, как колбасы, сосиски, соленые сыры, консервированные продукты, соленая рыба. Также следует учесть, что значительное количество соли содержится в хлебобулочных изделиях;
- борьба с избыточным весом— людям, страдающим первичной гипертензией, рекомендуется снизить калорийность пищевого рациона путем ограничения употребления жиров;
- ограничение употребления алкогольсодержащих напитков — до 30 г этилового спирта в сутки;
- полный и строгий отказ от табакокурения — при необходимости прибегнуть к помощи врача-нарколога;
- регулярные физические нагрузки — умеренные, желательно ежедневные, продолжительностью не менее получаса. Предпочтительны мероприятия на свежем воздухе: пробежки трусцой, ходьба в ускоренном темпе, катание на велосипеде.
Реабилитация при гипертонии
Вербальное самовнушение
Организмом пациента управляет подсознание и рассматривал нарушения здоровья как результат самовнушения и деструктивного воображения. Физиотерапия Основная задача физиотерапии — вызвать рефлекторные нервно-сосудистые реакции, благоприятные для процесса выздоровления. Для поставленной цели применяют магнитотерапию, инфракрасную лазеротерапию и др. Подобрать подходящий метод может только врач. Физиотерапия имеет ряд противопоказаний: проблемы свертываемости крови, онкологические новообразования или гипертоническая болезнь третьей степени. В некоторых случаях физиотерапия не показана уже на второй стадии заболевания.
Массаж
Сеансы массажа рекомендованы на всех стадиях гипертонического заболевания, исключая периоды обострений. Целью ставится нормализация работы нервной системы, улучшение гемодинамики, первым делом кровообращения головного мозга и миокарда. При гипертензии рекомендуют массаж верхней части спины, шеи, затылочной области, волосистой части головы, передней поверхности грудной клетки. Используют поглаживание и растирание. Помимо классического, применяют рефлекторно-сегментарный и точечный массаж.
Лечебная физическая культура
Физическая реабилитация при гипертонической болезни предполагает хотя бы минимальные физические нагрузки. Физические упражнения улучшают питание клеток в тканях сердца, усиливают коронарный кровоток, способствуют раскрытию резервных капилляров. Это стимулирует восстановительные процессы в сердечной мышце. Физические нагрузки улучшают метаболизм, способствуют сжиганию жировых отложений, снижают уровень холестерина в крови, сдерживая развитие атеросклероза. Для достижения ощутимого терапевтического эффекта физические упражнения необходимо выполнять не менее трех раз в неделю.
Диета
Полноценная реабилитация подразумевает качественное изменение рациона питания при гипертонической болезни. Составить его должен квалифицированный диетолог.
Медикаментозная терапия
Артериальную гипертонию невозможно вылечить коротким курсом приема медикаментов, как, например, инфекционную простуду или воспаление легких. Прием препаратов назначают непрерывным курсом на неопределенно долгое время. Полное восстановление только с помощью лекарств нереально. Медикаменты лишь подавляют симптомы и перестраховывают от дальнейших осложнений. Чтобы полностью излечиться, пациенту с гипертонической болезнью стоит пересмотреть весь свой образ жизни.
Физическая реабилитация при гипертонической болезни
Причинами возникновения гипертонической болезни являются атеросклеротические поражения периферических сосудов и нарушение нейроэндокринной регуляции. Полной ясности в понимании этиологии гипертонической болезни нет. Зато хорошо известны факторы, способствующие развитию заболевания:
Решающую роль в ее развитии играет нарушение нормальной деятельности высших отделов центральной нервной системы, то есть сбои в работе головного мозга, регулирующего деятельность всех органов вообще и сердечно-сосудистой системы в частности. Поэтому к гипертонической болезни может привести даже лишь часто повторяющееся нервное перенапряжение, длительные и сильные волнения, а также очень сильные или часто повторяющиеся нервные потрясения. [5]
Развитию этого заболевания может способствовать и излишне напряженная интеллектуальная деятельность, в особенности по ночам, без достаточного отдыха.
Профессиональные вредности (шум, напряжение зрения, повышенная и длительная концентрация внимания), травмы черепа , аллергические заболевания , также могут стать причиной возникновения ГБ. [5,13]
Причиной гипертонии может стать избыточное потребление соли. В настоящее время ученые-медики создали модель так называемой солевой гипертензии. В Японии, в Китае, на Багамских островах был проведен ряд исследований, которые показали тесную связь между уровнем артериального давления и количеством потребляемой ежедневно человеком соли. Выяснилось, что потребление с пищей более 5 г соли ежедневно способствует возникновению гипертонической болезни, особенно если человек к гипертонии предрасположен.
Существенно увеличивает риск развития гипертонии наследственность. Если у кого-либо из кровных родственников выявлена гипертония — это уже достаточная причина, чтобы более внимательно отнестись к своему здоровью. [5]
Еще одной причиной заболевания является так называемый почечный фактор. Давно стало известно, что почки могут как повышать, так и понижать артериальное давление. Поэтому, если вы заболели гипертонией, вам обязательно следует проверить работу почек — возможно, причина недомогания кроется именно в них. [5]
Важное значение имеет и нормальная работа надпочечников. При нарушениях их жизнедеятельности вполне может возникнуть стойкая гипертензия.
Заболеваниями, которые чаще всего сопутствуют гипертонии, являются атеросклероз и сахарный диабет. Кроме того, увеличивает шансы заболеть наличие в организме хронических очагов инфекции, например таких, как тонзиллит. [5]
Риск заболеть гипертонией повышается у женщин в период климакса. Это связано с нарушением гормонального баланса в организме в этот период и с обострением нервных и эмоциональных реакций. По данным исследований, гипертоническая болезнь развивается в 60% случаев у женщин именно в климактерический период. В остальных 40% во время климакса артериальное давление также стойко повышено, но эти изменения проходят, как только трудное для женщины время остается позади. [5]
Очень важное значение имеют еще 2 аспекта — возраст и пол. У мужчин в возрасте 20-29 лет гипертоническая болезнь встречается в 9,4% случаев, а в 40-49 лет уже в 35%. Когда же они достигают рубежа 60-69-летнего возраста, этот показатель возрастает до отметки 50%. Следует отметить, что в возрасте до 40 лет мужчины болеют гипертонией гораздо чаще, чем женщины, затем соотношение меняется в обратную сторону. И сегодня еще гипертонию называют «болезнью осени жизни человека», однако современная жизнь вносит свои коррективы: сейчас гипертония значительно помолодела, все чаще ею болеют совсем еще не старые люди. [5]
Как и при атеросклерозе, чрезвычайно негативными факторами являются вредные привычки и неправильный образ жизни: курение и алкоголизм, нарушения режима питания, приводящие к появлению лишнего веса, гиподинамия, неумение регулировать свою эмоциональную жизнь и учитывать особенности личности. [5]
Поскольку уровень артериального давления определяется соотношением сердечного (минутного) выброса крови и периферического сосудистого сопротивления, патогенез гипертонии формируется вследствие изменения этих двух показателей, которые могут быть следующими: [28]
1) повышение периферического сопротивления, обусловленное либо спазмом, либо атеросклеротическим поражением периферических сосудов;
2) увеличение минутного объема сердца вследствие интенсификации его работы или возрастания внутрисосудистого объема циркулирующей крови (увеличение плазмы крови из-за задержки натрия); [28]
3) сочетание увеличенного минутного объема и повышения периферического сопротивления. В нормальных условиях рост минутного объема сочетается со снижением периферического сопротивления, в результате чего АД не повышается. [28]
При ГБ эта согласованность нарушена вследствие расстройства регуляции давления крови и поэтому гиперреактивность нервных центров, регулирующих уровень артериального давления, ведет к усилению прессорных влияний. Прессорные влияния (т. е. повышающие давление) в сосудистом русле могут развиваться вследствие повышения:
а) активности симпато-адреналовой системы;
б) выработки ренальных (почечных) прессорных веществ;
в) выделения вазопрессина. [28]
Возрастание активности симпато-адреналовой системы является основным фактором повышения АД в начальном периоде ГБ, именно тогда начинается формирование гиперкинетического типа кровообращения, с характерным повышением сердечного выброса при пока еще малоизмененном общем периферическом сопротивлении. Независимо от клинического и патогенетического вариантов течения гипертонической болезни повышение АД приводит к развитию артериосклероза трех основных органов: сердца, головного мозга, почек. Именно от их функционального состояния зависят течение и исход гипертонической болезни. [28]
Раздел 2. Результаты исследований.
2.1 Клиническая картина артериальной гипертонии
Клиника, т.е. проявления гипертонической болезни не имеет специфической симптоматики. Пациенты многие годы могут не знать о своей болезни, не предъявлять жалоб, иметь высокую жизненную активность, хотя иногда могут случаться приступы «дурноты», выраженной слабости и головокружения. Но и тогда все полагают, что это от переутомления. Хотя именно в этот момент необходимо задуматься об артериальном давлении и его измерить. Жалобы при гипертонии возникают в том случае, если поражаются так называемые органы-мишени, это органы, наиболее чувствительные к подъемам артериального давления. Возникновение у пациента головокружения, головных болей, шума в голове, снижение памяти и работоспособности указывают на начальные изменения мозгового кровообращения. Это потом присоединяются двоение в глазах, мелькание мушек, слабость, онемение конечностей, затруднение речи, но на начальном этапе изменения кровообращения носят приходящий характер. Далеко зашедшая стадия артериальной гипертонии может осложниться инсультом мозга. Наиболее ранним и постоянным признаком постоянно повышенного артериального давления является увеличение, или гипертрофия левого желудочка сердца, с ростом его массы за счет утолщения клеток сердца, кардиомиоцитов. [4]
Сначала увеличивается толщина стенки левого желудочка, а в дальнейшем наступает и расширение этой камеры сердца. Нужно обратить пристальное внимание на то, что гипертрофия левого желудочка является неблагоприятным прогностическим признаком. В ряде эпидемиологических исследований было показано, что появление гипертрофии левого желудочка значительно увеличивает риск развития внезапной смерти, ИБС, сердечной недостаточности, желудочковых нарушений ритма. Прогрессирующая дисфункция левого желудочка приводит к появлению таких симптомов, как: одышка при нагрузке, пароксизмальная ночная одышка (сердечная астма), отек легких (нередко при кризах), хроническая (застойная) сердечная недостаточность. На этом фоне более часто развиваются инфаркт миокарда, фибрилляция желудочков. [4]
При грубых морфологических изменениях в аорте (атеросклероз), она расширяется, может произойти ее расслоение, разрыв. Поражение почек выражаются наличием белка в моче, микрогематурией, цилиндрурией. Однако почечная недостаточность при гипертонической болезни, если нет злокачественного течения, развивается редко. Поражение глаз может проявляться ухудшением зрения, снижением световой чувствительности, развитием слепоты. Таким образом, совершенно очевидно, что к гипертонической болезни следует относиться более внимательно. [4]
Головная боль, которая при дальнейшем прогрессировании болезни остается одним из главных проявлений артериальной гипертонии. Головная боль не имеет четкой связи со временем суток, она может возникать в любое время суток, но как правило ночью или рано утром, после пробуждения. Она ощущается как тяжесть или распирание в затылке и может охватывать другие области головы. Обычно, пациенты описывают головную боль при артериальной гипертонии как ощущение «обруча». Иногда боль усиливается при сильном кашле, наклоне головы, натуживании, может сопровождаться небольшой отечностью век, лица. Улучшение венозного оттока (вертикальное положение больного, мышечная активность, массаж и т.п.) обычно сопровождается уменьшением или исчезновением головной боли.
Головная боль при повышении артериального давления может быть обусловлена напряжением мышц мягких покровов головы или сухожильного шлема головы. Она возникает на фоне выраженного психоэмоционального или физического напряжения и стихает после отдыха и разрешения конфликтных ситуаций. В этом случае говорят о головной боли напряжения, которая также проявляется ощущением сдавливания или стягивания головы «повязкой» или «обручем», может сопровождаться тошнотой и головокружением. Длительно непрекращающиеся боли приводят к появлению раздражительности, вспыльчивости, повышенной чувствительности к внешним раздражителям (громкая музыка, шум). [4]
Боли в области сердца при артериальной гипертонии отличаются от типичных приступов стенокардии: локализуются в области верхушки сердца или слева от грудины, возникают в покое или при эмоциональном напряжении, обычно не провоцируются физической нагрузкой и длятся достаточно долго (минуты, часы), не купируются нитроглицерином.
Одышка, возникающая у больных гипертонической болезнью, вначале при физической нагрузке, а затем и в покое, может указывать на значительное поражение сердечной мышцы и развитие сердечной недостаточности. [4]
Отеки ног могут указывать на наличие сердечной недостаточности. Однако, умеренно выраженные периферические отеки при артериальной гипертонии могут быть связаны с задержкой натрия и воды, обусловленные нарушением выделительной функции почек или приемом некоторых лекарственных препаратов. [4]
Нарушение зрения характерно для больных артериальной гипертонией. Нередко при повышении артериального давления появляется туман, пелена или мелькание «мушек» перед глазами. Эти симптомы связаны, главным образом, с функциональными нарушениями кровообращения в сетчатке. Грубые изменения сетчатки (тромбозы сосудов, кровоизлияния, отслойка сетчатки) могут сопровождаться значительным снижением зрения, двоением в глазах (диплопией) и даже полной потерей зрения.
На поздних стадиях болезни все названные симптомы усиливаются, становятся постоянными. Кроме того, значительно снижаются память и интеллект, нарушается координация, изменяется походка, снижается чувствительность, появляется слабость в руках и ногах. [5]
2.2 Методы регистрации артериального давления
Артериальное давление — это давление крови на стенки сосудов. Измерение артериального давления является важным диагностическим методом. Этот показатель отображает силу сокращения сердца, прилил крови в артериальную систему, сопротивление и эластичность периферических сосудов. Различают максимальное (систоличное) давление, которое возникает в момент систолы сердца, когда пульсовая волна достигает наивысшего уровня, минимальное (диастоличное) давление, которое возникает в конце диастолы сердца во время падения пульсовой волны, и пульсовый (разница между величинами систоличного и диастоличного давления).
Для измерения артериального давления пользуются разные приборы. Наиболее распространенным является ртутный сфигмоманометр (аппарат Рива-роччи). Он состоит из манометра, манжеты, резинового грушевидного баллона и системы резиновых трубок, которые соединяют между собой части прибора. Манометр вмонтирован в крышку прибора, он являет собой стеклянную трубку, нижний конец которой стеклянный со стеклянным резервуаром для ртути объемом 15-20 мл. К манометру присоединена шкала с миллиметровыми делениями от 0 до 250 мм рт.ст. Уровень ртути в стеклянной трубке устанавливается на 0. Манжета — это полый резиновый мешок шириной 12-14 см и длиной 30-50 см. На мешок надевают чехол из плотной ткани, назначенный для того, чтобы при нагнетании воздуха резиновый мешок не растягивался, а только сжимал руку больного. Грушевидный баллон — устройство для нагнетания воздуха, оснащенное вентилем для дозированного выпускания воздуха наружу.
В некоторых аппаратах ртутный манометр заменен пружинным. Такой аппарат называют тонометром. При пользовании им артериальное давление измеряется силой пружины, которая передастся на стрелки, которые двигаются по циферблату с миллиметровыми делениями. «Цена» одного деления — 2 мм рт. ст. (0,26 кПа). Они удобны при транспортировке, но пружина быстро растягивается и результаты, что их показывает прибор, могут быть неверными.
Кроме аппарата для измерения артериального давления необходим фонендоскоп, с помощью которого выслушивают тона над плечевой артерией.
Определение артериального давления основывается на регистрации звуковых феноменов, которые возникают в артериальном сосуде при сдавливании ее манжетой (метод Короткова). При определенном сжимании периферической артерии манжетой поток крови в ней полностью прекращается и при выслушивании мы не слышим никаких тонов. При снижении давления в манжете путем открытия вентиля кровь во время систолы начинает проходить через сжатую артерию и образует турбулентные завихрения ниже от места пережимы, которые воспринимаются как тона. Момент появления 1-го тона отвечает систоличному артериальному давлению (максимальному). Тона выслушиваются до той поры, пока давление в манжете будет выше давления в артерии. В тот момент, когда давление в манжете уравняется с минимальным давлением в артерии, поток крови станет линейным и тона выслушиваться не будут. Давление, при котором тона больше не выслушиваются, называют диастолическим артериальным давлением (минимальным).