Поделитесь информацией с друзьями Facebook
VK
Атипичные клетки – это такие клетки, которые под воздействием различных неблагоприятных факторов из обычной нормальной клетки человеческого организма преобразовались в нехарактерную структуру, изменили свой размер и форму. Организм в свою очередь теряет контроль над такими клетками, поэтому существует риск перерождения атипических клеток, что может привести к образованию рака.
Как передается
ВЭБ попадает в организм преимущественно воздушно-капельным способом, но может передаваться через кровь при трансплантации органов или переливании плазмы.
Не исключается также контактно-бытовой способ передачи через различные предметы, немытые руки, поцелуи и половые контакты, а также от матери к ребенку при родах.
Инфекционным мононуклеозом может заразиться любой человек, независимо от места жительства и времени года. В группу повышенного риска входят молодые люди 14-18 лет обоего пола.
Для лиц старше 40 лет болезнь нехарактерна, поскольку в подавляющем большинстве случаев примерно к 32 годам формируется специфический иммунитет. Исключение составляют лишь ВИЧ-инфицированные пациенты, у которых лимфобластоз, протекающий в скрытой форме, может обостриться.
У детей клиническая картина ВЭБ напоминает ОРЗ. Малыши до года болеют очень редко в силу врожденного иммунитета.
Инкубационный период длится 5-45 дней. Выделение вируса в окружающую среду инфицированным носителем продолжается от 6 месяцев до 1.5 лет.
Порядка 20% людей имеют специфические антитела к инфекционному мононуклеозу и его следы на слизистых ротоглотки.
Чем обусловлено появление атипичных лимфоцитов?
Когда человек болеет, и его организм нуждается в защите, иммунная система должна выработать достаточное количество лимфоцитов, чтобы они общими усилиями смогли справиться с агрессором. Увы, иногда ресурсов иммунитета на это не хватает. Клетки вырабатываются, однако не могут полноценно созреть и подготовиться к встрече с возбудителем или аллергеном. Так и получается, что в крови возрастает количество таких необычных лимфоцитов. Они выполняют нужные функции, но вот «внешность» у них не очень полноценна.
Стоит больному пойти на поправку, и картина крови тут же, всего за несколько дней, налаживается.
Иногда высокие лимфоциты в крови и появление атипичных форм наблюдаются не только при ОРВИ и аллергиях, но и в более серьезных ситуациях. К появлению их большого количества могут приводить коклюш, сифилис, туберкулез, лимфолейкоз, бруцеллез, токсоплазмоз, сывороточная болезнь.
Механизм развития
Возбудитель инфекционного мононуклеоза у детей – это ДНК-содержащий вирус из семейства герпесвирусов. Он отличается тем, что не убивает клетки, напротив, активизирует их рост, клонируясь в В-лимфоцитах.
ВЭБ вдыхается и оседает на слизистых горла, провоцируя местное воспаление средней интенсивности. Отсюда он проникает в близлежащие лимфоузлы и становится причиной лимфаденита.
Проникая в системный кровоток, ВЭБ внедряется в В-лимфоциты и начинает активно клонироваться в них, запуская каскад иммунных реакций и патологическое изменение клеток.
Поскольку инфекция активна в клетках иммунитета, а эта активность во многом зависит от иммунного статуса человека, болезнь относят к СПИД-ассоциированным.
Вирус ВЭБ остается в организме на всю жизнь и может обостряться при общем снижении иммунной защиты. Количество таких обострений не ограничено.
Что делать, если в крови повышены атипичные лимфоциты?
Вариант только один: лечиться, принимая терапию, прописанную доктором. Это, в зависимости от природы заболевания, могут быть самые разные медикаменты и методики. Кроме того, по согласованию с лечащим врачом можно принимать препарат Трансфер Фактор.
Присутствие атипичных лимфоцитов указывает на то, что иммунная система человека работает в напряженном режиме. Это средство позволяет ей помочь. Оно создано на основе информационных молекул, извлеченных из коровьего молозива и яичных желтков. Молекулы «обучают» лимфоциты правильной работе, что ускоряет их образование, созревание и повышает работоспособность. Регулярный прием препарата помогает быстрее восстановить здоровье и вернуть нормальные показатели крови.
Классификация
По характеру течения инфекционный мононуклеоз бывает двух видов:
- Типичный, с характерной симптоматикой и наличием мононуклеаров в крови.
- Нетипичный, протекающий в скрытой либо малосимптомной форме.
С учетом продолжительности ВЭБ классифицируется на 5 разновидностей, среди которых:
- острая – симптомы сохраняются до 3-х месяцев;
- затяжная – от 3-х месяцев до полугода;
- рецидивирующая – симптоматика появляется снова через месяц или менее после выздоровления;
- хроническая – заболевание длится больше чем полгода.
По тяжести протекания выделяют легкую, среднетяжелую и тяжелую форму ВЭБ, а также осложненную и неосложненную.
Кроме того, на фоне инфекционного мононуклеоза могут обостряться хронические болезни, в связи с чем различают ВЭБ с обострением хронических болезней и без.
Симптомы
В инкубационном периоде симптомы могут отсутствовать или ограничиваться слабостью, недомоганием, слабовыраженными катаральными проявлениями. В подобных случаях клиническая картина постепенно становится более яркой: слабость усиливается, повышается температура тела до 37.5-38°, закладывает нос, першит и саднит в горле.
Если болезнь начинается остро, возникает озноб и лихорадка, человек обильно потеет, испытывает ломоту во всем теле, у него болит голова и горло. Лихорадочное состояние может продолжаться несколько дней или недель.
Через 6-7 дней наступает пик заболевания с развитием всех типичных признаков:
- увеличиваются лимфоузлы;
- воспаляются миндалины;
- печень и селезенка становятся более крупными, увеличиваясь в размерах;
- нарастают симптомы общей интоксикации – жар, лихорадка, слабость;
- миндалины сильно краснеют, покрываются рыхлым налетом желтоватого оттенка.
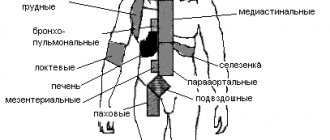
Поражаться может любая группа лимфоузлов, но наиболее уязвимыми являются подчелюстные и затылочные. Они уплотняются, но почти или совсем не болят и сохраняют подвижность.
Со стороны гепатобилиарной системы может отмечаться не только увеличение печени и селезенки, но и потемнение мочи, пожелтение глазных оболочек и кожи, нарушение пищеварения.
У ряда больных обнаруживается сыпь различной локализации, при которой отсутствует жжение и зуд.
Симптомы мононуклеоза Эпштейна-Барр у детей
Острая фаза болезни длится порядка 2-3-х недель, затем постепенно стихает, и начинается выздоровление. Нормализуется температура, горло перестает болеть, печень и селезенка возвращаются к исходным размерам.
Иногда небольшая температура может держаться несколько недель, наряду с увеличенными лимфоузлами.
Продолжительность хронического рецидивирующего мононуклеоза увеличивается до года и более.
Стоит отметить, что во взрослом возрасте больные чаще жалуются на симптоматику, связанную с дисфункцией печени – проблемы с пищеварением и желтуху. Признаки ангины и воспаления лимфоузлов выражены, как правило, слабо.
Что такое атипичные лимфоциты и как они выглядят:
Как известно, при раздражении антигенами, а также во время некоторых заболеваний (вирусные болезни, аллергии) показатели лимфоцитов повышаются. Наряду с этим некоторые из них меняют свои свойства и внешний вид.
Атипичные лимфоциты приобретают следующие особенности
Они становятся крупными. Обычно макрофаги – самые большие лейкоциты, а лимфоциты редко «вырастают» более чем до 12 мкм. Когда они становятся атипичными, их размер может составлять 30 мкм и более.
Нормальный лимфоцит имеет форму, близкую к округлой. Измененные же формы клеток приобретают неправильную, многоугольную форму, а их границы могут выглядеть «рваными».
Ядро обычной клетки округлое или немного вытянутое. У атипичного лимфоцита оно может таким оставаться, однако зачастую бывает удлиненным, с «изъеденными» контурами, перетяжками или расщелинами. Бывает уменьшенным.
Если мазок крови, в котором изучают показатели лимфоцитов, окрасить стандартными красителями (для этого используют гематоксилин и эозин), то атипичные клеточки будут приобретать более яркую окраску, чем «нормальные». Ядро их фиолетовое, а цитоплазма серая, темно-синяя либо голубая. Если атипичные лимфоциты появились у пациента, зараженного цитомегаловирусом или вирусом Эпштейна-Барра, то их называют клетками Дауни. Дело в том, что в 1923 году американский врач-гематолог с такой фамилией одним из первых увидел их в микроскоп и описал их свойства. Некоторые лимфоциты с атипичными свойствами также называют клетками Ридера, или амитотическими лимфоцитами. Их особенность состоит в том, что у них почкообразная форма и ядра с зазубренными контурами или перетяжкой посередине, разделяющей их на дольки. Также среди атипичных лимфоцитов выделяют клетки Боткина-Клейна-Гумпрехта. Сразу три ученых описали специфические клетки, которые встречаются при лимфаденозах. Собственно, это не живые клетки, а их останки, которые какие-то время циркулируют в крови. За то, что их едва видно, эти лимфоциты еще называют клетками-тенями.
Диагностика
Предварительный диагноз ставится на основании данных осмотра. Прежде всего, выявляются увеличенные лимфоузлы, печень и селезенка.
В ходе диагностического обследования могут назначаться:
- анализы крови (общий, биохимия);
- ПЦР-тесты;
- анализы крови на антитела;
- УЗИ лимфоузлов, печени, селезенки, органов брюшной полости;
- электрокардиограмма, при наличии шумов в сердце и/или нарушении сердечного ритма;
- рентген придаточных пазух носа при развитии синусита;
- рентген или КТ органов грудной клетки при подозрении на пневмонию;
- пункция спинного мозга в случае осложнений на ЦНС;
- коагулограмма, если уровень тромбоцитов снижен. Тромбоцитопения обнаруживается в результатах общего анализа крови.
Таким образом, основой диагностики является изучение состава крови. Общий анализ при ВЭБ показывает умеренный рост лейкоцитов с доминированием лимфоцитов и моноцитов. Уровень нейтрофилов при этом несколько снижен.
Лейкоцитарная формула сдвигается влево: в крови циркулируют новые незрелые нейтрофилы, которые у здоровых людей есть лишь в костном мозге, в кровяном русле их не бывает.
В системном кровотоке возникают также специфические клетки больших размеров – мононуклеары. Чтобы диагностировать мононуклеоз, их достаточно до 10-12%, хотя зачастую число мононуклеаров достигает 80% и больше от общего числа компонентов белой крови.
Характерно, что в первые дни заражения мононуклеары обнаруживаются не всегда, что, тем не менее, не исключает основной диагноз. Данные клетки могут образовываться на протяжении 2-3-х недель и сохраняться в крови даже после выздоровления.
ПЦР-тесты в последнее время практически не используются из-за нерациональности и трудоемкости исследования.
Что касается антител, то иммуноглобулины к ВЭБ могут выявляться почти сразу после заражения. На пике болезни они имеются абсолютно у всех пациентов и пропадают только после полного выздоровления.
Именно эти антитела являются ключевым диагностическим критерием инфекционного мононуклеоза. У лиц, перенесших это заболевание, глобулины типа G остаются в кровяном русле пожизненно.
Инфекционный мононуклеоз ротоглотка
Обязательное тестирование на ВИЧ
Все пациенты с диагностированным либо предполагаемым мононуклеозом трижды сдают тесты на ВИЧ-инфекцию, так как для нее также характерна циркуляция в крови атипичных мононуклеаров.
Первый анализ сдается в остром периоде болезни, второй – спустя 3 месяца, третий – еще через 3 месяца.
Эпштейна-Барра вирусная инфекция у детей: современные подходы к диагностике и лечению
Эпштейна-Барр вирусная инфекция (ЭБВИ) относится к наиболее распространенным инфекционным заболеваниям человека. Антитела (Ат) к вирусу Эпштейна-Барр (ВЭБ) обнаруживают у 60% детей первых двух лет жизни и у 80–100% взрослых [3, 13]. Заболеваемость острой формой ЭБВИ (ОЭБВИ) в различных регионах мира колеблется от 40 до 80 случаев на 100 тыс. населения [2]. Хроническая форма ЭБВИ (ХЭБВИ) развивается у 15–25% лиц после ОЭБВИ [1, 5, 15]. Установлена роль ВЭБ в развитии злокачественных новообразований, аутоиммунных заболеваний и синдрома хронической усталости [3, 5, 14, 15]. Все это свидетельствует об актуальности проблемы ЭБВИ.
ВЭБ, открытый в 1964 г. M. Epstein и Y. Barr, относится к γ-герпес-вирусам [3]. ВЭБ имеет в своем составе 3 антигена: капсидный (VCA), ранний (EA) и ядерный (EBNA). Своеобразие патологического процесса при ЭБВИ определяется способностью ВЭБ к трансформации В-лимфоцитов, пожизненной персистенции в организме человека, индукции вторичного иммунодефицитного состояния (ИДС), аутоиммунных реакций, злокачественных опухолей [1, 3, 5, 12].
Источник заражения ВЭБ — больные манифестными и бессимптомными формами. 70–90% лиц, перенесших ОЭБВИ, выделяют вирус в последующие 1–18 мес. Пути передачи ВЭБ: воздушно-капельный, контактно-бытовой, парентеральный, половой, вертикальный. ОЭБВИ характеризуется эпидемическими подъемами 1 раз в 6–7 лет, чаще регистрируется в возрасте от 1 до 5 лет, в организованных коллективах [4, 7, 9].
Входные ворота для ВЭБ — слизистая оболочка верхних дыхательных путей: вирус проникает в лимфоидную ткань, инфицирует В-лимфоциты, развивается поликлональная активация В-лимфоцитов, диссеминация возбудителя в составе В-лимфоцитов, синтез антител (Ат) в ответ на антигенную стимуляцию снижен. В первую очередь ВЭБ поражает лимфоидные органы (миндалины, печень, селезенку).
Следующий этап — образование клона сенсибилизированных цитотоксических CD8-клеток, последовательный синтез Ат к VCA-, EA- и EBNA-антигенам вируса. Вследствие нарушения иммунного ответа, функциональной активности факторов врожденной резистентности (нейтрофилов, макрофагов, NK-клеток, системы интерферона) формируется вторичное ИДС [2–4, 12].
Иммунный статус 109 больных ОЭБВИ в возрасте от 5 до 14 лет в нашей работе выявил признаки активации Т-клеточного звена иммунной системы — повышение количества Т-лимфоцитов (CD3), цитотоксических Т-лимфоцитов (CD8), клеток с маркерами поздней активации (HLA-DR); поликлональную активацию В-лимфоцитов — увеличение количества CD20-клеток, иммуноглобулинов (Ig) IgA, IgM, IgG, циркулирующих иммунных комплексов (ЦИК). Обнаружены признаки угнетения иммунной системы: нормальное содержание Т-хелперов (CD4), снижение иммунорегуляторного индекса CD4/CD8, количества естественных киллерных клеток NK (CD16), повышение готовности иммунокомпетентных клеток к апоптозу (CD95). Наблюдалась активация кислородзависимого метаболизма нейтрофилов и редукция его адаптационных возможностей.
У трети обследованных детей (33,9%) ОЭБВИ протекала в форме микст-инфекции с цитомегаловирусами (ЦМВ), вирусами простого герпеса 1 и 2 типов (ВПГ-1, ВПГ-2). При бактериологическом исследовании мазков из ротоглотки у 41,3% пациентов выделены Streptococcus (S.) viridans, у 11,9% — Candida albicans, у 8,2% — Staphilococcus (Staph.) epidermidis, у 6,4% — S. pyogenes, у 2,7% — Klebsiella (Kl.) pneumoniae, у 41,3% — ассоциация бактерий. У 43,1% пациентов — серологические маркеры активной формы хламидийной инфекции, у 30,3% — микоплазмоза.
Возможны следующие исходы ОЭБВИ: латентная инфекция, ХЭБВИ, ИДС, онкологические, аутоиммунные заболевания, синдром хронической усталости [5, 8, 10, 11]. Переход в ХЭБВИ связан с комплексом неблагоприятных факторов в анте-, интра- и постнатальном периодах, нарушением нейроиммунноэндокринной регуляции, генетической предрасположенностью.
Проведенное нами обследование 60 детей в возрасте от 5 до 14 лет с ХЭБВИ показало, что в этой группе у 86,7% матерей имел место отягощенный акушерский анамнез; у 83,3% детей обнаружены перинатальная и постнатальная патология ЦНС, ЛОР-органов и др.
В иммунном статусе больных ХЭБВИ выявлено увеличение содержания антагониста интерлейкина-1 (ИЛ-1RA), недостаточная активация иммунокомпетентных клеток (уменьшение HLA-DR) и повышение их готовности к апоптозу (увеличение CD95). Отмечалось нарушение функциональной активности Т-хелперов 1 типа (Th1) (снижение содержания интерферона γ (ИФН γ)); уменьшение общего пула Т-клеток (CD3), количества лимфоцитов с рецепторами к ИЛ-2 (CD25) и NK-клеток (CD16); содержание цитотоксических CD8-лимфоцитов было повышено. Сохранение маркеров репликации ВЭБ на протяжении длительного времени в этой группе свидетельствовало о нарушении элиминации вируса; при этом отмечались повышение функциональной активности Th2, поликлональная активация В-лимфоцитов (CD20), повышение содержания IgA, IgM, IgG, ЦИК, снижение уровня хемотаксического фактора нейтрофилов (ИЛ-8), изменение их метаболизма.
Нарушения иммунного статуса приводили к активации условно-патогенной микрофлоры, вирусных и грибковых инфекций. В микробном спектре слизистой ротоглотки пациентов с ХЭБВИ выделены S. Viridans (30%), Candida albicans (28,3%), Staph. Epidermidis (25%), S. Pyogenes (20%), Kl. Pneumoniae (8,4%), ассоциация бактерий (41,7%); у 28,3% — серологические маркеры активной формы хламидиоза, у 26,7% — микоплазмоза. У 90% пациентов заболевание протекало в форме микст-инфекции с участием герпес-вирусов: ВЭБ + ЦМВ, ВЭБ + ВПГ-1, ВПГ-2.
Классификация. Общепринятая классификация заболевания отсутствует; рекомендуем использовать разработанную нами рабочую классификацию ЭБВИ.
- По периоду возникновения: врожденная, приобретенная.
- По форме: типичная (инфекционный мононуклеоз), атипичная: стертая, бессимптомная, висцеральная.
- По тяжести: легкая, среднетяжелая, тяжелая.
- По течению: острая, затяжная, хроническая.
- По фазе: активная, неактивная.
- Осложнения: гепатит, разрыв селезенки, менингоэнцефалит, полирадикулонейропатия, миокардит, синусит, отит, гемолитическая анемия, тромбоцитопения, нейтропения, панкреатит и др.
- Микст-инфекция.
Примеры оформления диагноза:
- Осн.: Приобретенная ЭБВИ, типичная тяжелая форма (инфекционный мононуклеоз), острое течение, активная фаза. Осл.: Острый гепатит.
- Осн.: Приобретенная ЭБВИ, висцеральная форма (менингоэнцефалит, гепатит, нефрит), тяжелое хроническое течение, активная фаза. Осл.: острая печеночно-почечная недостаточность. Сопp.: Респираторный хламидиоз (ринофарингит, бронхит, пневмония).
Клиническая картина острой ЭБВИ впервые была описана Н. Ф. Филатовым (1885) и Е. Пфейфером (1889). Инкубационный период длится от 4-х дней до 7 нед. Полный симптомокомплекс формируется к 4–10-му дням болезни [4, 7].
Нами обследованы 109 детей с ОЭБВИ. У большинства пациентов заболевание начинается остро, с повышения температуры тела и появления симптомов интоксикации; реже отмечается постепенное начало: несколько дней наблюдается недомогание, слабость, вялость, снижение аппетита. Температура тела субфебрильная или нормальная. Ко 2–4-му дням болезни температура достигает 39–40 °С; лихорадка и симптомы интоксикации могут сохраняться в течение 2–3 и более недель.
Генерализованная лимфаденопатия относится к патогномоничным симптомам ЭБВИ и с первых дней болезни проявляется в виде системного поражения 5–6 групп лимфоузлов (ЛУ), с преимущественным увеличением до 1–3 см в диаметре передне- и заднешейных, подчелюстных ЛУ. ЛУ слегка болезненны при пальпации, не спаяны между собой и окружающими тканями, располагаются в виде «цепочки», «пакета»; видны при повороте головы, придают шее «фестончатые» очертания. Иногда отмечается пастозность мягких тканей над увеличенными ЛУ.
Тонзиллит — наиболее частый и ранний симптом ОЭБВИ, сопровождается увеличением миндалин до II-III степени. Лакунарный рисунок подчеркнут за счет инфильтрации ткани миндалин или сглажен из-за лимфостаза. На миндалинах — налеты желтовато-белого или грязно-серого цвета в виде островков, полосок. Они исходят из лакун, имеют шероховатую поверхность (напоминают кружево), легко снимаются без кровоточивости, растираются, не тонут в воде. Характерно несоответствие размера налета и степени увеличения регионарных ЛУ. При фибринозно-некротическом характере налетов в случае их распространения за пределы миндалин необходим дифференциальный диагноз с дифтерией. Налеты на миндалинах исчезают, как правило, через 5–10 дней.
Признаки аденоидита обнаруживают у подавляющего большинства больных. Отмечаются заложенность носа, затруднение носового дыхания, храпящее дыхание с открытым ртом, особенно во сне. Лицо больного приобретает «аденоидный» вид: одутловатость, пастозность век, переносицы, дыхание через открытый рот, сухость губ.
Гепатомегалия может быть обнаружена с первых дней болезни, однако чаще выявляется на второй неделе. Нормализация размеров печени происходит в течение полугода. У 15–20% больных в качестве осложнения развивается гепатит.
Спленомегалия относится к поздним симптомам, встречается у большинства больных. Нормализация размеров селезенки происходит в течение 1–3 нед.
Экзантема при ОЭБВИ появляется на 3–14-й дни болезни, имеет полиморфный характер — пятнистая, папулезная, пятнисто-папулезная, розеолезная, мелкоточечная, геморрагическая. Определенной локализации нет. Сыпь наблюдается в течение 4–10 дней, иногда оставляет пигментацию. У детей, получавших ампициллин или амоксициллин, сыпь появляется чаще (90–100%).
Гематологические изменения включают лейкоцитоз (10–30 х 109/л), нейтропению с палочкоядерным сдвигом влево, увеличение количества лимфоцитов, моноцитов, атипичных мононуклеаров до 50–80%, повышение СОЭ до 20–30 мм/час. Характерный гематологический признак — атипичные мононуклеары в количестве 10–50%: они появляются к концу первой недели заболевания, сохраняются в течение 1–3 нед.
Хроническая ЭБВИ является исходом ОЭБВИ или развивается как первично-хроническая форма [2, 5, 8, 10, 11, 15]. Нами обследовано 60 детей с ХЭБВИ, клиника которой включала хронический мононуклеозоподобный синдром и полиорганную патологию. У всех пациентов обнаружены лимфопролиферативный синдром (генерализованная лимфаденопатия, гипертрофия небных и глоточной миндалин, увеличение печени и селезенки) и признаки хронической интоксикации (длительный субфебрилитет, слабость, снижение аппетита и др.). Вследствие развития ИДС наблюдались острые инфекции респираторного тракта и ЛОР-органов с обострениями до 6–11 раз в год: ринофарингиты (28,3%), фаринготонзиллиты (91,7%), аденоидиты (56,7%), отиты (11,7%), синуситы (20%), ларинготрахеиты (18,3%), бронхиты (38,3%), пневмонии (25%). Обращала внимание высокая частота полиорганной патологии, обусловленная длительной репликацией ВЭБ, вторичным ИДС, аутоиммунными реакциями (патология ЦНС; хронический гастрит, дискинезия желчевыводящих путей; кардиальный синдром, артралгии).
В последние годы описана врожденная ЭБВИ. Установлено, что риск ее при первичной ЭБВИ во время беременности составляет 67%, при реактивации — 22%. Клиника врожденной ЭБВИ сходна с ЦМВИ.
Установлена роль ВЭБ в развитии онкологических заболеваний и паранеопластических процессов — лимфомы Беркетта, назофарингеальной карциномы, лимфогранулематоза, опухолей желудка, кишечника, слюнных желез, матки, лейкоплакии языка и слизистой ротовой полости, а также ряда аутоиммунных заболеваний — системной красной волчанки, ревматоидного артрита, синдрома Шегрена, лимфоидного интерстициального пневмонита, хронического гепатита, увеита и др. [3, 5, 14, 15]. ВЭБ, наряду с вирусами герпеса человека 6 и 7 типов, является этиологическим фактором синдрома хронической усталости и наиболее частой причиной (15%) развития длительной лихорадки неясного генеза.
Диагностика ЭБВИ основана на учете групп риска, ведущих клинических синдромов и данных лабораторного исследования [8–11]. К группам риска у матери относят отягощенный анамнез, маркеры герпес-вирусных инфекций и др., у ребенка — перинатальное поражение ЦНС, аллергический фенотип, ИДС, маркеры герпес-вирусных инфекций и др. Ведущими клиническими синдромами ЭБВИ являются мононуклеозоподобный, общеинфекционный синдромы, экзантема, синдром полиорганной патологии.
В обязательный стандарт диагностики ЭБВИ входят клинический анализ крови, общий анализ мочи, биохимическое исследование крови, бактериологическое исследование слизи ротоглотки и носа, серологические маркеры ВЭБ, других герпес-вирусов, хламидий, микоплазм, УЗИ органов брюшной полости, консультация ЛОР-врача, по показаниям — рентгенография придаточных пазух носа, органов грудной клетки, ЭКГ. Дополнительный стандарт диагностики (в специализированном лечебно-профилактическом учреждении): маркеры ВЭБ, других герпес-вирусов, хламидий, микоплазм методом полимеразной цепной реакции (ПЦР), иммунограмма второго уровня, консультация иммунолога, по показаниям — коагулограмма, морфологическая картина стернальной пункции, консультация гематолога, онколога.
Методом иммуноферментного анализа (ИФА) определяют Ат к антигенам ВЭБ, что позволяет осуществить лабораторную диагностику ЭБВИ и определить период инфекционного процесса.
Ат класса IgM к VCA появляются одновременно с клиникой ОЭБВИ, сохраняются в течение 2–3 мес, повторно синтезируются при реактивации ВЭБ. Длительная персистенция высоких титров этих Ат характерна для ХЭБВИ, ВЭБ-индуцированных опухолей, аутоиммунных заболеваний, ИДС.
Ат класса IgG к EA достигают высокого титра на 3–4-й нед ОЭБВИ, исчезают через 2–6 мес. Они появляются при реактивации, отсутствуют при атипичной форме ЭБВИ. Высокие титры Ат данного класса выявляют при ХЭБВИ, ВЭБ-индуцированных онкологических и аутоиммунных заболеваниях, ИДС.
Ат класса IgG к EBNA появляются через 1–6 мес после первичной инфекции. Затем их титр уменьшается и сохраняется в течение всей жизни. При реактивации ЭБВИ происходит повторное увеличение их титра.
Большое значение имеет исследование авидности Ат класса IgG (прочности связывания антигена с Ат). При первичной инфекции сначала синтезируются Ат с низкой авидностью (индекс авидности (ИА) менее 30%). Для поздней стадии первичной инфекции характерны Ат со средней авидностью (ИА — 30–49%). Высокоавидные Ат (ИА — более 50%) образуются через 1–7 мес после инфицирования ВЭБ.
Серологическими маркерами активной фазы ЭБВИ являются Ат IgM к VCA и Ат IgG к EA, низкая и средняя авидность Ат IgG к маркерам неактивной фазы, Ат IgG к EBNA.
Материалом для ПЦР служат кровь, ликвор, слюна, мазки со слизистой ротоглотки, биоптаты органов и др. Чувствительность ПЦР при ЭБВИ (70–75%) ниже, чем при других герпесвирусных инфекциях (95–100%). Это связано с появлением ВЭБ в биологических жидкостях лишь при иммуноопосредованном лизисе инфицированных В-лимфоцитов.
Лечение. Принципами терапии ЭБВИ являются комплексный характер, применение этиотропных препаратов, непрерывность, длительность и преемственность лечебных мероприятий на этапах «стационар → поликлиника → реабилитационный центр», контроль клинико-лабораторных показателей.
На основании опыта лечения 169 детей с ЭБВИ нами разработан стандарт лечения этого заболевания.
Базисная терапия: охранительный режим; лечебное питание; противовирусные препараты: вироцидные препараты — инозин пранобекс (Изопринозин), аномальные нуклеозиды (Валтрекс, Ацикловир), Арбидол; препараты ИФН — рекомбинантный ИФН α-2β (Виферон), Кипферон, Реаферон-ЕС-Липинт, интерфероны для в/м введения (Реаферон-EC, Реальдирон, Интрон А, Роферон А и др.); индукторы ИФН — Амиксин, сверхмалые дозы антител к γ-ИФН (Анаферон), Циклоферон, Неовир. По показаниям: локальные антибактериальные препараты (Биопарокс, Лизобакт, Стопангин и др.); системные антибактериальные препараты (цефалоспорины, макролиды, карбапенемы); иммуноглобулины для внутривенного введения (Иммуновенин, Габриглобин, Интраглобин, Пентаглобин и др.); витаминно-минеральные комплексы — Мульти-табс, Вибовит, Санасол, Киндер Биовиталь гель и др.
Интенсификация базисной терапии по показаниям:
Иммунокорригирующая терапия под контролем иммунограммы — иммуномодуляторы (Полиоксидоний, Ликопид, Рибомунил, ИРС-19, Имудон, Деринат и др.), цитокины (Ронколейкин, Лейкинферон); пробиотики (Бифиформ, Аципол и др.); препараты метаболической реабилитации (Актовегин, Солкосерил, Элькар и др.); энтеросорбенты (Смекта, Фильтрум, Энтеросгель, Полифепан и др.); антигистаминные препараты второго поколения (Кларитин, Зиртек, Фенистил и др.); гепатопротекторы (Хофитол, Галстена и др.); глюкокортикостероиды (преднизолон, дексаметазон); ингибиторы протеаз (Контрикал, Гордокс); нейро- и ангиопротекторы (Энцефабол, Глиатилин, Инстенон и др.); «кардиотропные» препараты (Рибоксин, Кокарбоксилаза, Цитохром С и др.); гомеопатические и антигомотоксические средства (Оциллококцинум, Афлубин, Лимфомиозот, Тонзилла композитум и др.); немедикаментозные методы (лазеротерапия, магнитотерапия, иглорефлексотерапия, массаж, лечебная физкультура и др.)
Симптоматическая терапия.
При лихорадке — жаропонижающие препараты (парацетамол, ибупрофен и др.); при затруднении носового дыхания — назальные препараты (Изофра, Полидекса, Називин, Виброцил, Адрианол и др.); при сухом кашле — противокашлевые препараты (Глаувент, Либексин), при влажном кашле — отхаркивающие и муколитические препараты (АмброГЕКСАЛ, бромгексин, ацетилцистеин и др.).
| Рис. 1. Схема комплексной терапии Эпштейна-Барр вирусной инфекции у детей |
В течение нескольких лет для лечения ЭБВИ мы с успехом применяем схему комбинированной этапной этиотропной терапии, в которую входят инозин пранобекс (Изопринозин) и рекомбинантный интерферон α-2β (Виферон) (рис. 1, 2). Инозин пранобекс (Изопринозин) подавляет синтез вирусных белков и тормозит репликацию широкого спектра ДНК- и РНК-содержащих вирусов, в том числе ВЭБ [3]. Препарат обладает иммунокорригирующей активностью — модулирует иммунный ответ по клеточному типу, стимулирует продукцию Ат, цитокинов, ИФН, повышает функциональную активность макрофагов, нейтрофилов и NK-клеток; предохраняет пораженные клетки от поствирусного снижения синтеза белка. Инозин пранобекс (Изопринозин) назначался по 50–100 мг/кг/сут внутрь в 3–4 приема. Проводили три курса лечения по 10 дней с интервалом 10 дней. Рекомбинантный ИФН α-2β (Виферон) тормозит репликацию вирусов за счет активации эндонуклеазы, разрушения вирусной матричной РНК [6]. Препарат модулирует иммунный ответ, способствует дифференцировке В-лимфоцитов, стимулирует выработку цитокинов, повышает функциональную активность макрофагов, нейтрофилов и NK-клеток. Входящие в его состав природные антиоксиданты (витамины Е и С) стабилизируют клеточные мембраны. Препарат назначали по пролонгированной схеме (В. В. Малиновской и соавт., 2006) [6].
Эффективность этиотропной терапии ОЭБВИ оценена в двух группах больных. Пациенты 1-й группы (52 человека) получали инозин пранобекс (Изопринозин) в сочетании с рекомбинантным ИФН α-2β (Вифероном), больные 2-й группы (57 детей) — монотерапию рекомбинантным ИФН α-2β (Вифероном). Клинико-серологические показатели до начала лечения и через 3 мес терапии представлены в табл. 1. У пациентов обеих групп в динамике отмечалось достоверное уменьшение таких симптомов, как генерализованная лимфаденопатия, тонзиллит, аденоидит, гепатомегалия и спленомегалия. Вместе с тем на фоне комбинированной терапии, положительная динамика клинических показателей была более значительной; острые респираторные инфекции (ОРИ) лишь у 19,2% больных 1-й группы и у 40,3% больных 2-й группы (p < 0,05). На фоне комбинированной терапии наблюдалось более быстрое исчезновение серологических маркеров репликации.
| Рис. 2. Механизмы этиопатогенетического действия комбинации инозина пранобекса (Изопринозина) и рекомбинантного интерферона α-βb (Виферона) при Эпштейна-Барр вирусной инфекции у детей |
Комбинированная терапия при ОЭБВИ способствовала модуляции иммунного ответа по клеточному типу (увеличение CD3-, CD4-, CD8-, CD16- и HLA-DRT-лимфоцитов). Снижалась готовность иммунокомпетентных клеток к апоптозу (CD95). Отмечались стимуляция выработки IgA, переключение синтеза Ат с IgM на IgG, снижение содержания ЦИК, улучшались показатели метаболизма нейтрофилов.
Эффективность этиотропной терапии исследована у 60 больных ХЭБВИ. Пациенты 1-й группы (30 детей) получали инозина пранобекс (Изопринозин) и рекомбинантный ИФН α-2β (Виферон), 2-я группа (30 человек) — монотерапию рекомбинантным ИФН α-2β (Вифероном). Независимо от схемы лечения через 3 мес после начала терапии отмечалось достоверное уменьшение частоты генерализованной лимфаденопатии, гипертрофии небных и глоточной миндалин, спленомегалии, интоксикационного, инфекционного и вегето-висцерального синдромов (табл. 2). Комбинация инозина пранобекса (Изопринозина) с рекомбинантным ИФН α-2β (Вифероном) способствовало более существенной динамике клинических показателей. Количество эпизодов ОРИ снизилось с 6–11 (7,9 ± 1,1) до 4–6 (5,2 ± 1,2) в год на фоне монотерапии рекомбинантным ИФН α-2β (Вифероном), и до 2–4 (2,5 ± 1,4) в год на фоне комбинированной терапии (p < 0,05). В обеих группах уменьшалась частота репликации ВЭБ, однако при сочетанном применении противовирусных препаратов этот эффект был более выраженным.
Применение комбинации инозина пранобекс (Изопринозина) и рекомбинантного ИФН α-2β (Виферона) у больных ХЭБВИ приводило к более выраженной положительной динамике показателей иммунного статуса (снижение содержания ИЛ-1RA, нормализация экспрессии активационных маркеров иммунокомпетентных клеток (HLA-DR) и рецепторов апоптоза (CD95); повышение функциональной активности Th1 (увеличение ИФН γ), восстановление количества Т-лимфоцитов и NK-клеток, более высокое, чем при монотерапии, содержание CD8-лимфоцитов. Не происходило полной нормализации экспрессии рецептора к ИЛ-2 (CD25). На фоне комбинированной противовирусной терапии, снижалась функциональная активность Th2 (нормализация уровня ИЛ-4). Количество В-клеток к моменту окончания лечения соответствовало норме. Регистрировались увеличение уровня IgA и переключение синтеза Ат с класса IgM на IgG; снижалось содержание ЦИК. Улучшались показатели метаболизма нейтрофилов. Содержание хемотаксического фактора нейтрофилов (ИЛ-8) не достигало нормы, однако было более высоким, чем при монотерапии Вифероном.
Побочных эффектов при использовании инозина пранобекса (Изопринозина) и рекомбинантного ИФН α-2β (Виферона) не было.
Результаты проведенного исследования свидетельствуют о потенцировании эффектов при комбинации инозина пранобекса (Изопринозина) с рекомбинантным ИФН a-2b (Вифероном) у больных ЭБВИ.
Потенцирование противовирусных, иммуномодулирующих и цитопротекторных эффектов этих препаратов приводит к более существенной, чем при монотерапии, положительной динамике проявлений клинических симптомов ЭБВИ, к исчезновению серологических маркеров активности инфекционного процесса. Следует отметить высокую эффективность и безопасность комбинированной терапии с использованием инозина пранобекса (Изопринозина) и рекомбинантного ИФН α-2β (Виферона).
Реабилитация. Ребенок наблюдается участковым врачом и инфекционистом, снимается с учета через 6–12 мес после исчезновения клинико-лабораторных показателей активности инфекционного процесса. Кратность осмотров — 1 раз в месяц. По показаниям рекомендуют консультацию ЛОР-врача, иммунолога, гематолога, онколога и др. Лабораторные и инструментальные исследования пациентов включают: клинический анализ крови 1 раз в месяц в течение 3 мес, затем 1 раз в 3 месяца, по показаниям — чаще; серологические маркеры ВЭБ методом ИФА один раз в три месяца, по показаниям — чаще; ПЦР крови, мазков из ротоглотки 1 раз в 3 месяца, по показаниям — чаще; иммунограмма — 1 раз в 3–6 мес; биохимическое и инструментальное исследования — по показаниям.
Реабилитационная терапия включает: охранительный режим, лечебное питание, противовирусные препараты по пролонгированным схемам. Под контролем иммунограммы осуществляют иммунокоррекцию. По показаниям назначают локальные антибактериальные препараты, курсы витаминно-минеральных комплексов, про- и пребиотиков, препаратов метаболической реабилитации, энтеросорбентов, антигистаминные препараты, гепато-, нейро- и ангиопротекторы, кардиотропные препараты, ферменты, гомеопатические средства, немедикаментозные методы лечения.
Таким образом, ЭБВИ характеризуется широким распространением, длительным течением с периодической реактивацией инфекционного процесса у части пациентов, возможностью развития осложнений и неблагоприятных исходов (онкозаболеваний, аутоиммунной патологии). Важную роль при ЭБВИ играет формирование вторичного ИДС. Ведущими клиническими синдромами ЭБВИ являются острый и хронический мононуклеозоподобный синдромы, интоксикационный, инфекционный, церебральный, гастроинтестинальный, кардиальный и артралгический синдромы. Диагностика ЭБВИ основана на анализе групп риска, выделении ведущих клинических синдромов и лабораторном исследовании. Лечение ЭБВИ является комплексным и включает этиотропные средства (виростатические препараты, интерферон и его индукторы), препараты патогенетической, иммуномодулирующей, симптоматической терапии. Сочетанное пролонгированное использование инозина пранобекс (Изопринозина) и рекомбинантного ИФН α-2β (Виферона), потенцирующих свои иммунокорригирующие и цитопротекторные эффекты, существенно повышает эффективность лечения. Больные ЭБВИ нуждаются в длительной реабилитации с обязательным контролем клинико-лабораторных показателей активности инфекционного процесса.
По вопросам литературы обращайтесь в редакцию.
Э. Н. Симованьян, доктор медицинских наук, профессор В. Б. Денисенко, кандидат медицинских наук Л. Ф. Бовтало, кандидат медицинских наук А. В. Григорян Ростовский ГМУ, Ростов-на-Дону