Сахарный диабет настолько распространенное заболевание, что вряд ли найдется человек, который не слышал о нем или не знает, что диабет проявляется повышенным уровнем сахара (глюкозы) в крови. Но далеко не все подозревают, насколько он опасен. Дело в том, что сахарный диабет на протяжении многих десятилетий занимает лидирующие строчки по смертности в мире. И ситуация с каждым годом не только не улучшается, а становится только хуже. Так, если посмотреть отчет Всемирной Организации Здравоохранения, то цифры просто ужасают: в период с 2000 по 2021 годы смертность от сахарного диабета возросла на 70 % и в 2021 году составила 1,5 миллиона человек. То есть это больше, чем за год унесла новая коронавирусная инфекция. При этом в 85 % это были пациенты с сахарным диабетом 2 типа. А ведь многие принимают это заболевание за почти «нормальное состояние», не требующее особого внимания. На самом же деле, именно длительное игнорирование диабета и приводит к столь печальным последствиям.
Можно ли «почувствовать» сахарный диабет 2 типа?
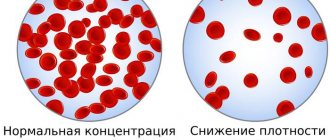
К сожалению, незначительно повышенный уровень сахара в крови никак не ощущается. В этом то и заключается коварство диабета 2 типа – человек чувствует себя хорошо, а у него уже развиваются осложнения диабета. При более высоком уровне глюкозы появляется сухость во рту, жажда, учащенное мочеиспускание (особенно по ночам). Но эти симптомы являются лишь проявлением защитной реакции организма на повышенный уровень сахара в крови и вовсе не говорят об осложнениях диабета. За счет учащенного мочеиспускания организм пытается избавиться от избыточного количества глюкозы. Поэтому с нормализацией сахара в крови эти симптомы очень быстро исчезают. Хронические же осложнения диабета, или еще их называют «поздними осложнениями», возникают из-за поражения сосудов и нервных окончаний, которые «засахариваются» избыточным количеством глюкозы. Самыми первыми проявлениями осложнений являются: нечеткость зрения, онемение пальцев ног, ощущение «ползанья мурашек» в ногах, у мужчин – нарушение потенции. В более позднем периоде могут возникнуть кровоизлияния в сетчатке глаз, которые часто заканчиваются полной потерей зрения, инсульты, инфаркты, а также гангрена нижних конечностей, требующая ампутации ног.
Сахарный диабет 1 типа у взрослых
Сахарный диабет представляет собой важнейшую медико-социальную проблему во всем мире. Это объясняется его широким распространением, тяжестью поздних осложнений, дороговизной средств диагностики и лечения, которые необходимы больным в течение всей жизни.
По данным экспертов Всемирной организации здравоохранения, общее число больных всеми формами сахарного диабета на сегодняшний день составляет свыше 160 млн чел. Ежегодно количество вновь диагностированных случаев составляет 6–10% по отношению к общему числу больных, таким образом, количество людей, страдающих этим заболеванием, удваивается каждые 10–15 лет. СД 1 типа представляет собой наиболее тяжелую форму диабета, на его долю приходится не более 10% от всех случаев заболевания. Наиболее высокая заболеваемость наблюдается у детей в возрасте от 10 до 15 лет — 40,0 случаев на 100 тыс. чел.
Международным экспертным комитетом, основанным в 1995 г. при поддержке Американской диабетической ассоциации, была предложена новая классификация, которая принята в большинстве стран мира в качестве рекомендательного документа [10, 12]. Основная идея, лежащая в основе современной классификации СД, — это четкое выделение этиологического фактора развития СД [15].
Сахарный диабет 1 типа — метаболическое (обменное) заболевание, характеризующееся гипергликемией, в основе которого лежит деструкция β-клеток, приводящая к абсолютному дефициту инсулина. Эта форма диабета прежде обозначалась термином, «инсулинозависимый сахарный диабет» «или ювенильный сахарный диабет». Разрушение β-клеток в большинстве случаев среди европейской популяции имеет аутоиммунную природу (с участием клеточного и гуморального звена иммунной системы) и обусловлено врожденным отсутствием или потерей толерантности к аутоантигенам β-клеток [8].
К аутоиммунной деструкции β-клеток приводят множественные генетические предрасполагающие факторы. Заболевание имеет четкую ассоциацию с HLA-системой, с генами DQ A1 и DQ В1, а также DR В1. Аллели HLA DR/DQ могут быть как предрасполагающими, так и защитными [4].
СД 1 типа часто сочетается с другими аутоиммунными заболеваниями, такими как болезнь Грейвса (диффузный токсический зоб), аутоиммунный тиреоидит, болезнь Аддисона, витилиго и перницитозная анемия. СД 1 типа может являться компонентом аутоиммунного синдром-комплекса (аутоиммунного полигландулярного синдрома 1 или 2 типа, синдром «ригидного человека»).
Суммируя клинические и экспериментальные данные, полученные к настоящему времени, можно представить следующую концепцию патогенеза СД 1 типа. Несмотря на видимость острого начала, СД 1 типа развивается постепенно. Латентный период может продолжаться в течение нескольких лет. Клинические симптомы появляются только после разрушения 80% β-клеток. При аутопсийном исследовании ткани поджелудочной железы больных СД 1 типа обнаруживаются явления инсулита — специфического воспаления, характеризующегося инфильтрацией островков лимфоцитами и моноцитами.
Самые ранние стадии доклинического периода СД 1 типа характеризуются появлением клонов аутореактивных Т-лимфоцитов, продуцирующих цитокины, что приводит к разрушению β-клеток. В качестве предполагаемых первичных аутоантигенов, вызывающих при определенных условиях пролиферацию цитотоксических Т-лимфоцитов, на сегодняшний день рассматриваются инсулин, глутаматдекарбоксилаза, heat-shock protein 60, фогрин.
В ответ на разрушение β-клеток плазматические клетки секретируют аутоантитела к различным антигенам β-клеток, которые не принимают непосредственного участия в аутоиммунной реакции, но свидетельствуют о наличии аутоиммунного процесса. Данные аутоантитела относятся к классу иммуноглобулинов G и рассматриваются как иммунологические маркеры аутоиммунного повреждения β-клеток. Выделяют островково-клеточные аутоантитела (ICA — совокупность аутоантител к различным цитоплазматическим антигенам β-клетки), специфические только для β-клеток аутоантитела к инсулину, антитела к глутаматдекарбоксилазе (GAD), к фосфотирозинфосфатазе (IA-2), фогрину. Аутоантитела к антигенам β-клеток являются важнейшими маркерами аутоиммунной деструкции β-клеток и появляются они при типичном СД 1 типа намного раньше, чем развивается клиническая картина СД [4, 6]. Аутоантитела к островковым клеткам появляются в сыворотке за 5–12 лет до первых клинических проявлений сахарного диабета, их титр увеличивается на поздней стадии доклинического периода.
В развитии СД 1 выделяют 6 стадий, начиная с генетической предрасположенности и кончая полной деструкцией β-клеток [1].
1-я стадия — генетической предрасположенности — характеризуется наличием или отсутствием генов ассоциированных с СД 1 типа. Первая стадия реализуется менее чем у половины генетически идентичных близнецов и у 2–5% сибсов. Большое значение имеет наличие антигенов HLA, особенно II класса — DR 3, DR 4 и DQ.
2-я стадия — начало аутоиммунного процесса. Внешними факторами, которые способны сыграть роль триггера в развитии аутоиммунного поражения β-клетки, могут являться: вирусы (вирус Коксаки В, краснухи, эпидемического паротита, цитомегаловирус, вирус Эпштейна–Барр), лекарственные препараты, стрессорные факторы, факторы питания (использование молочных смесей, содержащих животные белки; продукты, содержащие нитрозамины). Факт воздействия различных факторов внешней среды может быть установлен у 60% больных со впервые выявленным СД 1 типа.
3-я стадия — развитие иммунологических нарушений. В крови могут быть обнаружены специфические аутоантитела к различным структурам β-клетки: аутоантитела к инсулину (IAA), ICA, GAD, IA2 и IA2b. В 3-й стадии отмечается нарушение функции β-клеток и, как результат уменьшения массы β-клеток, утрата первой фазы секреции инсулина, что может быть диагностировано при проведении внутривенного глюкозотолерантного теста.
4-я стадия — выраженных иммунологических нарушений — характеризуется нарушением толерантности к глюкозе, но клинические признаки сахарного диабета отсутствуют. При проведении перорального глюкозотолерантного теста (ОГТТ) выявляется повышение уровня глюкозы натощак и/или через 2 ч после ОГТТ.
На 5-й стадии отмечается клиническая манифестация заболевания, поскольку к этому моменту основная масса β-клеток (более 80%) погибает. Остаточная невысокая секреция С-пептида сохраняется в дальнейшем на многие годы и является важнейшим фактором поддержания метаболического гомеостаза. Клинические проявления болезни отражают степень инсулиновой недостаточности.
6-я стадия характеризуется полной потерей функциональной активности β-клеток и уменьшением их числа. Эта стадия диагностируется при наличии высокого уровня гликемии, низкого уровня С-пептида и в отсутствие ответа в ходе пробы с нагрузкой. Эта стадия называется «тотальным» диабетом. Из-за окончательной деструкции β-клеток в этой стадии иногда отмечается снижение титра антител к островковым клеткам или их полное исчезновение.
Выделяют также идиопатический сахарный диабет 1 типа, при котором наблюдается снижение функции β-клеток с развитием симптомов инсулинопении, в том числе кетоза и кетоацидоза, однако отсутствуют иммунологические маркеры аутоиммунной деструкции β-клеток. Данный подтип сахарного диабета встречается в основном среди пациентов африканской или азиатской расы. Эта форма сахарного диабета имеет четкое наследование. Абсолютная потребность в заместительной терапии у таких больных может появляться и исчезать с течением времени.
Как показали популяционные исследования, СД 1 типа среди взрослого населения встречается гораздо чаще, чем было принято считать ранее. В 60 % случаев диабет 1 типа развивается после 20 лет. Дебют СД у взрослых может иметь различную клиническую картину. В литературе описано асимптоматическое развитие СД 1 типа [13] у родственников больных СД 1 типа первой и второй степени родства с положительным титром аутоантител к антигенам β-клеток, когда диагноз сахарного диабета был поставлен только по результатам перорального глюкозотолерантного теста.
Классический вариант течения СД 1 типа с развитием состояния кетоацидоза в дебюте заболевания также встречается у взрослых [6]. Описано развитие СД 1 типа во всех возрастных группах, вплоть до девятой декады жизни [12].
В типичных случаях дебют СД 1 типа имеет выраженную клиническую симптоматику, отражающую дефицит инсулина в организме. Основными клиническими симптомами являются: сухость во рту, жажда, учащенное мочеиспускание, снижение массы тела. Довольно часто начало заболевания настолько острое, что пациенты могут точно указать месяц, а иногда и день, когда у них впервые появились вышеуказанные симптомы. Быстрое, иногда до 10–15 кг в мес, без видимых причин снижение массы тела также является одним из основных симптомов СД 1 типа. В некоторых случаях началу заболевания предшествуют тяжелая вирусная инфекция (грипп, эпидемический паротит и др.) или перенесенный стресс. Больные жалуются на сильную слабость, усталость. Аутоиммунный сахарный диабет обычно начинается у детей и подростков, но может развиться в любом возрасте.
При наличии симптомов сахарного диабета лабораторные исследования необходимы для подтверждения клинического диагноза. Основными биохимическими признаками СД 1 типа являются: гипергликемия (как правило, определяется высокий процент содержания сахара в крови), глюкозурия, кетонурия (наличие ацетона в моче). В тяжелых случаях декомпенсация углеводного обмена приводит к развитию диабетической кетоацидотической комы.
Диагностические критерии сахарного диабета:
- глюкоза плазмы натощак более 7,0 ммоль/л (126 мг%);
- глюкоза капиллярной крови натощак более 6,1 ммоль/л (110 мг%);
- глюкоза плазмы (капиллярной крови) через 2 ч после еды (или нагрузки 75 г глюкозы) более 11,1 ммоль/л (200 мг%).
Определение уровня С-пептида в сыворотке позволяет оценить функциональное состояние β-клеток и в сомнительных случаях отличить СД 1 типа от СД 2 типа. Измерение уровня С-пептида более информативно, по сравнению с уровнем инсулина. У некоторых больных в дебюте СД 1 типа может наблюдаться нормальный базальный уровень С-пептида, однако отсутствует его прирост в ходе стимуляционных проб, что является подтверждением недостаточной секреторной способности β-клеток. Основными маркерами, подтверждающими аутоиммунную деструкцию β-клеток, являются аутоантитела к антигенам β-клеток: аутоантитела к GAD, ICA, инсулину. Аутоантитела к островковым клеткам присутствуют в сыворотке у 80–95 % больных со впервые выявленным СД 1 типа и у 60–87% лиц в доклиническом периоде заболевания.
Прогрессирование деструкции β-клеток при аутоиммунном сахарном диабете (СД 1 типа) может варьировать [7].
В детском возрасте утрата β-клеток происходит быстро и уже к концу первого года заболевания остаточная функция угасает. У детей и подростков клиническая манифестация заболевания протекает, как правило, с явлениями кетоацидоза. Однако у взрослых наблюдается и медленно прогрессирующая форма сахарного диабета 1 типа, описываемая в литературе как медленно прогрессирующий аутоиммунный диабет взрослых — Latent Autoimmune Diabetes in Adults (LADA).
Медленно прогрессирующий аутоиммунный диабет взрослых (LADA)
Это особый вариант развития сахарного диабета 1 типа, наблюдаемый у взрослых. Клиническая картина СД 2 типа и LADA в дебюте заболевания похожи: компенсация углеводного обмена достигается благодаря диете и/или применению пероральных сахароснижающих препаратов, однако затем в период, который может длиться от 6 мес до 6 лет, наблюдается декомпенсация углеводного обмена и развивается инсулинопотребность [18, 19]. При комплексном обследовании у таких больных выявляются генетические и иммунологические маркеры, характерные для сахарного диабета 1 типа.
Для LADA характерны следующие признаки:
- возраст дебюта, как правило, превышающий 25 лет;
- клиническая картина СД типа 2 без ожирения;
- вначале — удовлетворительный метаболический контроль, достигаемый благодаря применению диеты и пероральных сахароснижающих препаратов;
- развитие инсулинопотребности в период от 6 мес до 10 лет (в среднем от 6 мес до 6 лет);
- наличие маркеров СД типа 1: низкий уровень С-пептида; наличие аутоантител к антигенам β-клеток (ICA и/или GAD); наличие HLA аллелей высокого риска развития СД 1 типа.
Как правило, у больных LADA отсутствует яркая клиническая картина дебюта СД I типа, которая характерна для детей и подростков. В дебюте LADA «маскируется» и изначально классифицируется как СД 2 типа, потому что процесс аутоиммунной деструкции β-клеток у взрослых может протекать медленнее, чем у детей. Симптомы заболевания стерты, отсутствуют выраженная полидипсия, полиурия, снижение массы тела и кетоацидоз. Избыточная масса тела также не исключает возможности развития LADA. Функция β-клеток угасает медленно, иногда в течение нескольких лет, что предотвращает развитие кетоацидоза и объясняет удовлетворительную компенсацию углеводного обмена при приеме ПССП в первые годы заболевания. В подобных случаях ошибочно ставится диагноз СД 2 типа. Постепенный характер развития заболевания приводит к тому, что больные слишком поздно обращаются за медицинской помощью, успевая адаптироваться к развивающейся декомпенсации углеводного обмена. В некоторых случаях пациенты приходят к врачу спустя 1–1,5 года с момента манифестации заболевания. При этом выявляются все признаки резкого дефицита инсулина: низкая масса тела, высокие показатели гликемии, отсутствие эффекта от ПССП. P. Z. Zimmet (1999) дал следующее определение данному подтипу СД 1 типа: «Аутоиммунный диабет, развивающийся у взрослых, может клинически не отличаться от СД 2 типа, и проявляться медленным ухудшением метаболического контроля с последующим развитием инсулинозависимости» [23]. При этом наличие у больных основных иммунологических маркеров СД 1 типа — аутоантител к антигенам β-клеток, наряду с низким базальным и стимулированным уровнем С-пептида, позволяет поставить диагноз медленно прогрессирующего аутоиммунного диабета взрослых [21].
Основные диагностические критерии LADA:
- присутствие аутоантител к GAD и/или ICA;
- низкий базальный и стимулированный уровень С-пептида;
- присутствие HLA аллелей высокого риска СД 1 типа.
Наличие аутоантител к антигенам β-клеток у больных с клинической картиной СД II типа в дебюте заболевания имеет высокое прогностическое значение в отношении развития инсулинопотребности [20, 22]. Результаты UK Prospective Diabetes Study (UKPDS), в ходе которого было обследовано 3672 больных с первоначальным диагнозом СД 2 типа, показали, что наибольшее прогностическое значение антитела к ICA и GAD имеют у молодых пациентов (табл. 1).
По мнению P. Zimmet, распространенность LADA составляет около 10–15% среди всех больных сахарным диабетом и около 50 % случаев приходится на СД 2 типа без ожирения.
Результаты проведенного нами исследования показали [3], что больные в возрасте от 30 до 64 лет, имеющие в дебюте заболевания клиническую картину СД 2 типа без ожирения, значительное снижение массы тела (15,5±9,1 кг) и сопутствующие аутоиммунные заболевания щитовидной железы (ДТЗ или АИТ), представляют группу повышенного риска развития LADA. Определение аутоантител к GAD, ICA и к инсулину у данной категории больных необходимо для своевременной диагностики LADA. Наиболее часто при LADA выявляются антитела к GAD (по нашим данным, у 65,1% больных LADA), по сравнению с антителами к ICA (у 23,3% LADA) и к инсулину (у 4,6% больных). Наличие комбинации антител не характерно. Титр антител к GAD у больных LADA ниже, чем у больных СД 1 типа с той же длительностью заболевания.
Больные LADA представляют группу высокого риска развития инсулинопотребности и нуждаются в своевременном назначении инсулинотерапии. Результаты ОГТТ свидетельствуют об отсутствии стимулированной секреции инсулина у 46% больных LADA и ее снижении у 30,7% больных уже в первые 5 лет заболевания. В результате проведенного нами исследования 41,9% пациентов с LADA, у которых длительность заболевания составляла не более 5 лет, были переведены на инсулин в среднем через 25,2±20,1 мес от начала заболевания. Этот показатель был достоверно выше, чем в группе больных СД 2 типа с такой же длительностью заболевания (14% через 24±21,07 мес от дебюта заболевания, p < 0,05).
Вместе с тем пациенты с LADA представляют собой гетерогенную группу больных. 53,7% больных LADA имеют периферическую инсулинорезистентность, при этом у 30,7% пациентов наблюдается сочетание инсулинорезистентности и дефицита инсулина, вследствие аутоиммунного поражения β-клеток [11, 16].
При выборе тактики лечения у больных LADA следует оценивать секрецию инсулина и периферическую чувствительность тканей к инсулину. Значение базального уровня С-пептида менее 1 нг/мл (при определении методом радиоиммунологического анализа) указывает на дефицит инсулина. Однако для больных LADA более характерно отсутствие стимулированной секреции инсулина, значения же инсулина и С-пептида натощак находятся в пределах нормы (близки к нижней границе нормы). Отношение максимальной концентрации инсулина (на 90-й мин ОГТТ теста) к исходной — менее 2,8 при низких исходных значениях (4,6±0,6 мкЕД/мл), что свидетельствует о недостаточной стимулированной секреции инсулина и указывает на необходимость раннего назначения инсулина.
Отсутствие ожирения, декомпенсация углеводного обмена при приеме ПССП, низкий базальный уровень инсулина и С-пептида у больных LADA указывают на высокую вероятность отсутствия стимулированной секреции инсулина и необходимость назначения инсулина [6, 14].
При наличии у пациентов с LADA в первые годы заболевания высокой степени инсулинорезистентности и гиперсекреции инсулина показано назначение препаратов, не истощающих функцию β-клеток, а улучшающих периферическую чувствительность тканей к инсулину, например бигуанидов или глитазонов (актос, авандия). Такие больные имеют, как правило, избыточный вес и удовлетворительную компенсацию углеводного обмена, но требуют дальнейшего наблюдения. Для оценки периферической инсулинорезистентности может быть использован индекс инсулинорезистентности — Homa-IR = ins0/22,5 eLnglu0 (где ins0 — уровень инсулина натощак и glu0 — глюкоза плазмы натощак) и/или индекс общей тканевой чувствительности к инсулину (ISI — insulin sensitivity index, или Matsuda index*), полученный на основании результатов ОГТТ. При нормальной толерантности к глюкозе Homa-IR составляет 1,21–1,45 баллов, у больных СД 2 типа значение Homa-IR увеличивается до 6 и даже до 12 баллов. Matsuda-индекс в группе с нормальной толерантностью к глюкозе равен 7,3±0,1 UL–1 х ml х mg–1 х ml, и при наличии инсулинорезистентности значения его снижаются.
Сохранение собственной остаточной секреции инсулина у больных сахарным диабетом 1 типа очень важно, поскольку отмечено, что в этих случаях заболевание протекает более стабильно, а хронические осложнения развиваются медленнее и позднее. Обсуждается вопрос о значении С-пептида в развитии поздних осложнений сахарного диабета [6]. Установлено, что в эксперименте С-пептид улучшает функцию почек и утилизацию глюкозы. Выявлено, что инфузия малых доз биосинтетического С-пептида может влиять на микроциркуляцию в мышечной ткани человека и на почечную функцию.
Для определения LADA показано более широкое проведение иммунологических исследований среди пациентов с СД 1 типа, особенно при отсутствии ожирения, ранней неэффективности ПССП. Основным диагностическим методом является определение аутоантител к GAD и к ICA.
Особую группу пациентов, которые также требуют пристального внимания и где существует необходимость определения аутоантител к GAD и ICA, составляют женщины с гестационным сахарным диабетом (ГСД). Установлено, что у 2% женщин с гестационным сахарным диабетом в течение 15 лет развивается СД 1 типа. Этиопатогенетические механизмы развития ГСД весьма гетерогенны, и для врача всегда существует дилемма: является ГСД начальным проявлением СД 1 или 2 типа. McEvoy et al. опубликовали данные о высокой частоте встречаемости аутоантитела к ICA среди коренных и афро-американских женщин Америки. По другим данным, распространенность аутоантител к ICA и GAD составила 2,9 и 5% соответственно среди женщин Финляндии, имеющих в анамнезе ГСД. Таким образом, у пациентов с ГСД может наблюдаться медленное развитие инсулинозависимого сахарного диабета, как и при LADA-диабете. Скрининг больных с ГСД для определения аутоантител к GAD и ICA дает возможность выделить пациентов, которым требуется назначение инсулина, что даст возможность добиться оптимальной компенсации углеводного обмена.
Учитывая этиопатогенетические механизмы развития LADA, становится очевидной необходимость инсулинотерапии у данных больных [14, 17], при этом ранняя инсулинотерапия имеет целью не только компенсацию углеводного обмена, но позволяет сохранить базальную секрецию инсулина на удовлетворительном уровне в течение длительного периода. Использование препаратов производных сульфонилмочевины у LADA-пациентов влечет за собой усиленную нагрузку на β-клетки и более быстрое их истощение, в то время как лечение должно быть направлено на сохранение остаточной секреции инсулина, на ослабление аутоиммунной деструкции β-клеток. В связи с этим применение секретогенов у больных LADA патогенетически неоправданно.
После клинической манифестации у большинства больных с типичной клинической картиной СД 1 типа в сроки от 1 до 6 мес отмечается преходящее снижение потребности в инсулине, связанное с улучшением функции оставшихся β-клеток. Это период клинической ремиссии заболевания, или «медовый месяц». Потребность в экзогенном инсулине значительно снижается (менее 0,4 ЕД/кг массы тела), в редких случаях возможна даже полная отмена инсулина. Развитие ремиссии является отличительной особенностью дебюта СД 1 типа и встречается в 18–62% случаев впервые выявленного СД 1 типа. Продолжительность ремиссии составляет от нескольких месяцев до 3–4 лет.
По мере прогрессирования заболевания потребность в экзогенно вводимом инсулине увеличивается и составляет в среднем 0,7–0,8 ЕД/кг массы тела. В период пубертата потребность в инсулине может значительно увеличиваться — до 1,0–2,0 ЕД/кг массы тела. С увеличением длительности заболевания вследствие хронической гипергликемии происходит развитие микро- (ретинопатии, нефропатии, полинейропатии) и макрососудистых осложнений сахарного диабета (поражение коронарных, церебральных и периферических сосудов). Основной причиной летального исхода является почечная недостаточность и осложнения атеросклероза.
Лечение сахарного диабета 1 типа
Целью терапии СД 1 типа является достижение целевых значений гликемии, артериального давления и уровня липидов крови (табл. 2), что позволяет значительно снизить риск развития микро- и маркососудистых осложнений и повысить качество жизни больных.
Результаты многоцентрового рандомизированного исследования Diabetes Control and Complication Trail (DCCT) убедительно показали, что хороший контроль гликемии снижает частоту развития осложнений СД. Так, снижение гликогемоглобина (HbA1c) с 9 до 7% привело к снижению риска развития диабетической ретинопатии на 76%, нейропатии — на 60%, микроальбуминурии — на 54%.
Лечение сахарного диабета 1 типа включает в себя три основных компонента:
- диетотерапию;
- физические нагрузки;
- инсулинотерапию;
- обучение и самоконтроль.
Диетотерапия и физические нагрузки
При лечении СД 1 типа из повседневного рациона следует исключить продукты, содержащие легкоусвояемые углеводы (сахар, мед, сладкие кондитерские изделия, сладкие напитки, варенье). Необходимо контролировать потребление (подсчитывать хлебные единицы) следующих продуктов: зерновых, картофеля, кукурузы, жидких молочных продуктов, фруктов. Суточная калорийность должна покрываться на 55–60% за счет углеводов, на 15–20% — за счет белков и на 20–25% — за счет жиров, при этом доля насыщенных жирных кислот должна составлять не более 10%.
Режим физических нагрузок должен быть сугубо индивидуальным. Следует помнить, что физические упражнения повышают чувствительность тканей к инсулину, снижают уровень гликемии и могут приводить к развитию гипогликемии. Риск развития гипогликемии повышается во время физической нагрузки и в течение 12–40 ч после длительной тяжелой физической нагрузки. При легких и умеренных физических упражнениях продолжительностью не более 1 ч требуется дополнительный прием легкоусвояемых углеводов до и после занятий спортом. При умеренных продолжительных (более 1 ч) и интенсивных физических нагрузках необходима коррекция доз инсулина. Необходимо измерять уровень глюкозы в крови до, во время и после физической нагрузки.
Пожизненная заместительная терапия инсулином является основным условием выживания больных СД 1 типа и играет решающую роль в повседневном лечении этого заболевания. При назначении инсулина могут применяться разные режимы. В настоящее время принято выделять традиционную и интенсифицированную схемы инсулинотерапии.
Главной особенностью традиционной схемы инсулинотерапии является отсутствие гибкого приспособления дозы вводимого инсулина к уровню гликемии. При этом обычно отсутствует самоконтроль глюкозы крови.
Результаты многоцентрового DCCT убедительно доказали преимущество интенсифицированной инсулинотерапии в компенсации углеводного обмена при СД 1 типа. Интенсифицированная инсулинотерапия включает в себя следующие моменты:
- базис-болюсный принцип инсулинотерапии (многократные инъекции);
- планируемое количество хлебных единиц в каждый прием пищи (либерализация диеты);
- самоконтроль (мониторинг глюкозы крови в течение суток).
Для лечения СД 1 типа и профилактики сосудистых осложнений препаратами выбора являются генноинженерные инсулины человека. Инсулины свиные и человеческие полусинтетические, полученные из свиных, имеют более низкое качество по сравнению с человеческими генноинженерными.
Проведение инсулинотерапии на данном этапе предусматривает использование инсулинов с разной продолжительностью действия [2]. Для создания базисного уровня инсулина используются инсулины средней продолжительности или продленного действия (примерно 1 ЕД в час, что в сутки составляет 24–26 ЕД в среднем). С целью регулирования уровня гликемии после еды применяют инсулины короткого или ультракороткого действия в дозе 1–2 ЕД на 1 хлебную единицу (табл. 3).
Инсулины ультракороткого действия (хумалог, новорапид), а также длительного действия (лантус) представляют собой аналоги инсулина. Аналоги инсулина — это специально синтезированные полипептиды, имеющие биологическую активность инсулина и обладающие рядом заданных свойств. Это наиболее перспективные в плане проведения интенсифицированной инсулинотерапии препараты инсулина. Аналоги инсулина хумалог (лизпро, фирмы Лилли), а также новорапид (аспарт, фирмы Ново Нордиск) являются высокоэффективными для регуляции постпрандиальной гликемии. При их применении также снижается риск развития гипогликемии между приемами пищи. Лантус (инсулин гларгин, фирмы Авентис) производится по рекомбинантной ДНК-технологии, использующей непатогенный лабораторный штамм Escherichia coli (K12) в качестве продуцирующего организма и отличается от человеческого инсулина тем, что аминокислота аспарагин из позиции А21 замещена глицином и добавлены 2 молекулы аргинина в С-конец В-цепи. Эти изменения позволили получить беспиковый, с постоянной концентрацией профиль действия инсулина на протяжении 24 ч/сут.
Созданы готовые смеси человеческих инсулинов различного действия, такие как микстард (30/70), инсуман комб (25/75, 30/70) и др., представляющие собой стабильные смеси инсулина короткого и продленного действия в заданных пропорциях.
Для введения инсулина используются одноразовые инсулиновые шприцы (U-100 для введения инсулина концентрацией 100 ЕД/мл и U-40 для инсулинов, концентрацией 40 ЕД/мл), шприц-ручки (Новопен, Хумапен, Оптипен, Bd-пен, Пливапен) и инсулиновые помпы. Все дети и подростки, страдающие СД 1 типа, а также беременные женщины, страдающие диабетом, больные с ослабленным зрением и ампутацией нижних конечностей вследствие диабета должны быть обеспечены шприц-ручками.
Достижение целевых значений гликемии невозможно без проведения регулярного самоконтроля и коррекции доз инсулина. Больным СД 1 типа необходимо проводить самостоятельный контроль гликемии ежедневно, несколько раз в день, для чего могут быть использованы не только глюкометры, но и тест-полоски для визуального определения сахара крови (Глюкохром Д, Бетачек, Суприма плюс).
Для уменьшения частоты развития микро- и макрососудистых осложнений СД немаловажным является достижение и сохранение нормальных показателей липидного обмена и артериального давления [9].
Целевым уровнем артериального давления при СД 1 типа в отсутствие протеинурии является АД < 135/85 мм рт. ст., а при наличии протеинурии — более 1 г/сут и при хронической почечной недостаточности — АД < 125/75 мм рт. ст.
Развитие и прогрессирование сердечно-сосудистых заболеваний во многом зависит от уровня липидов крови. Так, при уровне холестерина выше 6,0 моль/л, ЛПНП > 4,0 ммоль/л, ЛПВП < 1,0 ммоль/ и триглицеридах выше 2,2 ммоль/л у больных СД 1 типа наблюдается высокий риск развития сердечно-сосудистых осложнений. Терапевтическими целями лечения, определяющими низкий риск развития сердечно-сосудистых осложнений у больных СД 1 типа, являются: общий холестерин < 4,8 ммоль/л, ЛПНП < 3,0 ммоль/л, ЛПВП > 1,2 ммоль/л, триглицериды < 1,7 ммоль/л.
В ближайшие десятилетия будут продолжены исследования по созданию новых фармацевтических форм инсулина и средств их введения, которые позволят максимально приблизить заместительную терапию к физиологическому характеру секреции инсулина. Постоянно ведутся исследования по трансплантации островковых клеток. Однако реальной альтернативой алло- или ксенотрансплантации культур или «свежих» островковых клеток является разработка биотехнологических методов: генной терапии, генерация β-клеток из стволовых клеток, дифференцировка инсулинсекретирующих клеток из клеток протоков поджелудочной железы или панкреатических клеток [5]. Однако на сегодняшний день инсулин все же остается главным средством лечения сахарного диабета.
По вопросам литературы обращайтесь в редакцию.
И. В. Кононенко, кандидат медицинских наук О. М. Смирнова, доктор медицинских наук, профессор Эндокринологический научный центр РАМН, Москва
*
Причины возникновения сахарного диабета 2 типа
Прежде всего на содержание сахара в крови влияет, что мы едим и в какое время, но особенно — в каком количестве. Поэтому неправильное питание, конечно же, является одной из самых основных причин развития диабета. А значит… скорректировав его, можно значительно снизить риск возникновения диабета, а в некоторых случаях даже предотвратить его развитие.
Но, перед тем как приступить к описанию принципов питания, нужно разобраться, какие еще факторы провоцируют появление сахарного диабета 2 типа, чтобы понять, кто находится в зоне повышенного риска, и кому нужно обратить особое внимание на свои пищевые привычки.
Факторами риска сахарного диабета 2 типа являются:
- наличие близких родственников с сахарным диабетом;
- избыточная масса тела (ИМТ* от 25 до 29,9) или ожирение (ИМТ более 30). Однако, если у вас идеальная масса тела, но при этом большой объем талии (у женщин более 80 см, а у мужчин – более 94 см) – это тоже является фактором риска диабета;
- повышение уровня глюкозы во время беременности (диабет беременных);
- пожилой возраст;
- недостаточная физическая активность;
- курение.
*В медицине для оценки ожирения используют «индекс массы тела» (ИМТ), который вычисляется по формуле: вес (кг)/рост (м2).
К сожалению, на такие факторы риска как наследственность и возраст мы повлиять никак не можем, но остальные риски можно значительно снизить. И в первую очередь это относится к питанию!
Как изменения в питании помогут предотвратить диабет?
Когда речь заходит о профилактике диабета, у многих возникает мысль о необходимости чуть ли не полного ограничения углеводов в своем рационе. И на первый взгляд это выглядит достаточно логично – ведь именно углеводы повышают уровень сахара в крови. Но все же спешить с этим не стоит. Во-первых, углеводы бывают разными, во-вторых, они выполняют множество полезных функций в нашем организме. Просто нужно понимать, какие углеводы и в какое время можно себе позволить.
Отличаются же углеводы друг от друга по скорости усвоения, то есть, временем поступления в кровь. Поэтому их можно разделить на «быстрые», «средние» и «длинные» углеводы. К «быстрым» углеводам относятся продукты и напитки, в которые добавляют сахар, в том числе продукты, которые содержат «естественные сахара» (фруктозу) — мед, фруктовые соки, концентраты. Они оказываются в крови буквально через несколько минут после их употребления, резко повышая уровень сахара в крови. Эти углеводы обладают самым высоким гликемическим индексом*. К «средним» углеводам относят: хлеб, крупы, макароны, картофель, свеклу, морковь, кукурузу. Такого рода углеводы всасываются значительно медленнее, соответственно, и глюкоза в крови тоже будет повышаться медленнее. Но, если их подвергнуть длительной кулинарной обработке, их усвоение значительно ускорится. «Длинные» углеводы содержат большое количество растительной клетчатки: это помидоры, огурцы, кабачки, баклажаны, капуста, салат, конечно же, зелень. И переработать организму их сложнее всего, поэтому и уровень сахара будет повышается очень медленно и равномерно. «Длинные» углеводы обладают самым низким гликемическим индексом.
*Гликемический индекс – это относительный показатель, который отражает скорость повышения уровня сахара в крови после усвоения определенных продуктов.
Почему мы
- Врачи. Специалисты высшей квалификационной категории, с учёными степенями и большим опытом практической и научной работы.
- Точная диагностика. Информативное и безболезненное обследование: УЗИ органов брюшной полости, сосудов, весь спектр необходимых лабораторных исследований — определение уровня глюкозы в крови и количества гликированного гемоглобина, диагностика метаболических нарушений и наличия признаков атеросклероза и др.
- Комплексность. Комплексное лечение, разработанное специально для Вас, с учётом полной клинической картины с участием всех необходимых специалистов: эндокринолог, диетолог, терапевт, кардиолог, офтальмолог и др.
- Высокие технологии. Высокотехнологичное лечение методами экстракорпоральной гемокоррекции, снижающее риск развития микроангиопатий (диабетической стопы, нарушения зрения, почечной недостаточности) и позволяющее повысить чувствительность тканей к инсулину, уменьшить дозировку лекарств.
- Диабет Check-up. Возможность обследоваться самому и проверить своих близких по программе «Диабет Check-up», чтобы устранить даже ничтожную вероятность развития этой патологии у родных людей.
- Удобство и комфорт. Все диагностические и лечебные подразделения расположены в едином комплексе нашего госпиталя, что существенно экономит время и силы наших пациентов.
Как время суток влияет на усвоение углеводов?
Ученые достаточно давно обратили внимание на то, что один и тот же продукт по-разному усваивается организмом в зависимости от времени суток. И как оказалось, это связано с выработкой гормонов, а точнее, преобладанием того или иного гормона. Дело в том, что гормоны, влияющие на обмен углеводов, вырабатываются в строго определенное время, то есть имеют свой суточный ритм. При этом одни гормоны способствуют усвоению углеводов, другие, напротив, подавляют этот процесс. И совсем неважно во сколько мы пробуждаемся или ложимся спать — гормоны под нас не подстраиваются и продолжают работать в своем режиме. И, если наше питание не совпадает с биологическим ритмом, то риск возникновения диабета существенно возрастает.
Так как же распределить углеводы в течение дня, чтобы сахар в крови резко не повышался? Нужно придерживаться всего нескольких простых правил:
- За завтраком можно позволить себе многое – каши, овощи и даже сладости. Дело в том, что в утренние часы клетки меньше всего усваивают глюкозу из-за низкой чувствительности к инсулину. И виновником этого является гормон стресса – кортизол, который вырабатывается в ранние утренние часы, помогая организму адаптироваться после сна. Зато в дальнейшем весь неусвоенный клетками сахар преобразуется в полезный запас энергии – гликоген. Но! После употребления «средних» и «быстрых» углеводов очень быстро наступает чувство голода. Поэтому, если вы добавите к своему рациону белковых продуктов с достаточным количеством жиров – вам будет обеспечена длительная сытость, а предстоящий день позволит израсходовать все «съеденные» калории. Однако, у кого запланирован второй завтрак (перекус), конечно же, первый прием пищи лучше не перегружать калориями.
- В обед все еще продолжает вырабатываться кортизол, но уже в меньшем количестве, поэтому можно съесть «средние» углеводы в виде гарниров (тушеных овощей, картофеля, каш, макаронных изделий). А вот сладости уже лучше не употреблять. Еще в дневные часы обязательно должны присутствовать «длинные» углеводы (салаты) и белковые продукты (мясо, рыба, птица).
- В вечернее время на смену кортизола приходит инсулин. И все съеденные «быстрые» и «средние» углеводы начинают мгновенно усваиваться, предрасполагая к увеличению массы тела. Соответственно возрастает и нагрузка на организм. Поэтому за ужином предпочтение лучше отдавать «длинным» углеводам (свежим овощам) и белковой пище (творогу, кефиру, птице, рыбе), но с невысоким содержанием жиров.
- Старайтесь чтобы основной прием пищи (по калориям) приходился либо на завтрак, либо на обед. Употребление калорийной пищи в вечернее время увеличивает риск развития сахарного диабета даже у людей с идеальной массой тела. Но … очень ранний завтрак в 4-5 утра, также, как и поздний ужин, способен провоцировать развитие диабета. Ранним утром все еще продолжает вырабатываться гормон сна – мелатонин, который подавляет выработку инсулина, тем самым увеличивается риск развития диабета. Поэтому, если вам все же приходится так рано завтракать, предпочтение лучше отдавать блюдам с высоким содержанием белков и жиров (омлету, яйцам в отварном виде, творогу, сырам, авокадо).
- И еще немного о сладком: как уже упоминалось ранее, «быстрые» углеводы предпочтительнее есть в утренние часы и в небольшом количестве, и, лучше всего, после приема продуктов, которые содержат большое количество растительной клетчатки. Благодаря «длинным» углеводам сладости будут усваиваться более равномерно и без резкого повышения сахара в крови.
- И, последнее, ваш суточный рацион должен содержать такое количество калорий, чтобы масса тела оставалась в норме, так как с каждым лишним килограммом увеличивается риск развития диабета. Если у вас все же имеется избыточная масса тела или ожирение, нужно приложить все усилия, чтобы похудеть.
Правильное питание значительно снижает риск развития диабета, но не нужно забывать про физические нагрузки и отказ от курения!
Физические нагрузки и отказ от курения
Согласно Российским и зарубежным диабетическим ассоциациям, для профилактики развития диабета нужно совсем немного — всего лишь 150 минут активных физических нагрузок в неделю. О спокойной ходьбе, конечно же, речь не идет, но вид активности значения не имеет. Главное, чтобы занятия доставляли вам удовольствие (это позволит не забросить его в ближайшее время) и были регулярными.
А, если вы курите, то отказ от курения позволит еще в большей степени снизить риск развития диабета. Пока мнения ученых по поводу того, почему же курение провоцирует диабет, достаточно противоречивы, но сам факт влияния курения на развитие диабета не вызывает никаких сомнений, даже несмотря на то, что курильщики в среднем имеют меньшую массу тела.
Надеюсь, что информация из этой статьи поможет вам избежать развития сахарного диабета 2 типа. Но для того, чтобы не пропустить начало заболевания, рекомендую проверять уровень глюкозы (сахара) в крови не менее 1 раза в год. А тем, кто имеет факторы риска диабета, помимо глюкозы, желательно, проверять уровень инсулина в крови с расчетом индекса HOMA-IR*, так как данный показатель является наиболее чувствительным и часто повышается задолго до развития заболевания.
*Индекс HOMA-IR – показатель, который используется для оценки чувствительности клеток организма к инсулину и отражает риск развития диабета 2 типа.
Узнать свой риск развития диабета и получить подробную консультацию эндокринолога длительностью 1 час вы можете в медицинском центре Эксперт. Также в нашем центре дейстует программа «Check-up Диагностика диабета», в которую включены все необходимые исследования и консультация эндокринолога .
Лечение сахарного диабета
- Уменьшение уровня гликированного гемоглобина на 1% снижает вероятность развития осложнений в целом на 21%, инфаркта миокарда на 16%, кровоизлияния в головной мозг (инсульт) на 44%.
- Достаточно 2 раза в год проходить курс сосудистой терапии, чтобы остановить развитие осложнений сахарного диабета.
- Применение методов экстракорпоральной гемокоррекции повышает биодоступность назначаемых медикаментов, тем самым снижая их дозировку и повышая эффективность терапии.
Терапия данной патологии должна быть комплексной и преследовать достижение индивидуальных целей, устанавливаемых врачом в зависимости от стажа заболевания, возраста, уже имеющихся осложнений или сопутствующих заболеваний, особенно сердечно-сосудистых:
- Регулярный самоконтроль показателей глюкозы, которые должны соответствовать поставленным целям
- Предупреждение и регресс поражений кровеносных сосудов.
- Восстановление полноценного кровоснабжения органов и тканей организма.
- Предупреждение развития осложнений.
В Клиническом госпитале на Яузе лечение сахарного диабета и его осложнений проводится с применением тщательно подобранной медикаментозной терапии (назначение инсулина или препаратов, улучшающих усвоение глюкозы клетками, симптоматическое лечение, зависящее от клинической картины) и регуляции питания пациента. А также с помощью инновационных методов экстракорпоральной гемокоррекции (ЭГ), позволяющих предупредить, остановить прогрессирование или даже снизить выраженность сосудистых осложнений диабета — главной причины остальных его последствий (патологии сердца, почек, глаз, стоп).
Экстракорпоральная гемокоррекция в лечении сахарного диабета
ЭГ позволяет:
- очистить плазму от веществ, поражающих при диабете сосудистую стенку и нервные волокна, а также уменьшить концентрацию этих веществ в тканях,
- уменьшить вязкость крови и склонность ее к тромбообразованию,
- восстановить мембраны эритроцитов и их свойства по доставке кислорода к тканям,
- активизировать микроциркуляцию крови в тканях и внутренних органах, восстанавливая их нормальное функционирование,
- улучшить нарушенную восприимчивость тканей организма к инсулину.
Используется два метода:
- Криоаферез: на плазму крови воздействуют низкими температурами в присутствии определенного вещества (гепарин), вызывая появление криопреципитата, который включает в себя целый спектр вредных веществ; далее он удаляется, а очищенная плазма возвращается пациенту.
- Каскадная фильтрация плазмы: плазма проходит через фильтр, который имеет мембрану с определенной величиной пор. Этот фильтр удаляет из плазмы вредные вещества, а очищенная плазма возвращается в организм пациента.
Уже после первого сеанса выбранной процедуры специалисты констатируют улучшение самочувствия у большинства пациентов, а курс лечения обеспечивает следующие эффекты:
- Тормозится прогрессирование диабетических изменений сетчатки глаз, клубочков почек, сосудов сердца, мозга, нижних конечностей, периферических нервов.
- Болевой синдром, связанный с ишемией и нейропатией, теряет свою интенсивность или вовсе исчезает.
- Трофические язвы заживают или уменьшаются в размерах.
- В крови снижается уровень глюкозы.
- Признаки диабетической нефропатии становятся менее выраженными, почки работают лучше.
- Улучшается зрение.
- Может восстановиться трудоспособность.
Экстракорпоральная гемокоррекция — это не панацея, однако данная методика снижает риск развития таких осложнений, как диабетическая стопа, ретино- и нефропатии, нарушение работы нервной системы, инвалидизацию пациента. А комплексное лечение сахарного диабета возвращает пациенту возможность заниматься любимым делом и вести активный образ жизни.