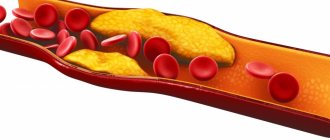
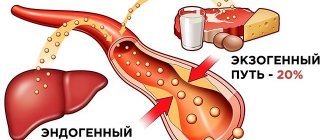
Это органическое жироподобное вещество выполняет множество важных функций. Без него невозможен синтез гормонов, усвоение большинства витаминов, образование желчных кислот, кроветворение. Большая часть холестерина вырабатывается внутри организма, около 20% поступает извне, с пищей. Повышение уровня этого соединения чревато развитием атеросклероза и других болезней. Излишки холестерина заполняют просвет сосудов, оседают в желчном пузыре в виде камней.
Что такое хороший и плохой холестерин
В тканях и крови холестерин образует особые комплексы с группами белков-липопротеидов. Они обеспечивают его стабильно взвешенное состояние. Одни из них имеют высокую плотность, другие — низкую. Эти свойства липопротеидов определяют типы холестерина:
- «хороший»: ЛПВС, защищает клетки от повреждений, обеспечивает нормальную текучесть крови, эластичность сосудов;
- «плохой»: ЛПНП, склонен к выпадению в осадок, формирует атеросклеротические бляшки.
Именно низкоплотный холестерин имеют в виду, когда говорят о его вреде для здоровья. Это справедливо, так как его излишек прямо связан с сердечно-сосудистыми заболеваниями, сахарным диабетом, нарушением кровообращения и риском инсультов. ЛПНП способствует накоплению триглицеридов — простых жирных кислот, перегружает печень, способствует развитию желчекаменной болезни. Холестерин высокой плотности тормозит эти патологические процессы, частично нейтрализует действие «плохого».
Роль холестерина в организме
Холестерин – это жир, который обеспечивает нормальное функционирование пищеварительной, других систем организма. Это вещество проникает в него двумя путями: вырабатывается печенью, попадает вместе с пищей. Холестерин считается жизненно важным элементом, однако, при увеличении его количества, он становится опасным, может спровоцировать развитие серьезных патологий.
Правильное название холестерина, если учитывать химическую номенклатуру – «холестерол». В медицинском обиходе используют оба эти названия.
Основными функциями холестерола в человеческом организме являются:
- участие в формировании оболочек клеток, защита их от внешних раздражителей;
- ответственность за проницаемость клеточных мембран;
- выработка половых гормонов (у мужчин – тестостерона, у женщин – эстрогена, кортизола);
- продукция желчи;
- преобразование солнечного света в жизненно необходимый витамин D;
- обмен жирорастворимых витаминов: А, Е, К и других;
- поддержание высокого уровня иммунитета.
Некоторым кажется удивительным, как такой полезный элемент, выполняющий много функций в человеческом организме, может быть вредным. На самом деле существует два вида холестерина: липопротеины с высокой плотностью и низкой. Первые считаются «хорошим» холестерином, вторые – «плохим». Из-за низкой плотности липопротеинов, они начинают откладываться на стенках сосудов. Образованные таким способом бляшки препятствуют нормальному кровотоку в пораженных артериях и сосудах. По мере их увеличения, возникают заболевания сердечно-сосудистой системы.
Основным параметром, исследуемым в лабораториях, является общий холестерин – при его подсчете учитываются все разновидности вещества. Кроме липопротеинов высокой и низкой плотности, существуют также триглицериды. Показатели нормы холестерина в крови подразумевают соотношение всех разновидностей холестерола.
Измерение уровня холестерина: общие нормы
Для определения уровня холестерина в крови применяют специальную единицу: миллимоль (ммоль). Подсчитывают количество ммоль на 1 л биологической жидкости. Значение имеет общее содержание холестерина, а также концентрация ЛПВС и ЛПНП по отдельности. Важен также уровень триглицеридов в крови, по которому судят о риске атеросклеротических изменений в организме, нарушениях жирового обмена и работы печени.
- Нормальный показатель общего холестерина: 3–7,8 ммоль/л. В течение жизни он колеблется в зависимости от возраста и гормонального статуса. Это средняя норма в течение жизни, одинаковая для мужчин и женщин.
- Холестерин низкой плотности — «плохой» ЛПНП в идеале должен варьироваться в пределах 1,8–2,8 ммоль/л. Верхняя граница для женщин — до 4,5 ммоль/л. Для мужчин — до 4,8 ммоль/л. Предельный его уровень: 5,7 ммоль/л.
- Уровень высокоплотный «хороший» ЛПВС в норме вдвое ниже «плохого»: 0,8–2,4 ммоль/л для женщин и 0,7–1,7 ммоль/л — для мужчин.
Чем выше показатель холестерина низкой плотности, тем критичнее состояние здоровья. Особенно, если уровень хорошего высокоплотного соединения не дотягивает до нормы:
- опасно регулярное повышение содержания ЛПНП до 4 и более ммоль/л;
- постоянное снижение ЛПВС до 0,7 ммоль/л также сигнализирует о нарушениях в организме.
Триглицериды измеряются так же, как остальные показатели холестерина. Их норма в крови на протяжении жизни: до 2,2 ммоль/л. Она одинакова у мужской и женской половин человечества.
Признаки нарушений:
- повышенный уровень триглицеридов: 2,3–5,6 ммоль/л;
- опасно высокий, сигнализирующий о заболевании: 5,7 ммоль/л и больше.
Риск развития атеросклероза реален в любом возрасте, но молодые люди больше защищены от него благодаря высокой скорости метаболизма. У них холестерин быстро расходуется на гормоны и другие физиологические процессы. Женщин от отложений жировых бляшек в сосудах защищают эстрогены. Однако при малоподвижном образе жизни, любви к вредным продуктам или наличии системных заболеваний холестерин повышается и у молодежи. С годами уровень его растет ещ е быстрее.
Университет
→ Главная → Университет → Университет в СМИ → Как «похудеть» холестерину
В биохимическом анализе крови выявлен уровень холестерина 8,6. Как снизить показатель? В чем причина повышения? Наталья СЕЙКО, вопрос задан по эл. почте.
Содержание холестерина в плазме крови здоровых людей колеблется в широких пределах и зависит, прежде всего, от возраста (чем старше, тем уровень выше) и пола (у мужчин больше). Усредненная условная верхняя граница — 5,17 ммоль/л (200 мг/дл). Увеличенным его содержание в крови считается при показателе свыше 6,2 ммоль/л (240 мг/дл).
При отягощенной наследственности, артериальной гипертензии, сахарном диабете, ожирении, курении и т. д. существенно усиливается атерогенное действие холестерина. Следует иметь в виду, что сочетание погранично высокого уровня последнего (5,2–6,2 ммоль/л) и триглицеридов (1,7–2,3 ммоль/л), иногда и в более низких концентрациях, с другими факторами риска может влиять на формирование и прогрессирование атеросклероза.
Важнейший принцип лечения и профилактики — устранение или ослабление действия основных факторов риска для уменьшения дестабилизации атеросклеротической бляшки. Выраженный положительный эффект можно ожидать при одновременном использовании антиагрегантной терапии, ферментов антиоксидантной защиты, цитопротекторов, а также корректируя активность нейрогуморальных систем регуляции.
Немедикаментозное лечение.
- Основа — рациональное диетическое питание, направленное на улучшение липидного обмена и снижение избыточной массы тела;
- физическая активность;
- устранение отрицательных психоэмоциональных воздействий.
Диетическое питание.
Индивидуально подобранное лечащим врачом, оно уменьшает содержание животных жиров до 25–30% от общей энергетической ценности пищи. Низкожировые диеты снижают уровень общего холестерина и избыточную массу тела даже в случае, когда общее потребление энергии не ограничивается.
Резкое уменьшение насыщенных (до 7–10% от общей энергетической ценности пищи), увеличение мононенасыщенных (до 10–15% от общей калорийности пищи) и полиненасыщенных (до 10% от общей суточной калорийности питания) жирных кислот снижает пул свободного холестерина и повышает активность рецепторов липопротеинов низкой плотности.
Мононенасыщенные кислоты содержатся
- в арахисовом, оливковом, подсолнечном и кукурузном маслах,
Полиненасыщенные содержатся
- в подсолнечном и кукурузном масле
- в морских продуктах,
- рыбе,
- птице,
- мягких сортах маргарина.
Превышать потребление полиненасыщенных кислот не следует, т. к. увеличивается общая калорийность.
Важно изменить соотношение простых и сложных углеводов в рационе. В низкожировых диетах на их долю приходится 55–60% от общей калорийности пищи. При этом резко ограничиваются или полностью исключаются легкоусвояемые (сахар, варенье, конфеты, мед и т. д.). Углеводы должны поступать в виде овощей, зелени, несладких фруктов и ягод. Особое значение имеет клетчатка в сырых фруктах и овощах (морковь, свекла, капуста), бобовых (горох, фасоль), отрубях и т. д. Их ежедневное употребление обеспечивает ощущение сытости и нормализует работу кишечника.
Лучше избегать продуктов, богатых холестерином. Его общее количество с поступающей пищей должно быть меньше 300 мг в сутки.
Насыщены холестерином:
- почки (в 100 г — 1126 мг),
- консервированная печень трески (746 мг),
- говяжья печень (438 мг),
- красная и черная икра (до 300 мг),
- яичный желток (200 мг),
- сливочное масло (190 мг),
- креветки (150 мг),
- сырокопченая колбаса (105 мг),
- говяжий, бараний, свиной жир (около 100 мг),
- крабы и кальмары (по 95 мг),
- жирные сорта мяса, птицы и т. д.
Важный фактор эффективности такой коррекции питания — это длительное (часто в течение всей жизни) соблюдение подобных диет.
Физическая активность.
Правильная и ежедневная. Рациональные нагрузки улучшают состояние людей с повышенным уровнем холестерина. В среднем дневная активность должна составлять около 8 часов и предусматривать ходьбу, плавание или динамичную подвижность, преодоление за неделю расстояния до 10 км; на дневной сон следует отвести 1–1,5 часа, на ночной — до 8.
Медикаментозное лечение.
Назначается при отсутствии желательного эффекта от гиполипидемических диет. Если при повышенном уровне холестерина у больного установлен атеросклероз (любой локализации) или/и сахарный диабет, то целью терапии является:
- снижение уровня холестерина липопротеинов низкой плотности ниже 2,6 ммоль/л (100 мг/дл), не дожидаясь результатов 6–12-недельной пробной диетотерапии, как это рекомендуется Программой борьбы с холестерином (США, 1993);
- обязательная медикаментозная коррекция гиперлипопротеинов, которую обеспечивает строгое соблюдение описанных выше диетических рекомендаций;
- дополнительное поддержание уровня триглицеридов в плазме крови ниже 1,7 ммоль/л (150 мг/дл) и холестерина липопротеинов высокой плотности больше 1,15 ммоль/л (40 мг/дл).
В поликлинической практике используют несколько классов гиполипидемических препаратов: ингибиторы 3-гидрокси-3-метилглютарил-КоА-редуктазы, или статины, секвестранты желчных кислот, фибраты, никотиновую кислоту и ее производные.
Раиса НОВИКОВА, доцент 1-й кафедры внутренних болезней БГМУ, кандидат мед. наук Медицинский вестник, 18 июня 2009
Поделитесь
Изменение норм холестерина по возрасту у женщин
Различия в обмене веществ и функционировании систем организма на каждом этапе жизни влияют и на уровень холестерина. С годами из-за замедления метаболизма он неизбежно повышается. Меняющиеся средние показатели общего холестерина для женщин:
- до 5 лет: от 2,90 до 5,18 ммоль/л;
- 5-10 лет: от 2,26 до 5,30 ммоль/л;
- 10-15 лет: от 3,21 до 5,20 ммоль/л;
- 15-25 лет: от 3,10-5,5 ммоль/л;
- 25-35 лет: от 3,37 до 5,96 ммоль/л;
- 35-40 лет: от 3,63 до 6,27 ммоль/л;
- 40-50 лет: от 3,81 до 6,53 ммоль/л;
- 50-60 лет: от 4,45 до 7,77 ммоль/л;
- 60-70 лет: от 4,45 до 7,69 ммоль/л;
- 70 и более лет: от 4,48 от 7,25 ммоль/л.
Значительное повышение верхней границы показателей у женщин старше 60 лет объясняется угасанием работы яичников. В этот период возрастает риск ожирения, развития диабета второго типа, сердечно-сосудистых заболеваний, остеопороза.
Пищеварительная система
Пищеварительная система развивается вместе с организмом. С одной стороны, она растет, созревает, учится переваривать новые виды пищи. С другой стороны, она должна не только расти, но и своей работой обеспечивать питание клеток и тканей строительными веществами и энергией, а также выводить отработанные продукты. Есть еще множество функций, на которые пищеварительная система влияет опосредованно.
Причин для «несварения желудка» у ребёнка может быть множество. Но важно помнить, что основные процессы переваривания пищи происходят в тонком кишечнике при участии поджелудочной железы. Именно она выделяет необходимые ферменты, которые расщепляют пищу на составные части2. Когда по разным причинам пищеварительных ферментов недостаточно, пища может перевариваться не полностью, что часто приводит к появлению симптомов «несварения».
Что может приводить к «несварению желудка» у ребёнка?2
- переедание, резкое увеличение нагрузки на фоне благоприятного общего состояния;
- нарушение диеты при явных ограничениях на какие-либо продукты;
- новые продукты, которые ребёнок попробовал в первый раз;
- кишечные инфекции, отравления, их последствия;
- применение антибиотиков, других препаратов;
- врожденные особенности, аллергии, непереносимость определенных продуктов;
- стрессы и эмоциональные перегрузки.
Сколько причин, столь же много существует и проявлений нарушения пищеварения.
Основные симптомы «несварения желудка» у ребёнка:2
- тяжесть в животе;
- дискомфорт после еды;
- вздутие;
- метеоризм.
Если процессы пищеварения нарушены длительно, это может проявляться еще и диареей и даже потерей веса из-за нехватки питательных веществ.
Изменение уровня холестерина по годам у мужчин
Мужчины от природы защищены от атеросклероза меньше женщин. У них нет высокого уровня эстрогенов в организме, зато выше тяга к вредным привычкам, увеличивающим риск опасных заболеваний.
Нормы общего холестерина у мужчин:
- до 5 лет: от 2,95-5,25 ммоль/л;
- 5-10 лет: от 3,13 до 5,25 ммоль/л;
- 10-15 лет: от 3,08 до 5,23 ммоль/л;
- 15-25 лет: от 2,93 до 5,59 ммоль/л;
- 25-35 лет: от 3,44-6,58 ммоль/л;
- 35-40 лет: от 3,78-6,99 ммоль/л;
- 40-50 лет: от 3,91 до 7,15 ммоль/л;
- 50-60 лет: от 4,09 до 7,17 ммоль/л;
- 60-70 лет: от 4,12 до 7,15 ммоль/л
- 70 лет и более: от 3,73 до 7,86 ммоль/л.
Чем ближе уровень холестерина к нижней границе нормы, тем безопаснее он для сосудов и сердца. Регулярные отметки, превышающие 5–6 ммоль/л, сигнализируют о необходимости профилактики атеросклероза. Особенно важно контролировать показатели мужчинам старше 50 лет. С этого возраста их рост ускоряется.
Чем опасно превышение нормы
Основным осложнением увеличения количества холестерина в организме, считается атеросклероз. Это поражение сосудов холестериновыми бляшками, из-за которых просвет уменьшается, течение крови замедляется. Обычно первыми страдают сосуды и артерии таких жизненно важных органов, как сердце, головной мозг, легкие. Если кровь не может нормально циркулировать, то и эти органы страдают, теряется их функциональность.
Атеросклероз приводит к развитию хронических патологий сердца. Однако это заболевание не является единственным возможным осложнением. Из-за превышения нормы холестерина могут также развиваться:
- коронарная болезнь сердца – повреждение артерий, по которым проходит кислород;
- инфаркт миокарда;
- стенокардия;
- инсульт;
- другие заболевания сердечно-сосудистой системы.
В особо запущенных случаях атеросклероз и другие осложнения могут привести к гибели клеток головного мозга, сердца, стать причиной смерти человека.
Способы поддержания нормального уровня холестерина
Высокие показатели фиксируются в биохимическом анализе крови. Если цифры регулярно превышают норму, важно пройти медицинское обследование щитовидной, поджелудочной железы, печени, сдать тест на гормональный профиль. Для нормализации жирового обмена назначают курсы противолипидных препаратов.
Лечебная диета с низким содержанием мясных и молочных продуктов также способствует снижению общего холестерина. В пищу полезно включать морскую рыбу, содержащую комплекс Омега-3, оливковое, льняное, подсолнечное масла, свежие овощи, зелень.
Причины повышения холестерина
Причин, по которым холестерина в крови становится больше, чем нужно, много. Их можно объединить в такие основные группы:
- Ожирение. Набор лишних килограмм сопровождается увеличением жира в организме, в том числе «плохого» холестерина. И также большинство людей, имеющих ожирение, намеренно едят много жирной пищи.
- Питание. Даже у худых людей, употребляющих много жирной пищи, может увеличиваться холестерин.
- Малоподвижный образ жизни. Закупоривание сосудов холестериновыми бляшками происходит интенсивнее, если человек ведет сидячий образ жизни, физические нагрузки отсутствуют.
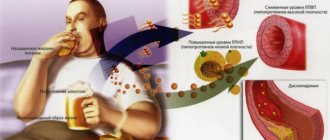
- Алкоголь. Злоупотребление алкоголем оказывает серьезное давление на печень – орган, производящий ферменты липопротеинов. В результате нагрузки на него, блокируется выработка «хорошего» холестерина, усиливается накапливание «плохого».
- Другие вредные привычки. Курение, употребление наркотиков, в том числе «легких» также отрицательно сказываются на работе печени, способствуют увеличению «плохого» холестерола.
Большинство причин повышения холестерина связаны с неправильным образом жизни человека
Чем опасен высокий уровень и как он себя проявляет
Высокий уровень холестерина в крови может проявить себя в случаях, когда он не снижается в течение долгого времени. Скопления на стенках сосудов уменьшают просвет, и в результате в организм поступает слишком мало кислорода и питательных веществ.
Из-за этого у пожилых людей есть риск развития неблагоприятной стенокардии, а также инфарктов и даже остановки сердца.
Перепады настроения, сильная сонливость и беспричинная апатия могут указывать на то, что в организме что-то не так. Боли за грудиной, тяжесть и скованность ног, а также варикоз и отёки могут быть одними из видов проявления высокого уровня холестерина.
При плохом самочувствии людям в возрасте рекомендуется обратиться к врачу и сдать анализ крови. Анализы следует сдавать регулярно, чтобы вовремя выявить проблему с содержанием холестерина.
Отклонения в содержании холестерина в одну из сторон могут повлечь за собой патологии сердца, сосудов и даже более серьёзные последствия, поэтому мужчинам и женщинам в возрасте от 50 лет следует внимательно следить за состоянием своего здоровья. Важно помнить, что заниматься самостоятельным лечением не стоит. Это должен контролировать специалист.
Использованная литература
- Астер, Д., Фаусто, Н., Винай, К. и др. Основы патологии заболеваний по Роббинсу и Котрану. — М.: Логосфера, 2014. — 624 с.
- Северин, Е.С., Алейникова, Т.Л., Осипов,Е.В.и др. Биологическая химия. — М.: ООО «Медицинское информационное агентство», 2008. — 364 с.
- Guyton, C., Hall, E. Textbook of Medical Physiology. 13th Edition, 2015. — P. 1075-1093
- Mach, F., Baigent, C., Catapano, A. et al. Рекомендации ESC/EAS по лечению дислипидемий: модификация липидов для снижения сердечно-сосудистого риска. Российский кардиологический журнал, 2020. —Vol. 25(5). — P. 3826.
Группы риска
Существуют также предрасполагающие факторы, которые способствуют усиленной выработке «плохого» холестерола. К ним относятся:
- наследственность;
- нарушения в работе эндокринной системы;
- хронические заболевания печени, почек;
- бесконтрольный прием некоторых препаратов, особенно гормональных;
- ранняя менопауза у женщин.
При наличии хотя бы одного из этих факторов, необходимо особенно тщательно соблюдать меры профилактики, чтобы показатели крови были в норме. Сами по себе они являются причинами повышенного холестерина, но в совокупности друг с другом или неправильным образом жизни, могут послужить толчком к развитию проблем.