О холестерине и его участии в развитии атеросклероза пишут везде, разве что не пишут только в детской литературе. Даже производители растительного масла (в рекламных целях), на своих упаковочных материалах о. Хотя априори холестерин не содержится в жирах растительного происхождения. Не претендуя на глубокую научную статью с опубликованием химических формул и пр., я хочу упорядочить различные данные и сделать их понятными всем людям, а не только врачам или патофизиологам.
Что такое холестерин?
Холестерин (ХС) — это вещество относящиеся к липидам (lipos – жир), а по химической структуре холестерин относится к стероидам. В группу липидов относят: нейтральные жиры (глицериды), жирные кислоты, фосфолипиды. Вместе с фосфолипидами, холестерин входит в состав клеточных мембран и является строительным материалом, особенно нервной системы. Холестерин – это вещество необходимое для нормальной работы организма. Ещё раз хочу подчеркнуть – для нормальной работы организма! Без холестерина наш организм не может правильно функционировать. Холестерин является источником образования желчных кислот, стероидных и половых гормонов. Большинство тканей человека обладает способностью синтезировать ХС, но большая его часть синтезируется в печени. Между печенью, плазмой крови и тканями происходит постоянный обмен ХС.
Поскольку холестерины и триглицериды не растворимы в воде (как известно жир не растворяется в воде), и соответственно в плазме крови, то они вступают в комплекс с белками и между собой, образуя транспортные формы липопротеидов, предназначенные для переноса к местам утилизации. По размеру молекул выделяют 4 основных класса липопротеидов: хиломикроны, липопротеиды очень низкой плотности (ЛПОНП), липопротеиды низкой плотности (ЛПНП), липопротеиды высокой плотности (ЛПВП). Каждый из этих липопротеидов содержит разное количество холестерина, белков, триглицеридов и фосфолипидов.
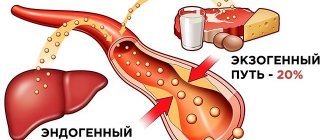
Человек не только синтезирует холестерин сам, но и получает его с пищей не растительного происхождения. Я говорю о пище именно не растительного происхождения. Дело в том, что холестерин содержится не только в продуктах животного происхождения, а и в морепродуктах!
3.Какие факторы влияют на уровень холестерина и норма холестерина
На уровень холестерина в организме могут повлиять самые разные факторы, в том числе:
- Диета
. Насыщенная жирами и холестеринами пища, которую Вы едите, повышает и уровень холестерина в организме. Поэтому не рекомендуется употреблять много продуктов, содержащих холестерин. - Вес
. Избыточный вес – фактор риска не только заболеваний сердца, но и высокого уровн холестерина. - Физические нагрузки
. Регулярные физические упражнения помогают снизить уровень плохого холестерина и увеличить содержание хорошего холестерина в крови. - Пол и возраст
. Чем старше человек, тем выше у него уровень холестерина. Женщины перед менопаузой имеют, как правило, более низкий уровень холестерина, чем мужчины того же возраста. Но после менопаузы плохой холестерин у женщин имеет тенденцию к росту. - Диабет
. Если не контролировать диабет, увеличивается и уровень холестерина в организме. - Наследственность
. Гены частично определяют, сколько холестерина производит Ваш организм. Тенденция к повышенному холестерину часто передается по наследству. - Другие причины
. Некоторые лекарства и медицинские манипуляции могут вызвать повышение уровня холестерина в крови.
Норма холестерина в организме
Всем людям старше 20 лет рекомендуется проверять уровень холестерина, по крайней мере, раз в пять лет.
Во время тестирования может проверяться только уровень хорошего холестерина в организме, или же полный липопротеиновый анализ
, когда измеряется и хороший, и плохой холестерин, и общее содержание холестерина и триглицеридов в организме.
Вообще оптимальным считается показатель общего холестерина ниже 200. Диапазон 200-239 – это верхняя допустимая граница нормы. А холестерин на уровне 240 и выше – это уже повышенный холестерин
.
О нашей клинике м. Чистые пруды Страница Мединтерком!
В каких продуктах содержится холестерин?
Терапевты, кардиологи, неврологи – это те врачи, которые наиболее часто встречаются с проблемами повышенного содержания холестерина (гиперхолистеринемиия) и нарушениями липидного состава крови (дислепидемия), а соответственно и атеросклероза. Эти специалисты в один голос говорят, что нельзя употреблять в пищу свинину, свиное сало, сливочное масло и др. продукты с содержанием жира, а так же яйца.
Давайте разберемся, только ли жирная пища и яйца являются основным поставщиком холестерина. Для этого обратимся к таблице.
Рекомендуемая норма потребления холестерина в сутки – 300 мг, однако во многих продуктах он находится в таком количестве, что соблюсти ее, не заглянув в таблицу, практически нереально. Эти данные помогут вам не страдать от лишнего веса и не иметь проблем с ишемической болезнью сердца.
По данным таблицы мы видим, что в печени, говяжьем языке, мойве, креветках, рыбьей икре, карпе содержание ХС выше, чем в свинине и свином жире! И самое большое содержание холестерина в говяжьих мозгах (помните, что ХС является строительным материалом нервной системы?). Здесь очень важно сказать, что уровень содержания ХС в крови на 65 — 75% обусловлено синтезом печени, и на 25 — 35% поступлением с пищей.
Как лечить повышенный холестерин
Чтобы снизить концентрацию ЛПНП, важно устранить причину высокого уровня холестерина и все предрасполагающие факторы. Для начала стоит сделать липидограмму. Обследование показывает насколько серьезно повышение. Лечит высокий холестерин терапевт или кардиолог. Есть также более узкопрофильный специалист – липидолог.
Чтобы снизить высокое содержание холестерина в организме, необходимо придерживаться рекомендаций:
- Соблюдать диету. А именно снизить потребление животных жиров, «быстрых» углеводов, продуктов с транс-жирами. Коррекция питания снижает уровень ЛПНП на 10-15%.
- Отказаться от вредных привычек. Причем губительно для здоровья не только активное, но и пассивное курение.
- Вести активный образ жизни. Полезно гулять на свежем воздухе, выделять время для физкультуры. Заниматься хотя-бы 30-60 мин. в день.
- Контролировать вес. Особенно опасны жировые отложения в области живота.
- Контролировать уровень сахара в крови. Эта рекомендация касается пациентов с сахарным диабетом, а также людей, которые имеют предрасположенность к этой болезни.
- Вылечить эндокринные болезни, привести в норму гормональный фон.
Порой для лечения высокого уровня холестерина требуются статины. Они производят моментальный эффект, однако ученые все чаще говорят об их недостатках. Препараты этой группы не обладают избирательным действием, снижают все подряд – и «плохой», и «хороший» холестерин, а еще негативно влияют на функционировании печени. Однако их вред меньший, нежели осложнения критически высокого уровня ЛПНП.
Формирование холестерином атеросклероза
Атеросклероз – полифакториальное заболевание сердечно-сосудистой системы с преимущественным поражением артерий среднего и крупного калибра.
Холестерин выделяется из печени с желчью в составе желчных кислот, которые на 70 – 90% всасываются в тонком кишечнике, и поступают в печень, где из них вновь синтезируется холестерин. Таким образом, обмен Холестерин представляет собой тонко регулируемую систему. Избыток поступления ХС с пищей компенсируется уменьшением всасывания в кишечнике, а также снижением синтеза в печени. В случае уменьшения количества ХС в пище, происходит обратный процесс – увеличивается его синтез в печени и увеличивается всасывание в тонком кишечнике. Поэтому уровень холестерина в крови является стабильным показателем, до той поры пока не происходит сбой – нарушение этих процесс
Липопротеиды высокой плотности (ЛПВП) препятствуют отложению ХС в сосудах, и даже удаляют уже отложенный холестерин из стенки сосудов, отправляя его для дальнейшей утилизации в печень. Эти липопротеиды препятствуют образованию атеросклероза. Липопротеиды низкой плотности (ЛПНП) и липопротеиды очень низкой плотности (ЛПОНП) способствуют образованию атеросклероза.
Таким образом, чем выше содержание ЛПНП и ЛПОНП, тем выше риск развития атеросклероза. Чем выше уровень ЛПВП, тем лучше.
Индекс атерогенности (риска развития атеросклероза) можно рассчитать по формуле: К = ХСобщий – ЛПВП / ЛПВП, где ХСобщий – общее содержание холестерина в плазме крови. ЛПВП – содержание липопротеидов высокой плотности в плазме крови. В норме: К = 3-3,5.
Чем ниже этот коэффициент, тем лучше. Нормативные показатели липопротеидов в плазме крови представлены в таблице. По европейским данным, ЛПНП должны быть, менее 3,0 ммоль/л (Wood D. Et al. Eur.Heart J., 1998).
Так почему происходит сбой, почему происходит нарушение в обмене холестерина? Эти механизмы очень сложные и до конца не изучены. Известно, что у ряда народностей Крайнего Севера, где основными продуктами питания являются оленина и рыба, атеросклероз встречается редко. И в то же время у вегетарианцев может быть высокий уровень содержания холестерина и ЛПНП в крови! Повышенное содержание ХС может быть обусловлено наследственными факторами: гетерозиготная или гомозиготная семейная гиперхолистеринемия. Однако многие научные данные доказывают, что высокий уровень холестерина и ЛПНП, в том числе не всегда являются абсолютно надежным признаком развития атеросклероза. Интересным представляется и определённая мозаичность поражения сосудов, т.е. бляшки формируются в определённых отделах. Возникает резонный вопрос: почему здесь, а не в другом месте сосуда формируется атеросклероз?
Как уже говорилось, атеросклероз является многофакторным заболеванием. Значимое значение в формировании бляшки в определённом месте сосуда, способствует поражение стенки самого сосуда. Факторы риска развития поражения сосудов и развитие атеросклероза следующие:
- Гиперхолистеринемия и дислипидемия.
- Курение.
- Высокое артериальное давление.
- Стрессы.
- Сахарный диабет.
- Пониженная физическая активность.
- Возраст и пол.
Эти и другие факторы риска приводят к поражению целостности сосудистой стенки, где происходит отложение липопротеидов, фибрина, тромбоцитов, кальция, что и формирует атеросклеротическую бляшку.
У курящих людей, атеросклероз развивается в 2-3 раза быстрее, чем у не курящих. У курящих так же отмечается увеличение пораженных сосудов.
Повышение артериального давления увеличивает риск ишемической болезни сердца более чем в 3 раза при любом уровне ХС в плазме крови. При случайном выборе мужчин-москвичей в возрасте 40-59 лет за 6 лет процент умерших от заболеваний связанных с атеросклерозом был в 5 раз больше при комбинации дислипопротеинемии с артериальной гипертензией, чем при наличии одного из этих факторов (Оганов Р.Г., Жуковский Г.С., 1987). Более одного миллиона человек умирает в мире от сердечно-сосудистых заболеваний, из них почти полмиллиона от ишемической болезни сердца и 300 000 от церебральной сосудистой патологии — инсульты и др. (Кухарчук В.В., 2006). В основе этих заболеваний лежит атеросклеротическое поражение артерий миокарда и головного мозга. В России смертность населения от ишемической болезни сердца находится на одном из первых мест. Максимум частоты заболевания приходится на возраст 40-50 лет (Парфенов А.С., 2006). Гипертонической болезнью в России страдает 39,9 % мужчин и 41,1 % женщин (Котов С.В., 2006).
Эмоциональный стресс приводит к нейрогуморальным сдвигам, которые повышают проницаемость сосудов и облегчают их инфильтрацию липидами.
Однако нарушения мозгового кровообращения наблюдаются и у детей. В структуре детской неврологической патологии, они составляют от 3-5% до 8 – 10% (Бадалян Л.О., 1984; Трошин В.М., 1996; Banker Q., 1992). И у детей то же бывают инсульты. Да, да, именно инсульты! В 83% случаев ишемические инсульты у детей обусловлены врожденными аномалиями сосудов.
Заболеваемость инсультом у детей: Канады, Великобритании, Франции и США, составляет от 2 до 13 на 100 000 детского населения в год (DeVeber G., 2005; Giroud M. et al., 1995; Kirham F., Hogan A., 2004; Lanthier S. et al., 2000, Lynch J., 2004). Проводимые исследования в Южном Административном Округе Москвы в период с 1997 по 2004 годы выявило распространённость мозгового инсульта у детей – 6,94 случая на 100 000 детского населения в год (Зыков В.П., Черкасов В.Г. и др., 2005).
Интересным представляется фактор риска по полу и возрасту. Дело в том, что атеросклеротические изменения сосудистой системы начинаются уже в детском возрасте! Так по данным А.М.Вихерта с соавт. (1981) фиброзные бляшки в левой нисходящей сердечной артерии наблюдаются в возрасте 10-19 лет в 17,8% случаев, 20-29 лет – 45,7%, 30-39 лет – 78, 6%, 40-49 лет – 93% случаев! Ишемическая болезнь сердца (ИБС) до 50 лет у женщин отмечается в 3-4 раза реже, чем у мужчин, однако, после менопаузы это соотношение постепенно выравнивается. И после 60 лет соотношение случаев инфарктов сердца и инсультов у мужчин и женщин становится равным.
Однако самым главным фактором в развитии атеросклероза является гиперхолистеринемия, что подтверждается выявлением атеросклероза у детей с наследственной гиперхолинестеремией! Ведь у детей нет других фактор риска. Они не курят, подвижны, нет повышенного артериального давления, избыточной массы тела и сахарного диабета, кроме повышения концентрации холестерина. Да, да уважаемые читатели. У детей встречается атеросклероз. И атеросклероз неукоснительно молодеет. Интересно, что кроме семейной гиперхолистеринемии, обнаружение повышения холестерина у детей, наблюдается при ряде других наследственных заболеваниях. Например, при синдроме Вильямса. При этом синдроме у ребенка с рождения отмечается повышенное содержание в крови холестерина, которое самостоятельно проходит к 2 годам жизни.
Нормальные показатели холестерина
В среднем у здорового человека содержится около 2 г холестерина на 1 кг массы тела. Если говорить о лабораторных нормах, то это 3,6-7,8 ммоль/л. Однако при расшифровке результатов важно понимать, о каком холестерине идет речь. Существуют следующие его разновидности:
- ЛПВП – липопротеины высокой плотности, «хороший» холестерин, который утилизирует излишки «плохого»;
- ЛПНП – липопротеины низкой плотности, основные переносчики холестерина в крови, имеют второе название – «плохой» холестерин;
- ЛПОНП – липопротеины очень низкой плотности, транспортируют эндогенные липиды.
Высокий уровень последних двух видов – предрасполагающий фактор развитию атеросклероза.
Какой холестерин считается высоким? Любой (общий, «хороший» или «плохой»), если его концентрация выше 5 ммоль/л. Если ранее для ЛПВП не было границ, то сейчас ученые пришли к выводу, что оптимальный его уровень для мужчин – 1,9 ммоль/л, для женщин – 2,4 ммоль/л. Важно, чтобы его концентрация не опускалась ниже 1,5 ммоль/л, поскольку это вызовет повышение ЛПНП.
Если уровень «плохого» холестерина в пределах 5-6 ммоль/л, то он является умеренно повышенным. Если достигает 7 ммоль/л и более, то опасным для жизни.
Исследования подтвердили, что чрезвычайно высокий холестерин у мужчин повышает риск преждевременной смерти на 106%. Для женщин этот показатель составит 68%. Но не лучше ситуация и в случае экстремально низкого уровня ЛПВП. Чрезмерное снижение «хорошего» холестерина также неблагоприятно влияет на состояние здоровья, повышает вероятность ранней смертности.
Диета
Диета должна заключать в себя два компонента:
- Максимальное снижение приема в пище продуктов с высоким содержанием холестерина (см. табл.№1). Прием в пищу диетического мяса – кролик, индейка; обезжиренных молочных продуктов. Хорошо заменить молочные продукты (творог, сыр) на соевые. Снижение общей калорийности пищи, особенно если есть избыточная масса тела. Принимать с пищей не более 300 мг холестерина в сутки см таблицу
- Прием в пищу продуктов с природными липотропными свойствами, т.е. благодаря содержанию в этих продуктах полиненасыщенных жирных кислот, происходит снижение ХС. К ним относятся растительные масла: льняное, кукурузное, тыквенное, оливковое, грецкого ореха. Другие растительные масла не имеет такого липотропного эффекта. Постепенно заменяйте сливочное масло этими растительными маслами и полностью перейдите на прием и использование в приготовлении пищи только этих масел. Рекомендую употреблять в пищу жирную рыбу сортов: скумбрия, сельдь, сардины, тунец, палтус.
Многие морепродукты содержат холестерин, но из-за содержания в жирных сортах рыбы полиненасыщенных жирных кислот омега-3, это способствует разрушению и выведению холестерина. В таких морепродуктах, как креветки, кальмары, осьминоги, где нет жира и соответственно омега-3, много холестерина, который попадает в кровь при употреблении этих продуктов в пищу. Прием рыбьего жира снижает уровень ХС и триглицеридов. Так по данным В.Е.Рhillipson et al. (1985), уровень общего ХС и триглицеридов снизился соответственно на 27% и 64%, при применении рыбьего жира.
Помню, как в детском саду меня насильно заставляли пить рыбий жир. Конечно, не для профилактики атеросклероза, по всей видимости, для профилактики рахита. Его отвратительный запах и вкус, чувствую и сейчас при одном упоминании: «рыбий жир». Хорошо, что сейчас рыбий жир выпускают в капсулах. Благоприятное действие на липидный обмен обусловлено входящими в состав рыбьего жира полиненасыщенными жирными кислотами класса омега-3. Кроме рыбьего жира, выпускают и препараты содержащие омега-3.
К разговору об употреблении алкогольных напитков, как средства снижающего холестерин. Несомненно, прием алкоголя не даёт снижение холестерина. И более того алкоголь раздражает печень, приводит к жировому гепатозу и развитию цирроза. Прием красного натурального сухого вина, способствует улучшению липидного профиля из-за содержащихся в кожуре и косточках винограда особых веществ. Однако надо помнить, что прием красного сухого вина должен быть не более 150 мл в сутки! Часто под предлогом оздоровления люди пьют алкогольные напитки, не соблюдая предложенной дозировки.
Помните, что даже самой жесточайшей диетой можно снизить содержание общего холестерина на 15 – 20%. Напомню, что основное количество холестерина синтезируется печенью.
По данным Британской Диетической Ассоциации по витаминам и пищевым добавкам – нет данных, что прием витаминов, антиоксидантов и других пищевых добавок способствует профилактике и лечению атеросклероза. Однако по данным канадских ученых низко-жировая диета, богатая растительными стиролами и пищевыми волокнами, может снижать уровень липопротеидов низкой плотности (Journal of the American Medical Association, 2005). Поэтому я приведу ряд растительных препаратов для комплексного лечения гиперхолистеринемии и атеросклероза.
Сбор: плоды боярышника кроваво-красного – 15 гр., плоды аронии черноплодной – 15 гр., плоды земляники лесной – 15 гр. Две столовые ложки сбора залить 500 мл воды, нагреть на кипящей водяной бане 30 минут, охладить 10 минут, процедить и довести водой количество отвара до первоначального объема. Принимать по 100 мл 3 – 4 раза в день.
Теперь немного поговорим о чесноке, и мифе о том, что он влияет на снижение холестерина. В 1972 году экспедиция «Юнеско» нашла в Тибетском монастыре глиняные таблички с таинственными рецептами народной медицины. Их удалось расшифровать. Там было написано следующее: «очищает организм от жирных и известковых отложений, резко улучшает общий обмен веществ в организме, в результате чего все сосуды становятся эластичными. Благодаря этому предупреждается стенокардия, инфаркт миокарда, склероз, образование различных опухолей, исчезают головные боли, шум в голове, восстанавливается зрение. При точном и осмысленном выполнении лечения полностью омолаживается организм человека». В конце 70-х годов ХХ века этот рецепт, чеснока настоянного на спирте, обошел все научно-популярные издания Советского Союза. Многие люди применяли его без видимой положительной динамики. В настоящее время он представляет интерес с позиций изучения истории медицины. Хотя и в настоящее время находятся последователи этого рецепта. В моей врачебной практике то же встречались пациенты, которые выполняли всё строго в соответствии с инструкцией, но без результатов.
Интересно, что и в русской народной медицине есть данные о чесноке, как об омолаживающем средстве. Чеснок является сильнейшим биостимулятором. Он помогает при дисбактериозе, астении (вялость, слабость, утомляемость), глистной инвазии. Не случайно, что кришнаиты (последователи одной из индийских религий) не употребляют чеснок наряду с алкогольными напитками и др. веществами. Так как этот стимулятор будет отвлекать от духовного осознания постулатов Кришнаизма, а значит «просветления».
Несомненным отрицательным свойством чеснока является его резкий специфический запах. Сейчас продают в аптечной сети вытяжку из чеснока в специальных капсулах. Следует помнить, что применение чеснока противопоказано лицам с заболеваниями желудочно-кишечного тракта (язвенная болезнь, панкреатит и др.). Он обладает сильным раздражающим действием.
Существуют продукты, снижающие уровень холестерина в организме и способствующие его выведению. К ним относятся: овсяные хлопья, яблоки, слива, различные ягоды, бобовые (фасоль, горох), рис (особенно бурый). Все они содержат растворимую клетчатку (пектин, клейковину) и при варке образуют желеобразную массу. Хорошо в пищу употреблять орехи. А так же пить зеленый чай. А если при заваривании зеленого чая Вы добавите кардамон, то будет очень интересный вкус, и полезно. Зелёный чай содержит флавониды, которые укрепляют стенки сосудов и обладают антиоксидантным свойством. Флавониды так же содержатся в шиповнике, ягодах черной смородины, черноплодной рябине, лимонах. И эти продукты богаты витамином С, что так же очень полезно пациентам с гиперхолистеринемией и атеросклерозом.
Полезны при атеросклерозе соки из картофеля, свеклы, моркови, арбуза, капусты, тыквы. Хорошо в пищу принимать морскую капусту. Для вашего удобства составлена таблица.
Общие советы по диете:
- Яичные белки не содержат холестерина, поэтому заменяйте ими цельные яйца в рецептах (каждому целому яйцу добавляйте 2 белка).
- При приготовлении супа охладите мясной бульон и снимите слой застывшего жира. При приготовлении срежьте жир с мяса и удалите кожу птицы.
- Избегайте жареной пищи.
- Сочетайте мясные блюда с овощами или макаронами.
- Заправляйте овощные салаты и закуски лимонным соком, травами, специями (кардамон, сельдерей, петрушка, карри, чеснок и др.).
- Ограничьте использование майонеза, жирных соусов, кетчупа.
- Если Вам хочется сладкого, лучше всего Вам подойдет в таких ситуациях овсяное печенье или фруктовое мороженое.
Зачем уровень холестерина регулярно проверяется?
«Кровь на холестерин» берут не из прихоти врачей и не для того, чтобы выманить еще немного денег за анализ. Уровень ЛПНП — важный, накаливающийся фактор, влияющий на риск опасных для жизни болезней сердца и сосудов.
При этом, даже запредельно повышенный холестерин у женщин после 50 в крови может годами никак не проявляться, выявить его можно только в результате анализов. И чем раньше это будет сделано, тем больше шансов на то, что удастся избежать повышения вероятности закупорки коронарных сосудов или артерий мозга. А значит — инфарктов и инсультов. Которые являются одной из главных причин смерти.
Медикаментозное лечение гиперхолестеринемии и атеросклероза
Медикаментозное лечение должно назначаться врачом в зависимости от вашего индивидуального липидного профиля плазмы крови, ваших сопутствующих заболеваний: заболеваний печени, больны ли Вы сахарным диабетом или гипертонической болезнью и др. Нельзя принимать медикаменты по совету родственников, друзей и знакомых. Если определенный препарат помог вашему соседу, то это не значит, что он поможет Вам. Потому что у Вас уникальный организм, собственное течение заболевания и свои сопутствующие болезни. Однако медикаментозную терапию можно описать в общих принципах, без указания названия препаратов. (Не буду заниматься рекламой отдельных медикаментов).
Универсального средства для снижения холестерина и нормализации липидного статуса, пока не существует. Можно выделить две основные группы: средства, снижающие ХС и препараты, уменьшающие уровень триглицеридов. В последние годы всё шире используют так называемые фибраты и статины. Они в основном тормозят синтез печёночного ХС. Таким образом, воздействуя на печень, что приводит в ряде случаев, даже к токсическому воздействию на печень. Однако фармацевтическая промышленность не стоит на месте, и появляются новые статины, не оказывающие токсического действия на печень. И при использовании статинов, конечно надо соблюдать диету, потому что 30 – 35 % ХС попадает с пищей. Статины улучшают функцию эндотелия и воздействуют на атеросклеротическую бляшку (Boneti P.O. et al. Europ.Heart J., 2003). Еще ряд трудностей, которые не приводят к массовому применению этих препаратов, то, что они дорогостоящие и действуют на период применения. И необходимо практически пожизненно принимать эти препараты. Это может привести к определенному воздействию на функцию печени, и в редких случаях, токсического эффекта от применения статинов. При отсутствии эффектов от проводимого лечения, в последние десятилетия проводят плазмаферез. В некоторых случаях хирургическое лечение.
Изменение норм холестерина по возрасту у женщин
Различия в обмене веществ и функционировании систем организма на каждом этапе жизни влияют и на уровень холестерина. С годами из-за замедления метаболизма он неизбежно повышается. Меняющиеся средние показатели общего холестерина для женщин:
- до 5 лет: от 2,90 до 5,18 ммоль/л;
- 5-10 лет: от 2,26 до 5,30 ммоль/л;
- 10-15 лет: от 3,21 до 5,20 ммоль/л;
- 15-25 лет: от 3,10-5,5 ммоль/л;
- 25-35 лет: от 3,37 до 5,96 ммоль/л;
- 35-40 лет: от 3,63 до 6,27 ммоль/л;
- 40-50 лет: от 3,81 до 6,53 ммоль/л;
- 50-60 лет: от 4,45 до 7,77 ммоль/л;
- 60-70 лет: от 4,45 до 7,69 ммоль/л;
- 70 и более лет: от 4,48 от 7,25 ммоль/л.
Значительное повышение верхней границы показателей у женщин старше 60 лет объясняется угасанием работы яичников. В этот период возрастает риск ожирения, развития диабета второго типа, сердечно-сосудистых заболеваний, остеопороза.
Калькулятор риска кардиологических болезней
Калькуляторы основаны на наблюдениях, которые ведутся уже не первый десяток лет. Все они учитывают наиболее очевидные факторы: возраст, индекс массы тела, пол, вредные привычки, наследственные и приобретенные заболевания. Результат получается приблизительный, но позволяет в общих чертах сделать оценку риска. Риск определяется в процентах:
- более 20% — высокая опасность заболевания;
- 10%-20% — средняя опасность;
- менее 10% — низкая.
уровень холестерина в крови
Вероятность 10% является достаточной причиной для того, чтобы скорректировать образ жизни.
Факторы, способствующие возникновению «жирных бляшек»
Один из главных модифицируемых факторов, влияющих на состояние сосудов и не связанных с диетой — курение. Курение наносит больше вреда именно сердечно-сосудистой системе, а не легким. Кроме того, важно:
- следить с своим весом;
- не употреблять большое количество соли, жирной животной пищи;
- следить за уровнем триглицеридов и концентрацией плохого холестерина в крови.
Значительная часть заболеваний печени и почек в наше время лечится, поэтому необходимо регулярно проводить их обследование и как можно раньше начинать лечение.
Что касается причин атеросклероза, связанных с генетикой, возрастом и ранней менопаузой, то остается только надеяться на лучшее. Статистически, мужчины больше подвержены риску возникновения атеросклероза, хотя ряд исследователей склонен думать, что дело в традиционно «мужском», нездоровом образе жизни.
Факторы «складываются», то есть, чем больше факторов, тем больше риск возникновения «бляшек». Избавившись даже от одного «не обязательного» фактора риска, человек снижает вероятность заболевания.