В зависимости от возраста частота дефекаций, консистенция и цвет стула разные. У грудничков частота дефекаций может быть до 7-8 раз в день и до 1 раза в 2-4 дня, и это норма. У детей 2го года жизни число дефекаций 1-2 раза в день. Стул должен быть оформленный, мягкой консистенции , количество дефекаций определяется индивидуальным ритмом ребенка – малыш здоров и волноваться не стоит.
Если стул малыша жидкий или похож на «овечий» кал , желательно проконсультироваться с педиатром и обследовать ребенка в плановом порядке.
Цвет стула может быть разным, в основном зависит от того, какие продукты ребенок ест. Но если стул малыша стал черного цвета и вязким, это может быть кровотечение (желудочное или кишечное), если стал бесцветным — заболевание печени или желчного пузыря.
НЕОТЛОЖНАЯ ПОМОЩЬ
Вызовите «скорую помощь», если:
- стул у ребенка стал черного цвета и вязкий
- стул у ребенка с примесью алой крови обильно (кровотечение из нижних отделов желудочно-кишечного тракта, в основном, толстого кишечника)
КОНСУЛЬТАЦИЯ ВРАЧА
Обратитесь к детскому врачу, если:
- кожа и слизистые оболочки желтеют и стул обесцвечен
- у ребенка стул обильный, жирный и с неприятным запахом (признак плохого переваривания)
ВНИМАНИЕ!
Если стул обильный, жирный, дурно пахнет, это является признаком плохого переваривания. Требуется консультация врача.
| ЗАДАЙТЕ СЕБЕ ВОПРОС | ВОЗМОЖНАЯ ПРИЧИНА | ЧТО ПРЕДПРИНЯТЬ |
| Общее состояние хорошее, склонность к запорам, при дефекации у ребенка боль, а несколько минут спустя на туалетной бумаге и чуть-чуть в каловых массах кровь | Трещина заднего прохода | Консультация педиатра для осмотра и обследования |
| Изменение стула после приема лекарственных средств (антибиотики), стал более жидким | Побочное действие лекарств | Консультация с врачом для отмены лекарства или уменьшение дозы и курса приема |
| Ребенок чувствует себя хорошо, но стул темного цвета (принимает препараты железа, или ел чернику или овощи темно-зеленого цвета) | Влияние на стул лекарств или еды | С малышом все в порядке, беспокоиться не надо |
| У малыша стал стул глинистого, светлого цвета, моча потемнела, кожа с желтоватым оттенком, пожелтели склеры (белки глаз) | Вирусный гепатит (старшие дети) Врожденное заболевание печени или атрезия желчных ходов (новорожденные) | Немедленно вызвать детского врача, для осмотра и лечения, возможна госпитализация ребенка. До приезда врача обеспечить малышу покой. |
| Стул слабо окрашен, неприятно пахнет, жирный и обильный | Недостаточное пищеварение | Консультация педиатра (или гастроэнтеролога) для обследования и назначение лечения |
| Повышение температуры, нарушение общего состояния, в каловых массах примесь крови темно-бордового или алого цвета | Воспалительные заболевания желудочно-кишечного тракта, кровотечения из разных отделов кишечника | Немедленно вызвать неотложную помощь, возможна госпитализация для обследования и лечения |
| Стул напоминает кофейную гущу или черный и вязкий | Кровотечение из верхних отделов желудочно-кишечного тракта (пищевод или желудок), называется мелена | Немедленно вызвать неотложную помощь, возможна госпитализация для обследования и лечения |
ДЛЯ ИНФОРМАЦИИ
Цвет и консистенция стула
Цвет и консистенция стула у ребенка могут меняться время от времени – это нормально. Тем не менее следы свежей крови или черный вязкий стул могут быть признаками кровотечения и требуют срочного обследования. Внезапное появление жидкого стула, со слизью или без нее, указывает на понос. Если стул обильный, жирный, дурно пахнет, слабо окрашен – это признаки плохого переваривания пищи. Во всех этих случаях требуется осмотр детского врача. Если у ребенка кал светлый, глинистого цвета и моча стала темной, возможен вирусный гепатит – немедленно вызовите детского врача.
Незначительные изменения цвета кала связаны с питанием. У детей на грудном вскармливании кал мягкий, почти жидкий, напоминает светлую горчицу. Он может содержать частички, похожие на семена. При искусственном вскармливании стул желтовато-коричневый или желтый, более плотный, но все же не плотнее замазки. Если стул очень твердый и сухой, это может быть связано с недостатком жидкости или ее избыточной потерей, например, с потом при повышении температуры и пр. Если ребенок съел большую порцию овощей или другой трудноперевариваемой пищи, переваривание может замедлиться, и каловые массы бывают очень темного цвета. От свеклы или продуктов, окрашенных в красный цвет, стул может стать красноватым (по этой же причине розовой может стать моча).
Каловые массы приобретают голубой, фиолетовый или другой оттенок, если ребенок попробовал на вкус карандаши. В этом случае, как только окрашенное вещество выделится из кишечника, стул обретает нормальный цвет. Если состояние ребенка ухудшилось, немедленно вызовите детского врача – возможно отравление.
Попытаюсь описать типичного младенца с аллергическим проктоколитом.
Обычно это хорошо развитый, упитанный младенец с отличным самочувствием, у которого с возраста 2-3 месяца родители стали замечать небольшое учащение стула (может и не быть) и прожилки алой крови в стуле.
Часто при этом в стуле еще и много слизи.
Обычно при типичном проктоколите нет явных колик, но может быть беспокойство при отхождении стула
Аллергический проктоколит может развиться как у ребенка на грудном вскармливании, так и на искусственном.
В общем анализе кала можно найти большое количество лейкоцитов в кале (хотя этот признак неспецифический), а может быть и совершенно нормальный анализ.
В общем анализе крови может быть немного снижен гемоглобин и повышено число эозинофилов, но может быть и все отлично.
Именно при такой картине стоит подумать об аллергическом проктоколите.
Лечение запора предусматривает достижение следующих целей:
1. Нормализация консистенции стула (мягкий безболезненный стул)
2. Регулярность опорожнения кишечника (профилактика повторного скопления каловых масс)
Лечение запоров – процесс последовательный, комплексный, индивидуальный и состоит из нескольких этапов:
- обучение ребенка и родителей
- проведение коррекции питания и питьевого режима
- устранение с помощью медикаментозных средств имеющегося копростаза
- поддерживающая терапия
Необходимо исключить факторы, провоцирующие и способствующие запорам (нормализация двигательного и пищевого режима, прекращение приема лекарственных препаратов, которые могут вызывать запор, выявление пищевого аллергена, исключение или подтверждение нервно-мышечного заболевания, целиакии и т. п.).
Нормализация стиля жизни включает в себя:
- выработку условного рефлекса
- подвижный образ жизни
- гимнастика
- обучение навыкам легкого массажа живота
- для маленьких детей – выкладывание на живот, подгибание ног к животу.
Обучение является первым этапом лечения функциональных запоров. Необходимо помнить, что эпизоды каломазания и энкопреза (недержание кала) не являются произвольными и не следует в этом винить ребенка, который и так может быть напуган и дезориентирован. В некоторых случаях, когда внутрисемейная обстановка сложная, может понадобиться помощь семейного психолога.
Важно понимать, что лечение функциональных запоров может быть длительным, основано на доверии врачу, партнерстве и требует терпения. Современные слабительные, разрешенные у детей, не сделают кишечник “ленивым”, не вызовут “привыкания”, они попадают в кровоток в минимальных количествах или вообще не всасываются и безопасны при длительном приеме.
Коррекция поведения ребенка с запором основывается на выработке режима посещения туалета, с целью добиться регулярной дефекации. Дефекация должна быть каждый раз в одно и то же время. В основе позыва к дефекации лежит гастроцекальный рефлекс, который проявляется утром через 1час после еды. Ребенку с запором необходимо проводить в туалете 3-10 минут (в зависимости от возраста). Высаживать ребенка на горшок или предлагать посетить туалет надо после каждого приема пищи.
Обязательное условие эффективной дефекации – обеспечить хороший упор для ног (низкая скамейка, на которую ребенок может поставить ноги), что способствует повышению внутрибрюшного давления.
Если дефекация не удалась, ребенка ни в коем случае нельзя наказывать и наоборот. Ежедневную частоту дефекаций можно отмечать в дневнике, который может быть проанализирован при плановом посещении врача.
Лечение запора необходимо начинать с изменения образа жизни, что включает в себя коррекцию питания, питьевого режима и физической активности.
Какой аллерген исключить?
Самый частый аллерген — белок коровьего молока.
Коровье молоко — основа для приготовления стандартных молочных смесей для младенцев, но молочные продукты могут быть и в питании кормящей мамы, проникая потом в грудное молоко.
Кстати: Еще в 1921 году (почти сто лет назад!) была доказана возможность проникновения аллергенов из диеты матери в грудное молоко.
В коровьем молоке около 25 разных белков-аллергенов, часть из которых есть в молоке других животных — коз, овец и так далее.
Самые значимые аллергены — бета-лактоглобулин и казеин.
Поэтому для проверки у детей на груди мама переходит на безмолочную диету, а детей на искусственном вскармливании переводят на специальную смесь, где молочный белок расщеплен до мельчайших обломков (глубокие гидролизаты) или отсутствует (вместо него раствор аминокислот).
Аминокислотные смеси — самые неаллергенные и безопасные даже для тяжелых аллергиков, но значительно дороже, чем гидролизаты.
Во время пробной диеты матери часто исключают на время и говядину/телятину — у 10% детей есть вероятность перекрестной аллергии.
Мнение эксперта
Аноректальная трещина у ребенка – в сравнении со взрослыми относительно благоприятное состояние. При своевременном обращении за специализированной помощью проблему можно устранить консервативно в короткие сроки. Благодаря хорошим способностям к восстановлению слизистой оболочки у детей терапия может занять всего 4-5 дней. Главное – не игнорировать первые признаки заболевания. В противном случае острая трещина переходит в хроническую форму, становится причиной ежедневного дискомфорта для пациента, и требует уже оперативного вмешательства.
Что делать, если пробная диета с исключением белка коровьего молока не приносит результата?
- если ребенок на грудном вскармливании — пересмотреть еще раз диету мамы (а вдруг все-таки попадает скрытый молочный белок) или попробовать исключить другие, более редкие аллергены — сою, куриное яйцо, пшеницу
- если ребенок на гидролизате — перевести на аминокислотную смесь
Обратите внимание — соя тоже частый аллерген сам по себе (до 0.5% населения), а у людей с имеющейся аллергией на молочный белок частота перекрестной аллергии на сою от 15% до 50%.
Другие причины периодического появления крови в стуле тоже учитываем:
- Дерматит вокруг ануса
- Трещина ануса — обычно при наличии плотного стула у младенца, обычно на искусственном вскармливании. Видимая трещина ануса при наличии мягкого стула — не исключает аллергического проктоколита.
- Инфекции. Обычно при наличии у ребенка таких классических кишечных инфекции как сальмонеллез или дизентерия у ребенка есть явные признаки интоксикации, а при кампилобактериозе самочувствие младенца может быть относительно неплохим.
- Нарушения свертывания крови (очень редко, обычно есть и другие проявления кровоточивости)
Причины анальной трещины
Патогенетической основой развития анальной трещины у детей является нарушение целостности слизистой оболочки заднего прохода. Причиной такого дефекта могут быть:
- Надрыв тканей из-за прохождения слишком густых каловых масс.
- Неправильная постановка очистительных клизм или газоотводящих трубок, когда слизистая травмируется жесткими элементами лечебных изделий.
- Неправильно проведенные оперативные вмешательства в аноректальной области.
Важно понимать, что нарушение целостности слизистой оболочки в описанных ситуациях возникает не всегда. Риск развития проблемы увеличивают провоцирующие факторы:
- Генетическая предрасположенность или наличие врожденных пороков развития аноректальной области или всего желудочно-кишечного тракта (ЖКТ).
- Хронические кишечные инфекции, сопровождающиеся диареей. В таких случаях слизистая оболочка истончается и становится более уязвимой перед механическим воздействием густых каловых масс.
Ситуацию еще более отягощает наличие локального воспалительного процесса.
- Проктиты и другие заболевания прямой кишки, которые непосредственно снижают резистентность тканей.
- Нарушения метаболизма. Сахарный диабет, патология всасывания отдельных компонентов пищи создают условия для расстройства дефекации и изменения нормальной архитектуры тканей.
- Травматические повреждения аноректальной зоны – падения, удары, расчесывания анальной области на фоне глистной инвазии.
Если на фоне диеты жалобы исчезли, но сомнения остались?
Возможно повторное введение белка-аллергена: снова появились прежние жалобы — сомнения разрешены.
Важно: так нельзя делать при острых и ярких аллергических состояниях, возможен анафилактический шок!
Но проктоколит — это не острое, не тяжелое состояние, поэтому эксперимент возможен.
Прогноз у non-IgE состояний обычно хороший.
Жалобы исчезнут, даже если вообще ничего не делать… но лучше так не поступать!
Часто при обсуждении жалоб у младенца родители вспоминают, что кровь в стуле в первые месяцы жизни была и у старших детей, но потом исчезла самостоятельно. Задним умом понимаем — скорее всего у них тоже был аллергический проктоколит.
У большей части детей с проктоколитом жалобы исчезают до года, при FPE в возрасте с 1 до 3 лет, при FPIES в возрасте от 1 до 5 лет.
Очень редко аллергический проктоколит сохраняется в более старшем возрасте или возникает впервые у старших детей или взрослых.
В этих случаях очень тяжело исключить определенный пищевой продукт-триггер, часто требуется медикаментозное лечение — кортикостероиды, аминосалицилаты. Спектр состояний для дифференциального диагноза у врача тоже другой.
7, всего, сегодня
Первая помощь при поносе с кровью
Что делать, если у ребенка понос с кровью? Прежде всего необходимо вызвать врача или бригаду скорой помощи. До их приезда, для облегчения состояния и предотвращения обезвоживания организма, детям старшего возраста каждые 5–10 минут следует попеременно давать немного сладкого чая и подсоленную воду. Грудничков нужно чаще прикладывать к груди. Также важно ограничить употребление пищи до дальнейших указаний врача.
* Среди средств на основе Лоперамида. По продажам в деньгах за февраль 2021 г. — январь 2021 г., по данным IQVIA (с англ. АйКЬЮВИА).
Почему у новорожденных так часто возникает желтуха?
Частое возникновение желтухи у новорожденных обусловлено следующими причинами:
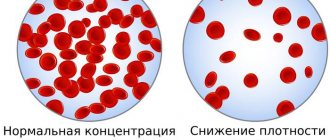
- у новорожденного большое количество эритроцитов в крови, что помогает предотвратить развитие гипоксии;
- строение гемоглобина у плода отличается от строения гемоглобина у уже родившегося малыша и взрослого. Гемоглобин плода называется фетальным. Он отличается большим сродством к кислороду и меньшей устойчивостью к изменению условий окружающей среды. Сразу после рождения происходит интенсивный распад фетального гемоглобина и замещение его на «обыкновенный». Это резко увеличивает количество свободного гемоглобина, а затем и билирубина в крови;
- характерная для новорожденного незрелость ферментов печени, принимающих участие в превращении свободного билирубина в связанный;
- отсутствие кишечной микрофлоры у новорожденного, которая также принимает участие в выведении билирубина из организма.
В связи с этими особенностями в норме билирубин у новорожденного в несколько раз выше, чем у взрослых. У детей, которые во время внутриутробного развитие или родов столкнулись с теми или иными травмирующими факторами (недоношенность, гипоксия плода, внутриутробная инфекция, кровотечение), риск возникновения желтухи увеличивается.
Диагностика анальной трещины
Диагностикой анальной трещины занимается детский проктолог или хирург. Еще при первичном обращении родителей к врачу специалист может заподозрить наличие этого заболевания. Врач обращает внимание на характерные жалобы ребенка, влияние провоцирующих факторов, анамнез развития патологического процесса.
Для постановки окончательного диагноза требуется проведение пальцевого ректального исследования. Однако чтобы не доставлять психоэмоционального дискомфорта при наличии выраженного болевого синдрома сначала врач может ограничиться простым осмотром анальной области. Иногда дефект можно выявить сразу.
Если ректальное исследование не было проведено сразу, оно переносится на следующее посещение. Дело в том, что анальные трещины часто являются следствием других проктологических заболеваний, которые без полноценного обследования могут быть не диагностированы. А это означает, что патология прямой кишки будет неуклонно прогрессировать.
Для комплексной оценки состояния пациента проводятся следующие тесты:
- Общий анализ крови и мочи. Позволяет выявить сопутствующие заболевания, первую очередь анемию, воспаление.
- Копрограмма – микроскопический анализ каловых масс, что особо важно при подозрении на дисфункцию других отделов ЖКТ.
- Биохимический анализ крови. Обнаруживает метаболические сдвиги в организме.
- УЗИ органов брюшной полости. Выявляет аномалии развития внутренних органов.
При выявлении сопутствующей патологии параллельно проводится ее лечение, которое позволяет избежать рецидива анальной трещины.
Почему у новорожденных кожа желтеет?
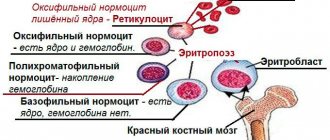
Наиболее многочисленными клетками крови являются эритроциты. Основная их функция — транспортировка кислорода от легких к тканям и органам по кровяному руслу. Белок, входящий в состав эритроцита и удерживающий молекулу кислорода, называется гемоглобин.
Средняя продолжительность жизни эритроцитов составляет 3-4 месяца. Процесс распада старых клеток крови и образования новых происходит в организме постоянно и непрерывно. В результате распада эритроцитов гемоглобин высвобождается из клеток и трансформируется в билирубин.
Свободный (непрямой) билирубин с током крови попадает в клетки печени. Там, с помощью специальных ферментов, он превращается в, так называемый, связанный (прямой) билирубин. По системе желчных ходов в составе желчи он попадает в кишечник и частично обратно в кровь, а после выводится из организма вместе с калом и мочой, окрашивая их в характерный желтый цвет. Поломка на каком-либо из выше перечисленных этапов является причиной скопления лишнего билирубина в крови.
Поскольку билирубин хорошо растворяется в жировой ткани, его излишки быстро и легко накапливаются в подкожно-жировой клетчатке, вызывая окрашивание кожного покрова и слизистых. По той же причине выраженный избыток билирубина способен накапливаться в тканях нервной системы, вызывая симптомы ее поражения.