Мультифокальные поражения брахицефальных артерий в экстракраниальном и интракраниальном сегментах называются тандемными стенозами. Встречаемость тандемных поражений составляет от 5 до 7% [1]. Несмотря на малый процент поражений, у таких пациентов имеется высокий риск развития острого нарушения мозгового кровообращения и возникновения неврологических осложнений во время операции на сердце или аорте. Известно, что каротидная эндартерэктомия противопоказана при тандемном гемодинамически значимом стенозе внутренней сонной артерии и в сифоне или в начальных отделах передней и средней мозговых артерий [2]. В этих случаях предпочтительно использовать операцию экстра-интракаротидного микроанастомоза (ЭИКМА) [3].
Гибридные методы лечения в сосудистой хирургии наиболее часто используются в лечении периферической артериальной болезни. Гибридное лечение сочетания экстра- и интракраниальных гемодинамически значимых тандемных стенозов в литературе встречается редко.
Пациент Б
., 65 лет, страдает генерализованным атеросклерозом. Поступил в отделение сосудистой хирургии «Городской многопрофильной больницы № 2» с жалобами на головную боль, шум в ушах.
Из анамнеза известно, что пациент перенес инфаркт миокарда в 1990 г., ампутацию обеих нижних конечностей по поводу осложнений облитерирующего атеросклероза от 2005 и 2010 гг. В апреле 2021 г. перенес ТИА в бассейне правой средней мозговой артерии. Во время госпитализации и до операции неоднократно возникали транзиторные ишемические атаки продолжительностью 30 мин, проявляющиеся в нарушении речи и слабости в левой руке. Страдает артериальной гипертензией более 30 лет, гипотензивную терапию получает регулярно.
На ультразвуковом дуплексном сканировании брахицефальных артерий был выявлен стеноз правой внутренней сонной артерии 82%, циркулярная гетерогенная атеросклеротическая бляшка (линейная скорость 65 см/с). Слева — гетерогенная бляшка с признаками нестабильности, включением кальцинатов, неровная, с изъеденным контуром со стенозом 80% (линейная скорость 80 см/с).
На КТ-головного мозга имелись признаки заместительной гидроцефалии, признаки наличия НМК в бассейне левой средней мозговой артерии.
При обследовании на церебральной ангиографии выявлен стеноз устья правой внутренней сонной артерии (ПВСА) 80%, левой (ЛВСА) 90 и 80% в интракраниальном С4 сегменте по классификации A. Bouthillier [4, 5] (рис. 1). Также имелся гемодинамически значимый стеноз правой позвоночной артерии (рис. 2).
Рис. 1. Классификация сегментов внутренней сонной артерии по Bouthillier. Разделяется на семь сегментов: C1 — цервикальный; С2 — каменистый; С3 — рваного отверстия; C4 — пещеристый; C5 — клиновидный; С6 — офтальмический; С7 — коммуникативный.
Рис. 2. Гемодинамически значимые стенозы обеих ВСА. Правая ВСА — 80%, левая ВСА — 90%, стеноз 80% интракраниальной части левой ВСА в пещеристом сегменте (С4).
В нашем случае хирургическое лечение только эндоваскулярным методом было невозможно в связи с множественными стенотическими поражениями внутренней сонной артерии на экстракраниальном и интракраниальном уровнях и отсутствием технической возможности к эндоваскулярной ангиопластике экстракраниального сегмента ВСА (нестабильная, субокклюзирующая просвет бляшка, высокий риск тромбоза С4 сегмента).
Учитывая двустороннее поражение ВСА, лечение выполнялось в два этапа. Первым этапом выполнялась классическая каротидная эндартерэктомия (КЭАЭ) правой ВСА. При пробном пережатии ретроградное давление составило менее 35 мм рт.ст., поэтому операция выполнялась на временном шунте. Время вмешательства составило 100 мин. Целостность артерии восстановлена аутовенозной заплатой. Послеоперационный период прошел без осложнений.
Через 18 дней выполнялся второй этап хирургического лечения — гибридная операция на бассейне левой ВСА: классическая КЭАЭ левой общей и внутренней сонной артерии на временном шунте с аутовенозной пластикой и оставлением венозного «хоботка» для эндоваскулярной процедуры. Под общим наркозом разрезом по переднему краю грудиноключично-сосцевидной мышцы выделена бифуркация ОСА и ВСА. После введения 5000 тыс. ЕД гепарина выполнено пробное пережатие ОСА. Ретроградное давление составляло 20 мм рт.ст. Решено использовать временный шунт. Продольная артериотомия ОСА с переходом на ВСА. При ревизии просвет ВСА грубо стенозирован рыхлыми атеросклеротическими бляшками с наличием тромботических наслоений. Установлен временный шунт. Выполнена эндартерэктомия из каротидных артерий. Для аутовенозной пластики на бедре был предварительно выделен участок большой подкожной вены с сохраненным притоком. После аутовенозной пластики сонной артерии в «хоботок» был установлен интродьюсер 5Fr (рис. 3). На естественном потоке крови под флюороскопическим контролем была выполнена церебральная ангиография, которая показала хороший результат открытого этапа и подтвердила наличие грубого стеноза интракраниального отдела левой ВСА в сегменте C4. Селективно введен 0,014-дюймовый коронарный проводник (рис. 4, а). Для баллонной ангиопластики использовался коронарный баллон MINI TREK RX диаметром 2 мм и длиной 13 мм (см. рис. 4, б). Далее интракраниально имплантирован коронарный стент MULTI-LINK VISION RX диаметром 2,75 мм и длиной 15 мм (см. рис. 4, в). Завершающая селективная церебральная ангиография левой ВСА показала отличный результат проходимости артерии после стентирования (см. рис. 4, г, рис. 5). Время операции составило 140 мин (открытый этап 110 мин, эндоваскулярный 30 мин). Кровопотеря 150 мл.
Рис. 3. Открытый этап гибридного лечения левой внутренней сонной артерии. Выполнена каротидная эндартерэктомия с аутовенозной пластикой. Аутовенозная заплата по типу «хоботок».
Рис. 4. Эндоваскулярный этап лечения многоуровневого стеноза левой ВСА. Заведен проводник в интракраниальную часть ВСА (а), выполнена баллонная ангиопластика на уровне C4 (б), стентирование сегмента С4 после баллонной ангиопластики (в), контрольная ангиография после стентирования (г).
Рис. 5. Контрольная церебральная ангиография левой внутренней сонной артерии после эндоваскулярного этапа.
Ближайший послеоперационный период протекал без неврологического дефицита и других осложнений. Больной выписан на 7-е сутки после операции. В течение 12 мес отрицательной динамики не наблюдалось.
Коронарная ангиография не всегда позволяет выявить стеноз коронарных сосудов сердца
Коронарная ангиография не всегда позволяет выявить стеноз коронарных сосудов сердца
Стеноз коронарных сосудов сердца – это достаточно распространенное заболевание — оно встречается в 30-40% случаях обращения к кардиологу. Последствиями стеноза являются сердечная недостаточность, развитие ишемической болезни сердца, инфаркт миокарда и тромбоз. В запущенном случае заболевание повышает вероятность развития расслаивающей аневризмы, которая может привести к внутреннему кровотечению. При отсутствии адекватной медикаментозной терапии наступает летальный исход.
«Золотым стандартом» выявления стенозов коронарных артерий по – прежнему является коронарная ангиография (КАГ), но и этот метод имеет свои ограничения.
Для примера можно привести историю болезни пациентки 58 лет, с гипертонической болезнью в анамнезе, которая обратилась в клинику Медсервис. До этого она была госпитализирована в стационар с болевым синдромом в грудной клетке.
На основании результатов электрокардиограммы, клинических и лабораторных данных был выставлен диагноз инфаркта миокарда (без зубца q). Была выполнена коронарная ангиография, где гемодинамически значимых стенозов не выявлено.
Через месяц после госпитализации, при динамическом наблюдении в клинике «Медсервис», пациентка прошла эхокардиографию (ЭхоКГ — ультразвуковое исследование сердца) с оценкой сократимости миокарда и коронарных артерий. При отсутствии явных визуальных нарушений сократимости, при оценке деформации миокарда методом анализа функции левого желудочка (АФЛЖ) выявлена зона сегментарных нарушений в передне- перегородочной стенке сердца, а также небольшое ускорение кровотока в среднем сегменте передней межжелудочковой ветви (ПМЖВ). Пациентка проходила лечение.
При повторном прохождении коронарной ангиографии гемодинамически значимых сужений не выявлено. Но при внутрисосудистом ультразвуковом исследовании выявлен протяженный гемодинамически значимый стеноз ПМЖВ (75%, протяженность 25мм). Пациентке выполнено стентирование пораженного участка.
В настоящее время пациентка по-прежнему регулярно наблюдается в клинике «Медсрвис». Стенокардии не о АФЛЖ участок нарушенной сократимости имеется, но его площадь уменьшилась. Ультразвуковые исследования коронарных артерий показали, что кровоток в передней межжелудочковой ветви нормальный.
Таким образом, использование всех доступных методов в диагностике и лечении больных с ИБС, обычно дает полное представление о пациенте и помогает правильному лечению.
Обсуждение
В мировой практике описаны гибридные операции на сонных артериях, суть которых заключается в реконструкции ВСА и использовании каротидного доступа для стентирования проксимальной части общей сонной артерии или брахицефального ствола [6]. Комбинированное лечение тандемного стеноза внутренней сонной артерии впервые было описано T. Terada и соавт. [7] в 1998 г., которые сообщили о 3 случаях одновременной каротидной эндартерэктомии и ангиопластики интракраниального отдела ВСА при многоуровневом поражении у асимптомных пациентов с хорошими послеоперационными и среднесрочным результатами в течение 13 мес. Также они разработали временный Y-образный шунт с боковым отводом для выполнения баллонной ангиопластики дистальных отделов ВСА. В 1999 г. D. Widenka и соавт. [8] сообщили об успешном случае гибридного лечения пациента с ретинальными транзиторными ишемическими атаками и хорошим отдаленным периодом. S. Gock и соавт. [9] в 2001 г. описали 8 клинических случаев гибридного лечения бессимптомного тандемного стеноза. Только у 1 из 8 пациентов возникло осложнение в виде ипсилатерального инсульта в течение 24 ч после операции. O. Hartung и соавт. [10] в 2004 г. сообщили об одном пациенте в возрасте 71 года со стенозом в бифуркации левой ОСА 60 и 90%, стенозом каменистой части ипсилатеральной ВСА, который имел жалобы на постоянный шум в ушах и головокружение. После каротидной эндартерэктомии и стентирования каменистой части ВСА симптомы регрессировали. В течение 19 мес пациент оставался бессимптомным. Похожие результаты описали K. Uda и соавт. [11] в 2003 г.
В нашем случае у пациента имелось билатеральное гемодинамически значимое поражение, которое проявлялось в виде часто рецидивирующих транзиторных ишемических атак в бассейне левой среднемозговой артерии. Процедура выполнялась на естественном потоке крови без пережатия сонных артерий через приток аутовенозной заплаты по типу «хоботок» (см. рис. 3). Дополнительная пункция не требовалась.
В статье представлены клинико-диагностические критерии гемодинамически значимого артериального протока у недоношенных детей, а также современные подходы его коррекции.
Hemodynamically significant patent ductus arteriosus in preterm infants
The article presents the clinical diagnostic criteria for hemodynamically significant ductus arteriosus in preterm infants, as well as modern approaches to correction.
Открытый артериальный проток (dustus arteriosus, боталлов проток) — сосуд, соединяющий аорту и легочную артерию, сохранивший нормальную для плода структуру после истечения срока его закрытия. ОАП является одним из наиболее распространенных пороков: по клиническим данным, частота его составляет 10-18% от всех ВПС. Длительно (в течение нескольких недель) функционирующий артериальный проток у недоно-шенных детей, как правило, является признаком морфо-функциональной незрелости сердечно-сосудистой системы [2, 6]. Случаи, при которых его функционирование сопровождается заметными (регистрируемыми при помощи клинико-инструментальных методов) нарушениями центральной и региональной гемодинамики принято обозначать термином гемодинамически значимый функционирующий артериальный проток (ГЗ ФАП) [1, 4]. Вероятность его продолжительного функционирования тем больше, чем меньше гестационный возраст ребенка, его масса тела и чем тяжелее состояние новорожденного. По данным допплеровской эхокардиографии, у доношенных детей в первые сутки жизни артериальный проток полностью спадается в 50% случаев, на вторые сутки — в 90%, а к 96 ч. жизни он не определяется ни у кого. При массе тела, равной 1500-2000 г, к этому возрасту ОАП сохраняется у 7% детей, при массе тела от 1000 до 1500 г — у 21% и менее 1000 г — у 42% новорожденных[3]. У недоношенных детей с массой тела менее 1200 г, требующих интенсивной терапии, проток остается открытым в 85% случаев. По некоторым данным, вне зависимости от гестационного возраста, ФАП осложняет 35% длительных ИВЛ у новорожденных [8].
ОАП после рождения закрывается под влиянием кислорода. Однако при гипоксии или гипероксии в крови увеличивается количество активных кислородных радикалов, стимулирующих накопление в легких проста-гландина Е, который расслабляет мышцы артериального протока, и он остается открытым. Из-за разницы давления в аорте и легочной артерии развивается сброс крови из большого круга кровообращения в малый, т.е. лево-правый шунт. Из-за меньшей растяжимости миокарда у незрелых детей, особенно на фоне относительно больших объемов внутривенно вводимой жидкости резко повышается конечное диастолическое давление в левых предсердии и желудочке. Вторично возрастает легочное венозное давление, что вызывает застой в легких или застойную легочную гипертензию. Отсюда, чем меньше гестационный возраст ребенка, тем быстрее возникает у него сердечная недостаточность, но тем ниже у него и градиент давления между легочной артерией и аортой и меньше величина лево-правого шунта. При широком артериальном протоке во время диастолы через него осуществляется ретроградный ток в аорте и мозговых сосудах, что может, с одной стороны, приводить к ишемии мозга и внутримозговым кровоизлияниям, а с другой стороны, снижать перфузионное давление и кровоток в тканях [1, 4, 6]. Основными антенатальными факторами, способствующими ФАП, являются: недоношенность, пренатальное применение нестероидных противовоспалительных средств, применение энзапростала в родах, отсутствие антенатальной профилактики РДС. В поснатальном периоде причинами ФАП могут быть асфиксия при рождении, РДС, применение сурфактанта, пневмоторакс, анемия, избыточная инфузионная терапия, фототерапия (транзиторный вазодилатирующий эффект, ослабляющий первичную констрикцию артериального протока) [1].
В зависимости от сроков клинических проявлений осложнения ГЗ ФАП можно подразделить на ранние (в первые семь дней после рождения) и поздние (на 2-й — 4-й неделях жизни).
Ранние осложнения: усугубление тяжести РДС на фоне адекватной респираторной терапии, развитие внутрижелудочковых кровоизлияний, легочное кровотечение, развитие энтероколита, артериальная гипотония, снижение диуреза, метаболический или смешанный ацидоз [4, 6].
К поздним осложнениям относится появление классических признаков застойной сердечной недостаточности. Рядом исследователей показано, что ГЗ ФАП является фактором, увеличивающим риск развития бронхолегочной дисплазии и ретинопатии недоношенных [3, 4]. Не исключена его роль в развитии перивентрикулярной лейкомаляции [1].
Для исключения ГЗ ФАП проводится клиническое обследование и инструментальное (рентгенологическое и эхокардиографическое).
- Клиническими признаками ФАП являются усиленный сердечный толчок, систолический шум во 2-3-м межреберье слева от грудины, скачущий пульс, сниженное диастолическое давление, снижение диуреза, метаболический ацидоз, кровянистое отделяемое из трахеи, увеличение печени [1, 5].
- Рентгенологическое обследование является вспомогательным методом. Диагностически значимые признаки на рентгенограмме грудной клетки: усиление сосудистого рисунка, увеличение левого предсердия и левого желудочка, подчеркнутость междолевой плевры.
- Эхокардиография и допплерография являются наиболее объективными методами диагностики ГЗ ФАП. ЭХО-КГ признаки гемодинамически значимого лево-правого шунтирования крови у недоношенных проявляются на 1-7-й день (в среднем — на 2-3 дня) раньше клинических [1, 6].
Показаниями для проведения новорожденным ЭХО-КГ в течение первых 48 часов после рождения являются: срок гестации менее 30 недель, а также срок гестации 31-34 недели, если ребенку проводится ИВЛ, вводился сурфактант, развилось легочное кровотечение [1]. Повторное исследование проводится через 48 часов после предыдущего, если у недоношенного отмечается: увеличение потребности в кислороде или «ужесточение» параметров вентиляции, развитие смешанного/метаболического ацидоза, инфекционный токсикоз, появление систолического шума [5, 6].
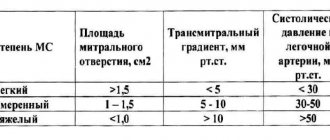
Основные критерии гемодинамической значимости ОАП:
- Диаметр артериального протока более 1,5 мм у новорожденных весом < 1500 г или более 1,4 мм/кг у новорожденных весом > 1500 г
- Наличие лево-правого шунтирования крови по протоку
- Наличие ретроградного кровотока в постдуктальной аорте, составляющего > 50% антеградного кровотока
Дополнительные критерии гемодинамической значимости ОАП:
- Отношение размера левого предсердия к корню аорты (LA/Ao) > 1,4
- Диастолическая скорость кровотока в легочной артерии > 0,2 m/s
- Отношение сердечного выброса левого желудочка к кровотоку в верхней полой вене (LVO/SVC) > 4
- Отношение конечного диастолического размера левого желудочка к корню аорты (LV/Ao) > 2,1
- Индекс сосудистой резистентности (IR) в передней мозговой артерии > 0,8
- Наличие диастолического обкрадывания или антеградного кровотока в почечной и/или мезентериальной артериях (IR) = 1,0)
Открытый артериальный проток можно считать гемодинамически значимым, если имеются все основные критерии и один из дополнительных [1, 5].
Более чем у 50% недоношенных с массой тела менее 1000 г неоспоримо требуется закрытие ГЗ ФАП. Существует медикаментозный и хирургический методы коррекции, однако сохраняется неопределенность относительно сроков и методов этого лечения:
1. Медикаментозное лечение основано на подавлении синтеза простагландинов — одного из основных факторов, поддерживающих проток открытым. С этой целью используют внутривенное введение нестероидных противовоспалительных препаратов — ингибиторов циклоксигеназы (индометацин, ибупрофен) [7].
Обязательными условиями для их применения являются: проведение курса лечения в первые 3-4 дня жизни, не позднее 7 дней жизни, возможность мониторинга витальных функций. Основными побочными эффектами препарата являются нарушение функции тромбоцитов, гипербилирубинемия (вытеснение билирубина из комплекса с альбумином) и почечные дисфункции (блокада синтеза простагландинов в почках), поэтому противопоказаниями к его применению считают гипербилирубинемию более 200 мкмоль/л, ΟΠΗ и геморрагический синдром. Для профилактики олигурии индометацин рекомендуют применять с фуросемидом (5 мг/кг) или допамином (3-4 мкг/(кг · мин) [8].
2. Хирургическая перевязка ОАП показана при отсутствии эффекта от 2-кратного применения медикаментозной терапии, при широком артериальном протоке с затянувшейся пневмонией и у детей старше 3 недель. Непосредственные показания формулируют по прогрессивно нарастающему РаСо2 до 60 мм рт. ст., растущей потребности в увеличении Fio2 для поддержания Ро2 выше 80% и ИВЛ более 7-9 сут. Оптимальный срок лигирования артериального протока — вторая неделя жизни [4].
Таким образом, гемодинамически значимый ФАП остается острой проблемой в выхаживании и лечении недоношенных детей. Своевременная диагностика и рациональная терапия имеют огромное влияние на прогноз жизни и здоровья таких детей.
Е.В. Волянюк
Казанская государственная медицинская академия
Волянюк Елена Валерьевна — кандидат медицинских наук, ассистент кафедры педиатрии и неонатологии
Литература:
1. Дегтярев Д.Н., Крючко Д.С., Феоктистова Е.В. Тактика ведения недоношенных детей с гемодинамически значимым функционирующим артериальным протоком. Проект методических рекомендаций. Москва, РАСПМ, 2009. — 22 с.
2. Прахов А.В. Неонатальная кардиология. Н. Новгород: Изд-во Нижегородской гос. мед. академии, 2008. — 388 с.
3. Прахов А.В., Гапоненко В.А., Игнашина Е.Г. Болезни сердца плода и новорожденного ребенка. Н. Новгород: Изд-во Нижегородской гос. мед. академии, 2001. — 188 с.
4. Разумовский А.Ю., Лужина М.Ю., Феоктистова Е.В. Гемодинамически значимый открытый артериальный проток у новорожденных с низкой массой тела: взгляд хирурга. Москва, Вопросы практической педиатрии, 2007. — Т. 2, № 1. — С. 27-32.
5. Виноградова И.В., Краснов М.В., Иванова Н.Н. Особенности состояния сердечно-сосудистой системы у новорожденных с экстремально низкой массой тела. Медицинский альманах. — 2009 г. № 4, — С. 103-106.
6. Дегтярев Д.Н., Малышева Е.В., Вакуева Т.И. Особенности постнатальной адаптации недоношенных детей с сочетанной перинатальной патологией, осложненной наличием гемодинамически значимого функционирующего артериального протока. Вопросы практической педиатрии, 2006. 1 (1): С. — 16-20.
7. Markus Sperandio et al. Effectiveness and Side Effects of an Escalating, Stepwise Approach to Indomethacin Treatment for Symptomatic Patent Ductus Arteriosus in Premature Infants Below 33 Weeks of Gestation, Pediatrics. December 2005; 116: 1361-1366.
8. Bacalari E., Claure A., Consalos A. Patent ductus arteriosus and respiratory outcome in premature infants. Biol Neonate 2005; 88, 192-201.
Умеренные петлеобразные извитости ВСА
Петлеобразная извитость ВСА называется койлинг. Эта патология оказывает очень существенное влияние на гемодинамику. Петля может в определённый момент смыкаться, это провоцирует резкое прекращение кровоснабжения большой части головного мозга.
- Причины возникновения гипоплазии артерии головного мозга, методы диагностики, лечение и симптоматика
Даже умеренная форма извитости ВСА по типу койлинга требует постоянного наблюдения со стороны врача. При появлении первых признаков недостаточности мозгового кровоснабжения обязательно нужно начинать лечение.
Обратите внимание на следующие клинические симптомы данной сосудистой патологии:
- регулярно возникающие приступы головокружения с тошнотой;
- головная боль напряжения (возникает в конце трудового дня);
- ортостатическое головокружение;
- нарушение работы вестибулярного аппарата, которое выражение в дискоординации движений рук и ног;
- нистагм зрачков глаз без других признаков травмы головного мозга;
- свист, шорох, пульсация и другие виды посторонних звуков в ушах;
- обмороки и спутанность сознания при серьезных физических нагрузках;
- постоянная усталость, сонливость и снижение умственной работоспособности.
Для диагностики сосудистой патологии данного типа можно использовать доплерографию ультразвуком и экосканирование, спектральный анализ структуры сонной артерии, компьютерную и магнитную резонансную томографию, ангиографию с помощью рентгеновского аппарата с предварительным введением контрастного вещества.
Патологическая и гемодинамическая извитость
Врожденные патологические формы строения сосудов характеризуют:
- обнаружение признаков нарушения мозгового кровообращения в молодом возрасте и у детей;
- поражение двустороннее;
- одновременно имеются заболевания соединительной ткани (Синдром Марфана, Элерса-Данлоса), недоразвитие сосудов, коарктация аорты;
- форма изгиба – петля (коулинг), C- и S-образные.
Коарктация аорты как следствие извитости сосудов
В стенках артерий увеличены эластичные и мышечные волокна, имеется отечность. По мере роста некоторые из сосудов выпрямляются. Из-за хорошей способности к коллатеральному кровообращению инсульты и транзиторные атаки появляются редко. В клинике преобладает судорожный синдром. Прогноз обычно благоприятный.
Гемодинамические формы извитости возникают на фоне существенного нарушения кровообращения, чаще бывают у пожилых людей. Атеросклероз и гипертония у таких пациентов оказывают длительное и непрерывное воздействие на стенки сосудов, вызывая необратимые изменения – уплотнение, склерозирование, дегенеративные процессы.
Поэтому сформировавшиеся деформации не могут самостоятельно исчезать, а ослабление мозговой гемодинамики проявляются дисциркуляторной энцефалопатией, острой ишемией головного мозга в виде краткой атаки или инсульта.