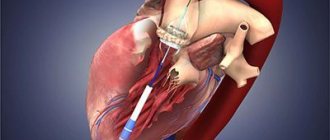
Транскатетерное протезирование аортального клапана (TAVI) – малоинвазивная хирургическая процедура, в ходе которой осуществляется замена клапана сердца.
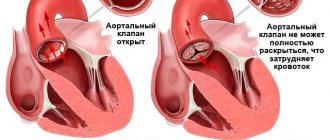
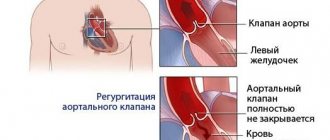
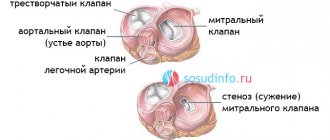
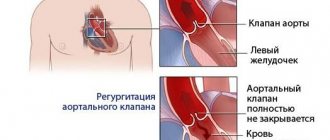
Самой распространенной патологией клапанного аппарата является аортальный стеноз. Заболевание лечится только хирургическими методами.
Согласно статистическим данным классическая операция с использованием искусственного кровообращения для 11-15% пациентов старшей возрастной группы с наличием сопутствующих заболеваний сопряжена с высоким риском госпитальной летальности. По этой причине 33% больным с аортальным стенозом отказывают в проведении классического оперативного вмешательства, предусматривающего протезирование аортального клапана.
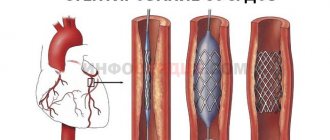
В качестве альтернативного хирургического метода выступает процедура TAVI. Имплантация биопротеза аортального клапана осуществляется на работающем сердце. Через бедренную артерию вводится специальный катетер, который доставляет и имплантирует сменный аортальный клапан.
Симптомы аортального стеноза
У больных с аортальным стенозом наблюдаются такие общие клинические признаки:
- головные боли;
- повышение или понижение артериального давления;
- брадикардия (частота сердечных сокращений менее 60 ударов в минуту);
- бледность кожного покрова.
Врач при осмотре больного дополнительно обнаруживает:
- «дрожание» грудной клетки, возникающее вследствие прохождения крови через суженное отверстие клапана;
- хрипы в легких;
- при прослушивании устанавливает слабые звуки закрытия створок клапана, сопровождающиеся дополнительным шумом.
В зависимости от степени сужения устья аорты могут проявляться и другие симптомы:
- одышка;
- повышенная усталость при физических нагрузках;
- головокружение;
- обмороки;
- приступы удушья;
- отечность нижних конечностей;
- асцит;
- боли в правом подреберье, возникающие на фоне увеличенной печени по причине застоя крови.
Пятая степень аортального стеноза сопровождается сильнейшей одышкой, отеком всего тела и акроцианозом.
Имплантация биопротеза аортального клапана путем проведения TAVI показана больным с аортальным стенозом ІІ или ІІІ степени.
Противопоказания к операции
Операция по протезированию клапанов сердца противопоказана при следующих заболеваниях и состояниях:
- Острый инфаркт миокарда,
- Острые нарушения мозгового кровообращения (инсульты),
- Острые инфекционные заболевания, лихорадка,
- Обострения и ухудшение течения хронических заболеваний (сахарный диабет, бронхиальная астма),
- Крайне тяжелая сердечная недостаточность с фракцией выброса менее 20% при митральном стенозе, при этом лечащему врачу следует решить вопрос о необходимости пересадки сердца.
Диагностика аортального стеноза перед проведением TAVI
Определить у больного аортальный стеноз позволяют такие диагностические мероприятия:
- электрокардиограмма (определяется аритмия, блокады);
- электрокардиограмма с нагрузкой;
- рентгенография (визуализируется расширение аортального отдела, расположенного выше стенозированного участка, обнаруживается увеличение левого желудочка сердца, определяется кальциноз устья);
- эхокардиография (визуализируется увеличение размеров и утолщение стенок аортального клапана, устанавливается гипертрофия левого желудочка);
- допплеровская ЭхоКГ;
- катетеризация камер сердца;
- коронарная ангиография.
Подготовка к операции
После установки диагноза порока сердца или инфекционного эндокардита решение о необходимости протезирования пораженного клапана должно быть принято как можно скорее. После этого пациент проходит необходимый минимум клинических исследований и направляется лечащим врачом в кардиохирургический центр. Как правило, операция может быть проведена уже через несколько месяцев после постановки диагноза. Если пациент предъявляет заявление в региональный департамент здравоохранения на предоставление квоты (бюджетных ассигнований из средств федерального бюджета для оказания высокотехнологической помощи населению), то ответ на предоставление квоты можно получить уже через 20 дней.
Для госпитализации в кардиохирургическое отделение необходимы следующие документы и обследования:
- Паспорт, страховой полис, СНИЛС,
- Направление лечащего кардиолога или терапевта,
- Выписка из предыдущего места госпитализации (отделение кардиологии, терапии) с проведенными методами обследования,
- Если пациент не был госпитализирован, необходимо амбулаторно выполнить общеклинические анализы крови и мочи, биохимическое исследование крови, определение группы и свертывающей способности крови, УЗИ сердца, ЭКГ, суточное мониторирование ЭКГ и АД, рентген грудной клетки, пробы с физической нагрузкой (тредмил-тест, велоэргометрия),
- Возможно, понадобятся консультации ЛОР-врача, гинеколога, уролога и стоматолога для исключения очагов хронической инфекции.
Процедура TAVI
При диагностировании аортального стеноза врачи назначают консервативное лечение, предусматривающее прием таких медикаментозных препаратов:
- диуретические препараты, выводящие лишнюю жидкость из организма, уменьшая нагрузку на сердце;
- дофаминергические средства, активизирующие мышечные сокращения;
- вазодилатирующие препараты, устраняющие боль в сердце;
- антибактериальные препараты, назначаемые для профилактики эндокардитов.
Однако самым действенным и щадящим способом лечения аортального стеноза является процедура TAVI.
По сравнению со стандартной процедурой замены клапана на открытом сердце, когда необходима стернтомия (вскрытие грудной клетки), процедура TAVI может быть выполнена через небольшие проколы в грудной клетке без необходимости нарушения целостности ее костей. Хирург, учитывая индивидуальные особенности больного, определяет, какой подход будет максимально приемлемым и безопасным для клиента:
- трансфеморальный (катетер вводят через бедренную артерию);
- трансапикальный (катетер вводят через большую артерию в грудной клетке или вершину левого желудочка, доступ к которым обеспечивается через небольшой разрез в грудной клетке).
С помощью катетера разобранный сменный клапан доставляется к месту установки, новый клапан расширяется, раздвигает листки старого клапана и в дальнейшем берет на себя функции регулирования кровотока.
4.Срок функционирования сердечных клапанов
На сегодняшний день в хирургии сердца применяют два вида имплантатов сердечных клапанов: искусственные и биологические.
Первые — долговечные, но их установка связана с пожизненным приёмом ряда препаратов для устранения риска тромбообразования. Биологические клапаны наиболее близки живым тканям, но быстрее изнашиваются. Кардиологи постоянно ведут работу по разработке и внедрению в медицинскую практику новых типов клапанов, сочетающих в себе лучшие свойства обоих видов — долговечность и максимальную приемлемость для организма. Срок службы искусственных клапанов 10-15 лет. Более новые материалы пока только проходят изучение. Широкая практика их применения в ближайшем будущем даст кардиологам более точную информацию о сроке их службы.
Где пройти лечение
сотрудничает с Национальным медицинским исследовательским центром кардиологии, который является экспертным центром по эндопротезированию аортального клапана в Российской Федерации с опытом более 1000 имплантаций.
Клиника оборудована самым современным оборудованием и программным обеспечением последнего поколения (такие как системы внутрисердечной и внутрисосудистой навигации), которые позволяют достичь максимальных результатов лечения с минимальными рисками осложнений. Специалисты нашей клиники — это эксперты мирового класса в области транскатетерного лечения клапанного аппарата сердца, которые выполняют процедуры ТИАК как в Российской Федерации, так и за рубежом.
Каковы преимущества транскатетерной имплантации аортального клапана перед открытой операцией?
При внутрисосудистом протезировании аортального клапана отсутствуют большие разрезы, что значительно сокращает длительность послеоперационной реабилитации, уменьшает болевой синдром и исключает развитие осложнений, связанных с воспалением (нагноением) послеоперационных швов. К другим важным преимуществам TAVI можно отнести:
- Возможность выполнять операцию пациентам с высоким хирургическим риском, пожилым пациентам и пациентам с тяжелыми сопутствующими заболеваниями
- Небольшая продолжительность операции, уменьшенные операционные травмы.
- Операция проводится под местной анестезией (в некоторых случаях под наркозом)
- Отсутствие необходимости подключения к аппарату искусственного кровообращения и «выключения» сердца пациента
- Сокращение сроков нахождения в стационаре
- Низкий процент послеоперационных осложнений и быстрая адаптации после выписки из стационара
О назначении инвалидности и прогнозах
II нерабочая группа определяется на период одного года по завершении операции для восстановления миокарда. В дальнейшем возможно переведение на 3 группу.
При установлении инвалидности индивидуально учитываются когнитивные отклонения (снижение умственных способностей).
Сколько живут с искусственным клапаном? Средняя продолжительность жизни в таком случае составляет примерно 20 лет. Однако теоретически срок действия клапана намного больше (до 300 лет, как утверждают медики).
Полемика
Новый метод очень быстро распространился. Он был разработан для пациентов, которые не могут быть оперированы по причине высокого интраоперационного риска. В то время как доля TAVI в 2007 году составляла лишь 1,3% от всех вмешательств по поводу стеноза аортального клапана (157 TAVI, 12 116 операций на клапанах), то в 2010 году она составила уже 23,9% (3 629 TAVI, 11 582 операции на клапанах).
Ввиду стремительного развития метод стал объектом критики. Нарекания сводятся к тому, что данный метод будет применяться, в том числе, у тех пациентов, для которых более целесообразно проведение операции.
Для противодействия такой практике профессора университетов в области кардиологии и кардиохирургии собрались в январе 2011 для обсуждения проблемы. На этом Конгрессе они определили условия, которые должны выполняться для эффективного и безопасного использования нового метода TAVI.
Исходя из этого, Немецким Фондом Сердца было организовано совещание экспертов во Франкфурте, в котором приняли участие кардиохирурги и кардиологи. Цель совещания заключалась в содействии получению пациентами лучшей терапии, имеющейся в настоящее время.
Прогноз
Прогноз после операции несомненно выше, чем без нее,
так как при пороках сердца развивается тяжелая сердечная недостаточность, не только ухудшающая переносимость обычных физических нагрузок, но и приводящая к летальному исходу. У пациентов после операции летальность намного ниже, и связана в основном с развитием тромбоэмболических осложнений (0.2 % случаев смертей в год). Поэтому операция по замене клапанов сердца является вмешательством, существенно продлевающим жизнь больного и улучшающим ее качество.
Образ жизни
Дальнейшая жизнь человека после операции сводится к следующим моментам:
- Регулярное посещение врача – ежемесячное в первый год после операции, раз в полгода во второй год и ежегодное в последующем, с постоянным мониторингом функций сердечно-сосудистой системы с помощью ЭКГ и эхокардиоскопии,
- Регулярный прием назначенных препаратов (антикоагулянтов, антибиотиков),
- Лечение остаточной сердечной недостаточности с помощью постоянного приема дигоксина и мочегонных препаратов (индапамид, верошпирон, диувер и др),
- Адекватная физическая активность,
- Соблюдение режима труда и отдыха,
- Соблюдение диеты – исключение жирных, жареных, соленых продуктов, употребление большого количества овощей, фруктов, кисломолочных и крупяных изделий,
- Полное исключение вредных привычек.
Роль внешних кардиологов
В документе Конгресса это описывается как «вполне допустимо», «чтобы внешние обученные кардиологи в качестве приглашённых врачей проводили в центре своим пациентам имплантации сердечных клапанов в сотрудничестве с работающими там кардиохирургами и кардиологами. Ответственность и руководство вмешательством возлагается на команду внутренних кардиологов и кардиохирургов центра».
Этот спорный фрагмент Конгресса уже обсуждался. Во Франкфурте эксперты были единодушны в том, что принципиально возможно проведение TAVI внешними кардиологами совместно с кардиохирургом и кардиологом центра. Но кардиолог центра должен быть об этом информирован заранее, чтобы он мог принять самостоятельное решение, будет ли он проводить вмешательство совместно. Однако не выяснен вопрос об ответственности внешних кардиологов при совместной работе. Хотя непосредственную ответственность за вмешательство несёт тот кардиолог, который проводит вмешательство, ответственность отнюдь не заканчивается с завершением вмешательства. Так, например, клиника несет ответственность за гарантию качества. Кроме того, остаётся открытым вопрос, кто несёт ответственность в случае осложнений, которые возникают лишь через несколько дней после вмешательства.
Осложнения
Самыми грозными осложнениями после внедрения протеза являются тромбоэмболические. Профилактикой их развития служит пожизненная антитромботическая терапия с помощью антикоагулянтов и антиагрегантов – препаратов, «разжижающих» кровь. К таким препаратам относятся:
- Подкожные инъекции гепарина в раннем постоперационном периоде,
- Постоянный прием варфарина под ежемесячным контролем МНО (международного ассоциированного отношения) – важного показателя тромбообразующей системы крови, в норме он должен быть в пределах 2.5 – 3.5,
- Постоянный прием аспирина (тромбоАсс, ацекардол, аспирин Кардио и др).
Не менее опасными последствиями являются развитие или рецидивирование инфекционного эндокардита, профилактикой которого является рациональное назначение антибиотиков в постоперационном периоде, а также дальнейший их прием при проведении любых операций и малоинвазивных вмешательств (удаление зуба, гинекологические и урологические манипуляции и т. д.).