Методы лечения заболевания
При синдроме Гудпасчера развивается воспаление почечных и легочных капилляров иммунного генеза, следствием которого является гломерулонефрит и геморрагический пневмонит. Заболевание названо в честь американского ученого-патофизиолога, впервые описавшего его чуть более ста лет назад. Данный синдром диагностируется преимущественно у мужчин, с частотой примерно 1:1000000. Отсутствие своевременного лечения связано с крайне негативным прогнозом и смертностью большей части больных.
Причины возникновения заболевания точно не выяснены, однако замечена его связь с вирусными патологиями, в том числе, гриппом и гепатитом А, длительным приемом некоторых лекарственных препаратов, вдыханием паров бензина и лаков, курением. Отмечается также наследственная предрасположенность. Влияние негативных факторов стимулирует выработку аутоантител к мембранам альвеол легких и почечных клубочков. Исследования показали, что в значительной степени на развитие аутоиммунного воспалительного процесса влияет активация Т-лимфоцитов, протеолитических ферментов и свободных радикалов, синтеза таких цитокинов, как интерлейкин-1 и тромбоцитарный фактор роста.
Выделяют злокачественный, умеренный и медленный варианты протекания патологии. Клинические признаки злокачественного варианта заключаются в легочных кровотечениях и острой форме почечной недостаточности. Умеренный и медленный варианты проявляются характерными симптомами поражения легких (кашель, одышка, кровохарканье), субфебрильной температурой, слабостью, похуданием, симптомами почечных патологий (гематурия, отеки конечностей, повышение артериального давления).
Тактика лечения зависит от варианта синдрома Гудпасчера, выраженности симптомов и общего состояния пациента.
При острой форме злокачественного варианта проводится интенсивная терапия:
- искусственная вентиляция легких (ИВЛ);
- ингаляции кислорода;
- переливание крови;
- гемодиализ;
- восполнение утраченной жидкости и нормализация водно-электролитного баланса.
Пациентам также назначается:
- пульс-терапия метилпреднизолоном — пациенту кратковременно вводятся некоторые виды глюкокортикостероидов в повышенных дозах, что способствует уменьшению выработки аутоиммунных антител и частоты развивающихся осложнений;
- комбинированная пульс-терапия — введение больному комбинации кориткостероидных гормональных средств и цитостатических препаратов также оказывает иммуносупрессивный эффект, после возвращения показателей лабораторных и рентгенологических исследований к норме пациент переводится на поддерживающий режим терапии;
- моноклональные антитела — инновационный метод, основанный на способности препаратов присоединяться к экспрессируемому на поверхностной мембране В-лимфоцитов белку CD20 и угнетать их активность, таким образом популяция лимфоцитарных клеток обновляется и останавливается разрушение тканей аутоиммунными антителами;
- плазмаферез — безопасный способ очистки плазмы от циркулирующих иммунных комплексов путем центрифугирования, забранная у пациента кровь помещается в центрифугу, где происходит отделение плазмы от эритроцитарной массы, которая, в комплексе с плазмозаменяющими растворами, вводится обратно в кровоток больного.
Методы терапии
Своевременное и адекватное лечение помогает замедлить прогрессирование синдрома Гудпасчера. Основная задача методов лечения – обеспечить максимальное удаление БМК-аутоантител. Комплекс терапевтических действий при вышеописанной патологии может включать в себя следующее:
- Глюкокортикоидные средства (Преднизолон в дозе 100 мг в сутки внутрь в сочетании с цитостатиками в дозе 1000 мг в сутки внутривенно три дня подряд, затем можно перевести пациента на табулированную форму медикамента).
- Иммуносупрессоры-цитостатики (Имупран, Азатиоприн или Циклофосфамид 150-200 мг в сутки в сочетании с Преднизолоном).
- Плазмафорез (помогает удалить из крови низкомолекулярные продукты азотистого обмена и аутоантитела).
- Переливание крови.
- Оксигенотерапия.
- Антитромбические лекарства (Курантил, Дипиридамол 150-400 мг в сутки на протяжении 3-8 месяцев).
- Вазодилататоры (Коринфар 40 мг/сутки).
- Антивоспалительные нестероидные средства (Метиндол, Индометацин 25-30 мг ежедневно 2-3 раза в сутки).
- При анемии целесообразно назначать препараты железа (Тотема, Актиферрин, Тардиферон, Гемохелпер, Ферлатум, Мальтофер).
- Гемодиализ.
- Трансплантация почки (при терминальной стадии ренальной недостаточности).
Лечение необходимо производить до полной стабилизации работоспособности почек и исчезновения БМК-антител. На фоне такой терапии опасные симптомы недуга быстро купируются.
Оперативное вмешательство
Данные о трансплантации почки у пациентов с легочно-почечным синдромом немногочисленны.
Специалисты рекомендуют проводить данную процедуру не ранее, чем через 6 месяцев после исчезновения БМК-антител в крови.
Всем больным с пересаженным органом необходимо производить тщательный мониторинг концентрации креатина в крови и титра БМК-антител в динамике.
Даже такое лечение не защищает от рецидива гломерулонефрита. Причина недуга не в самой почке, а в метаболических нарушениях.
Примечание. Рецепты народной медицины для лечения вышеописанной аномалии не эффективны. Не занимайтесь самодиагностикой и самолечением, лучше доверить свою жизнь опытным, высококвалифицированным специалистам.
Как проводится диагностика заболевания
В клиниках Израиля обследование пациента, дифференциальная диагностика и выработка тактики лечения занимает около трех дней.
- День 1
- День 2
- День 3
На первичной консультации лечащий врач проводит тщательный осмотр пациента, обращая внимание на бледность кожи, отечность лица и ряд других характерных для синдрома Гудпасчера внешних признаков. При аускультации легких прослушиваются хрипы, количество и выраженность которых возрастает при наличии кровохарканья. На приеме специалист составляет список необходимых диагностических процедур.
Выполнение указанных в списке назначений обследований:
— общий и биохимический анализы крови — о протекании воспалительного процесса свидетельствуют увеличенное количество лейкоцитов, высокий показатель СОЭ, анемия, биохимический анализ показывает чрезмерное содержание мочевины и креатинина;
— иммунологические анализы — наиболее показательным является выявление антител, специфических к базальной мембране почечных клубочков (anti-GBM) с помощью иммуноферментного (ИФА) и радиоиммунологического (РИА) анализов;
— исследование мокроты;
— рентгенография легких;
— биопсия почек и легких;
— спирометрия (определение объема внешнего дыхания);
— УЗИ почек;
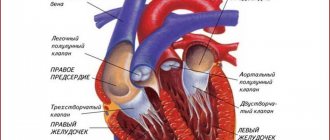
— электрокардиография (ЭКГ);
— УЗИ сердца (ЭхоКГ).
Результаты исследований рассматриваются комиссией в составе лечащего врача и узкопрофильных специалистов. После изучения полученных данных выставляется диагноз и выстраивается тактика лечения.
Публикации в СМИ
Синдром Гудпасчера — аутоиммунное заболевание, характеризующееся присутствием АТ к коллагену типа IV c a-3-цепью (Гудпасчера Аг). Указанный Аг входит в состав базальной мембраны почечных клубочков и альвеолярной мембраны, поэтому основными клиническими проявлениями синдрома Гудпасчера выступают лёгочное кровотечение и прогрессирующий гломерулонефрит. Статистические данные. Распространённость: 0,5 на 1 000 000. Возраст: 5–40 лет. Преобладающий пол — мужской (6:1).
Этиология неизвестна. К факторам риска относят: курение, респираторную инфекцию, контакт с летучими углеводородами.
Генетические аспекты. Выявлена ассоциация с HLA DRw2.
Патоморфология • Почки •• Эпителиальноклеточные полулуния •• Сморщивание почечных клубочков •• Интерстициальный воспалительный экссудат • Лёгкие •• Внутриальвеолярные кровоизлияния •• Макрофаги, нагруженные гемосидерином •• Фиброз межальвеолярных перегородок.
Клиническая картина • Поражение лёгких (опережает поражение почек на несколько недель или месяцев); варьирует от небольшой одышки до повторных лёгочных кровотечений с развитием дыхательной недостаточности • Быстропрогрессирующий гломерулонефрит с развитием почечной недостаточности • Артериальная гипертензия (20%) • Гриппоподобный синдром: лихорадка, миалгии, артралгии, слабость.
Лабораторные данные • ОАК •• гипохромная ЖДА • ОАМ •• микрогематурия •• протеинурия, не достигающая нефротического порога • АТ против Аг базальной мембраны клубочков почек (радиоиммунный метод или метод непрямой иммунофлюоресценции) • Перинуклеарные антинейтрофильные АТ.
Инструментальные данные • Биопсия почек — отложения иммуноглобулинов и комплемента в базальной мембране клубочков, экстракапиллярные полулуния в 50% клубочков • Рентгенография органов грудной клетки — летучие асимметричные облаковидные инфильтраты; деструкция лёгких не характерна.
Дифференциальная диагностика • Гранулематоз Вегенера протекает с деструкцией лёгочной ткани и поражением верхних дыхательных путей • Микроскопический полиангиит, помимо лёгочного и почечного синдромов, имеет и другие (множественный мононеврит, кожные изменения) • Тромбоз почечных вен и ТЭЛА (острое развитие, отсутствие иммунологической активности) • Быстропрогрессирующий гломерулонефрит, осложнённый отёком лёгких.
ЛЕЧЕНИЕ
Общая тактика предполагает сочетание плазмафереза, активной иммунодепрессивной терапии и методов коррекции почечной функции. Диета соответствует диете при почечной недостаточности.
Лекарственное лечение • ГК •• Пульс-терапия метилпреднизолоном 30 мг/кг/сут в/в капельно в течение 20–30 мин 3 дня подряд •• Преднизолон после пульс-терапии в дозе 2 мг/кг внутрь до клинического эффекта с постепенным снижением дозы: до 1,75 мг/кг в течение 1 мес, 1,5 мг/кг в течение 3 мес, далее каждую дозу назначают по 6 мес (1,25–1,0–0,75–0,5–0,25 мг/кг), далее каждую дозу назначают по 12 мес (0,125–0,0625 мг/кг). Больным старше 60 лет дозу следует снизить на 25%.
• Цитотоксические иммунодепрессанты применяют в комбинации с ГК •• Циклофосфамид 2–3 мг/кг/сут •• Азатиоприн 1–2мг/кг/сут. Примечания: дозу препарата следует уменьшить на 50% при снижении СКФ до 10 мл/мин; необходим контроль за количеством лейкоцитов и тромбоцитов крови.
Немедикаментозная терапия • Плазмаферез ежедневно или через день в сочетании с иммунодепрессивной терапии в течение 1–2 нед • Гемодиализ — при развитии почечной недостаточности.
Хирургическое лечение • Трансплантация почки в терминальной стадии ХПН. Рецидива заболевания в трансплантате не наблюдают, если перед операцией в крови не обнаруживались АТ к базальной мембране клубочков.
Прогноз неблагоприятен, если на момент постановки диагноза (до начала лечения) уже имеются признаки почечной недостаточности.
Синоним. Синдром лёгочно-почечный наследственный.
МКБ-10 • M31.0 Гиперчувствительный ангиит
Преимущества лечения в Израиле
- Высококвалифицированные специалисты, обладающие огромным опытом лечения редко встречающихся аутоиммунных заболеваний.
- Оснащение медицинских центров современной аппаратурой.
- Точная диагностика с применением современных методик.
- Включение в комплексную лечебную программу прогрессивных методов и новейших лекарственных препаратов.
- Демократичные цены.
Своевременное прохождение лечебного курса позволяет значительно улучшить прогноз и устранить болезненные симптомы. Не теряйте времени, обращайтесь в выбранную клинику и немедленно начинайте лечение.
- 5
- 4
- 3
- 2
- 1
(0 голосов, в среднем: 5 из 5)
Синдром Гудпасчера – что это
Встречается синдром Гудпасчера редко: ежегодно регистрируется поражение одного человека на миллион населения. Заболевание было названо в честь знаменитого американского доктора, патофизиолога Эрнеста Гудпасчера.
Такую патологию врач впервые описал в 1919 году во время эпидемии гриппа. Ревматологи относят синдром Гудпасчера к системным васкулитам.
Под данной патологией понимают прогрессирующее заболевание легких, почек аутоиммунного характера, которое характеризуется формированием антител к базальным мембранам капилляров почечных клубочков и альвеол, проявляется множественными почечными и легочными геморрагиями.
Механизм развития болезни следующий:
- Под воздействием определенных факторов иммунитет человека изменяется, модифицируется структура мембран капилляров.
- Продукты дегидратации организм начинает воспринимать как антигены.
- Образуются антитела к основным мембранам почек, которые реагируют на антигены базальных легочных мембран (иммуноглобулины класса G)
- Иммунные комплексы начинают свободно циркулировать в сосудах, откладываются на стенках артериол, капилляров, вен легких и почек.
- Появляется воспаление почек, при котором фибробласты активизируются и начинают продуцировать соединительную ткань.
- Ткань разрастается, замещая паренхиму.
- В кровь в избытке выделяются протеолитические ферменты, которые разрушают ткани органа.
Обычно болеют люди возрастом от 20 до 30 и от 50 до 60 лет. Научно доказано, что женщины меньше подвержены такому синдрому, чем мужчины.
Лечение
Без лечения синдром Гудпасчера быстро приводит к гибели больного, в основном от почечной недостаточности, реже – от легочного кровотечения.
Ограничений по питанию нет, за исключением случаев почечной недостаточности.
Практически всем больным назначается комплексная терапия, которая включает преднизолон, циклофосфамид и сеансы плазмафереза. Такое лечение направлено на удаление аутоантител и подавление воспалительного процесса в почках. Оно эффективно у 80% пациентов.
Плазмаферез необходим для удаления аутоиммунных компонентов
Если содержание креатинина в крови превышает 600 мкмоль/л, эффективность лечения значительно снижается, и в этом случае терапию дополняют регулярными пожизненными сеансами гемодиализа. Без этого прогноз болезни неблагоприятный.
Под действием терапии антитела к базальной мембране исчезают в течение 1 – 1,5 лет. Наступает ремиссия заболевания. Однако у 2 – 10% больных в последующем развивается обострение. Оно возникает в течение первых 10 лет после выздоровления и характеризуется легочным кровотечением либо поражением почек. Лечение осуществляют так же, как и в дебюте болезни.
После того, как антитела к базальной мембране не будут обнаруживаться в крови в течение полугода, рассматривается вопрос о пересадке почки. Рецидив болезни в трансплантированном органе развивается в 1- 10% случаев.
Смертность при первом эпизоде болезни достигает 40%. Чем раньше начато лечение, тем больше шансов у больного на выздоровление. При рецидиве патологии пациент уже знаком с ее симптомами, лечение начинается раньше, и поэтому прогноз лучше.
В среднем 5-летняя выживаемость при этом заболевании составляет 80%. В регулярных сеансах гемодиализа нуждается менее 30% выживших больных. Однако средняя продолжительность жизни составляет лишь около 6 лет, и факторами ее снижения являются пожилой возраст и легочное кровотечение.
Таким образом, выживаемость при синдроме Гудпасчера практически полностью зависит от сроков диагностики и начала терапии. Чем раньше больной обратится к врачу, чем раньше он окажется в руках специалиста-ревматолога или нефролога, пройдет процедуру биопсии почки и начнет полноценное лечение, тем больше вероятность выздоровления.
Симптомы
В начале болезни появляются неспецифические симптомы синдрома Гудпасчера:
- недомогание, необъяснимая слабость, быстрая утомляемость;
- повышение температуры тела без ясной причины;
- боли в различных суставах без их отека или покраснения;
- снижение веса.
Уже на этой стадии, даже при отсутствии легочных кровотечений, у больного появляется анемия.
Неспецифические симптомы при синдроме Гудпасчера обычно выражены слабее, чем при других ревматологических заболеваниях. Нередко больной не обращается к врачу, и болезнь начинает быстро прогрессировать.
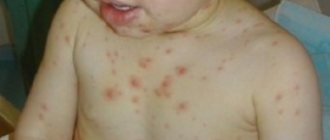
Почти у 70% пациентов первым симптомом болезни становится кровохарканье. Особенно оно характерно для курильщиков. Сейчас врачи отмечают снижение частоты этого симптома, что, возможно, связано с уменьшением распространенности этой вредной привычки.
Кроме кровохарканья, симптомы включают одышку и кашель, а позднее развивается легочное кровотечение.
Легочное кровотечение не обязательно возникает на фоне кровохарканья и не зависит от его выраженности. У многих больных оно развивается внезапно и становится причиной гибели в течение нескольких часов. Такое состояние сопровождается сильной одышкой и синюшностью кожи. Оно может осложниться отеком легкого или пневмонией.
Через несколько месяцев после появления первых легочных симптомов у больного с синдромом Гудпасчера проявляется быстро прогрессирующий гломерулонефрит, который становится причиной почечной недостаточности. Такое состояние также нередко приводит к летальному исходу в течение ближайших двух лет.
Основные симптомы поражения почек:
- слабость, отсутствие аппетита, бледность кожи;
- головная боль и боли в пояснице;
- разнообразные боли в области сердца;
- повышение артериального давления;
- распространенные отеки;
- ухудшение зрения;
- снижение объема мочи.
Эти симптомы при синдроме Гудпасчера полностью проявляются уже через 4 – 6 недель после их возникновения. Поэтому такой гломерулонефрит и называют быстропрогрессирующим.
Развитие болезни
Синдром Гудпасчера – аутоиммунное заболевание, вызванное образованием антител к собственным клеткам организма. В его развитии участвуют антитела, образующиеся к базальной мембране клубочков. Они направлены на связывание с определенным (четвертым) видом коллагена, причем с одним из участков его молекулы – неколлагеновым доменом 3-ей цепи.
Строение коллагена IV типа
Существуют разные типы коллагена. 4-й тип представляет собой сеть из соединенных спиралей, каждая из которых состоит из 3-х нитей. Именно на определенный фрагмент такого биополимера и нацелены патологические аутоантитела. Этот фрагмент называется антигеном Гудпасчера, и у здоровых людей не вызывает никаких патологических реакций.
Антиген Гудпасчера в большом количестве имеется в почечных клубочках, альвеолах, а также в стенках капилляров сетчатки, улитки внутреннего уха, сосудистых сплетениях мозга.
Антитела связываются с антигеном Гудпасчера, что вызывает активацию системы комплемента – особых иммунных белков. Последовательно развертывается каскадная белковая реакция, в результате которой в очаг контакта антител с антигенами привлекаются воспалительные клетки – лейкоциты.
Лейкоциты пропитывают пораженные ткани и разрушают их. В ответ на сложную реакцию иммунитета в итоге происходит увеличение количества эпителиальных клеток, которые откладываются на базальной мембране в виде микроскопических полулуний. В итоге функция почек значительно нарушается, и они не могут полноценно выводить токсичные продукты. Такая же реакция в легочных сосудах приводит к их повреждению и попаданию крови в полость альвеол.
Причины
Причина синдрома Гудпасчера неизвестна. Поэтому меры ее профилактики не разработаны.
Установлены некоторые факторы, возможно, имеющие отношение к возникновению заболевания:
- вирусные инфекции, например, грипп А2c;
- длительный контакт с бензином и органическими растворителями;
- курение;
- ударно-волновая литотрипсия («дробление камней») в мочеточнике при мочекаменной болезни;
- генетические особенности – наличие у человека некоторых генов системы HLA.