Боли в грудной клетке – весьма распространенный симптом, который вызывает сильное беспокойство. Ведь все мы знаем, что именно так проявляются заболевания сердечно-сосудистой системы. Но в действительности этот симптом может указывать и на другие нарушения в состоянии организма, в частности патологии ЖКТ, органов дыхательной системы и даже позвоночника. В любом случае подобный признак нельзя игнорировать, особенно при острых болях, так как таким образом могут проявляться крайне опасные состояния, например, тромбоэмболия легочной артерии и инфаркт миокарда. При них от срочности оказания квалифицированной медицинской помощи напрямую зависит жизнь больного. Рассмотрим основные причины возникновения болей в груди и их отличительные признаки.
Заболевания сердечно-сосудистой системы
Патологии сердца и сосудов по-прежнему остаются одними из наиболее распространенных, что во многом обусловлено особенностями образа жизни современных людей. Самыми распространенными причинами болей в груди являются:
- стенокардия напряжения;
- инфаркт миокарда;
- перикардит.
Стенокардия напряжения
Стенокардия напряжения выступает одной из клинических форм ишемической болезни сердца (ИБС). Она является следствием снижения количества поступающего в сердечную мышцу (миокард) кислорода из-за нарушения кровотока в артериях (ишемии). Это может быть результатом развития атеросклероза коронарных артерий, что приводит к уменьшению их просвета, спазма кровеносных сосудов или тромбоза и других нарушений. Следствием во всех случаях становится дефицит кислорода в миокарде, что и провоцирует возникновение характерных симптомов:
- тупая, давящая или тянущая боль за грудиной (иногда она локализована в области сердца), склонная отдавать в левое плечо и внутреннюю поверхность левой руки, реже в шею, правую руку и живот и проходящая при прекращении физической нагрузки и переходе в спокойное состояние, поэтому приступы обычно длятся менее 5 минут;
- одышка;
- повышение диастолического (нижнего) артериального давления.
Отличительным признаком стенокардии напряжения является возникновение приступа при физической активности, переходе из тепла в холод, особенно при сильном ветре. Но наиболее патогномоничным симптомом является быстрое устранение болей после приема нитроглицерина.
Инфаркт миокарда
Под инфарктом миокарда подразумевают состояние, требующее неотложной медицинской помощи. Он является следствием прогрессирования ИБС, причем в некоторых случаях заболевание дебютирует именно с него. Это тяжелое осложнение ишемии миокарда, при котором в нем образуются очаги некроза, т. е. отмирания тканей. Подобное чаще всего становится следствием разрыва атеросклеротической бляшки. Это запускает целую цепочку изменений, результатом которых становится окклюзия (перекрытие) коронарной артерии, что и приводит к прекращению питания соответствующего участка миокарда и развитию ишемического некроза.
Инфаркт миокарда сопровождается сильной, мучительной болью за грудиной, которая по характеру может быть как давящей, распирающей или сжимающей, так и жгучей, кинжальной или ощущаться, как удар в сердце. Она во многом сходна с приступом стенокардии, но намного сильнее и чаще сопровождается возникновением страха смерти. Боль локализована в области за грудиной и обычно распространяется влево, реже она охватывает всю поверхностью грудной клетки и отдает в живот, напоминая клинику аппендицита, обострение язвенной болезни желудка и т. д.
Боли при инфаркте миокарда отдают в левое плечо, предплечье, кисть, причем чаще они иррадиируют в мизинец и безымянный палец. Также они могут отдавать в правую руку или в область желудка, под лопатки, левую часть шеи, челюсть, ухо.
Приступ может длиться 15—30 минут, но чаще затягивается на несколько часов вплоть до 24 часов. Кроме болей в груди, это может сопровождаться:
- снижением артериального давления;
- тошнотой, рвотой;
- одышкой;
- сильной слабостью, сочетающейся с повышенным эмоциональным возбуждением из-за страха смерти;
- головокружением;
- холодным потом;
- ощущением сердцебиения;
- головной болью;
- бледностью, мраморностью кожи;
- тремором.
Незадолго до возникновения болевого синдрома могут наблюдаться:
- разной степени выраженности дискомфорт в грудной клетке или боль, как при стенокардии, но возникшая на фоне полного спокойствия или при слабой физической нагрузке;
- одышка;
- слабость;
- головокружение.
Инфаркт миокарда отличается от приступа стенокардии силой боли и продолжительностью ее сохранения. Также при инфаркте прием нитроглицерина приводит только к незначительному улучшению или не дает эффекта вовсе.
Перикардит
Перикардит – заболевание, сопровождающееся воспалением околосердечной сумки (перикарда). Чаще всего его развитие обусловлено сопутствующими нарушениями (вирусными, бактериальными, грибковыми инфекциями, в частности туберкулезом и боррелезом, а также метастатическим поражением, метаболическими нарушениями), хотя также он может быть следствием воздействия ионизирующего облучения, перенесения травм или же возникать в отсутствии видимых для этого причин (идиопатический перикардит).
Различают острый и хронический перикардит. В первом случае наблюдаются:
- давящая боль в груди в области сердца разной степени интенсивности, иногда отдающая в левую руку;
- усиление боли при глубоком вдохе, кашле и глотании;
- уменьшение болевого синдрома при принятии положения тела сидя, слегка наклонившись вперед, и усиление в положении лежа на спине.
При хроническом перикардите наблюдается умеренно выраженная боль в грудной клетке, а также одышка. Нередко предварительно пациенты замечали повышение температуры тела, слабость, дискомфорт в мышцах и другие типичные симптомы инфекционных заболеваний.
При перикардите боли носят относительно постоянный характер, а их выраженность нарастает поступенно. Прием нитроглицерина не приводит к устранению недомогания, хотя НПВС (ибупрофен и другие) способствуют улучшению самочувствия.
Болит в груди: что делать?
Если боль сковала человеку грудь, а дышать стало тяжело, нужно немедленно обратиться в больницу, даже если симптомы выражены слабо и проходят самостоятельно. Причины неприятных ощущений могут быть разными, а определить их можно только с помощью специальных исследований. Особенно важно проконсультироваться с врачом в тех случаях, когда больной ударился грудной клеткой, или симптомы возникли без видимой причины, но резко, и носят выраженный характер. Подобные ситуации могут нести опасность для жизни человека, и чем раньше будут приняты соответствующие меры, тем больше шансов на полное выздоровление.
Патологии ЖКТ
Заболевания органов желудочно-кишечного тракта, а точнее пищевода, так же могут провоцировать появление болей в грудной клетке. В таких случаях они нередко отдают в спину, вправо и влево от грудины, причем в большинстве случаев они связаны с приемом пищи и сопряжены с нарушениями глотания.
Нарушения глотания называют дисфагией.
Чаще всего у больных с жалобами на боль в груди диагностируются:
- дивертикул пищевода;
- гастроэзофагеальная рефлюксная болезнь (ГЭРБ);
- грыжа пищеводного отверстия диафрагмы;
- спазм пищевода (эзофагоспазм).
Дивертикулу пищевода
Дивертикулом пищевода называют выпячивание его стенки с образованием своеобразного «кармана», в которых накапливается пища. Клинические проявления заболевания обычно возникают при размерах дивертикула более 2 см. В таких случаях наблюдаются периодические боли за грудиной и спине, а также срыгивание пережеванной пищей. Иногда также повышается температура тела до субфебрильных значений.
ГЭРБ
ГЭРБ – хроническое заболевание, сопровождающееся забросом в пищевод содержимого желудка, а в части случаев и содержимого двенадцатиперстной кишки. Это вызывает раздражение слизистой оболочки и ее воспаление.
При ГЭРБ боли в грудной клетке локализуются по центру и слева, что нередко вызывает опасения у пациентов. В части случаев они распространяются и на другие отделы грудины. Интенсивность болезненных ощущений может быть разной от легкого дискомфорта до достаточно выраженных болей. Их появление связано с едой, но иногда они возникают и после курения, а часть больных жалуется на боли в груди, когда они лежат, в том числе по ночам.
Также при ГЭРБ могут наблюдаются:
- изжога, возникающая при наклонах тела вперед или в положении лежа;
- отрыжка воздухом или пищей;
- ощущение тяжести, вздутия живота;
- быстрое насыщение;
- дисфагия или боль при глотании.
Характерной чертой ГЭРБ является возникновение всех симптомов непосредственно во время еды или же сразу после этого. Также патогномоничным проявлением является улучшение самочувствия после приема антацидов и смены положения тела на вертикальное, ходьбы.
Грыжа пищеводного отверстия диафрагмы
Под грыжей пищеводного отверстия диафрагмы подразумевают смещение в грудную полость тех анатомических структур, которые в норме должны располагаться под ней, в частности абдоминального отрезка пищевода, кардиального отдела желудка или даже петель кишечника. С возрастом риск развития патологии прогрессивно увеличивается, в результате она обнаруживается у 69% людей старше 70 лет.
Диафрагмальная грыжа не всегда сопровождается болями в грудной клетке. В действительности очень часто она протекает бессимптомно и обнаруживается случайно во время проведения обследования по поводу жалоб на другие расстройства работы органов ЖКТ. Но примерно в 50% случаев грыжа диафрагмального отверстия диафрагмы приводит к болям в области центральной части живота сразу под ребрами, распространяющимися по ходу пищевода или отдающими в область между лопатками и спину. Реже они носят опоясывающий характер или локализуются только за грудиной, тем самым напоминая клиническую картину панкреатита или стенокардии, инфаркта миокарда.
Другим симптомом заболевания могут выступать нарушения сердечного ритма. Это обуславливает достаточно частые диагностические ошибки, а потому и назначение лечения, которое не приводит к улучшению. Чтобы избежать этого, важно проследить условия появления болевого синдрома. На наличие диафрагмальной грыжи указывает:
- появление болей после еды, при физической активности, кашле и занятии лежачего положения;
- уменьшение или полное исчезновение дискомфорта после отрыжки, глубокого вдоха, смены положения тела или после того, как больной выпьет стакан воды;
- усиление болей при наклоне вперед;
- возникновение нарушений глотания, особенно при употреблении жидкой и пюреобразной пищи, очень холодной или, наоборот, очень горячих напитков, а также при спешке во время еды.
Грыжа опасна ущемлением. В таком случае возникают сильные схваткообразные боли в грудной клетке, отдающие в спину. Это сопровождается тошнотой, рвотой, нередко с кровью, а также учащением сердцебиения, снижением артериального давления и одышкой.
Также заболевание часто осложняется развитием ГЭРБ. Поэтому впоследствии к имеющимся симптомам добавляются характерные признаки рефлюкса.
Эзофагоспазм
Спазм возникает в месте перехода пищевода в желудок. Это сопровождается очень похожими на проявления стенокардии признаками. Боли могут быть довольно сильными. Они локализованы в области сердца, но могут отдавать в шею, нижнюю челюсть и плечи, но в отличие от стенокардии, появляются во время приема пищи и способны сохраняться не только несколько минут, но и часами. Это сопровождается дисфагией и ощущением затруднения прохождения пищи, что может быстро проходить после употребления теплых напитков, в частности чая или воды.
Эзофагоспазм имеет рефлекторное происхождение и обычно сопровождает другие заболевания органов ЖКТ, включая ГЭРБ, язвенную болезнь желудка и двенадцатиперстной кишки, грыжу пищеводного отверстия диафрагмы, холецистит и пр.
Но эзофагоспазм может купироваться при приеме нитроглицерина, так как пищевод так же образован гладкомышечными волокнами.
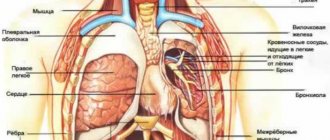
Заболевания органов дыхательной системы
Провоцировать боли в грудной клетке способны патологии плевры и плевральной полости, а также самих легких. Отличительной чертой этих заболеваний является наличие связи между болью и дыханием: усиление на вдохе и уменьшение на выдохе. Это обуславливает непроизвольное снижение частоты дыхания – оно становится частым и поверхностным. Чаще всего боли в грудной клетке в таких ситуациях обусловлены пневмонией, плевритом, эмпиемой плевры и опухолями бронхолегочной локализации и плевры.
Пневмония
Пневмонией называют воспаление легких, возникающее в результате поражения легочной ткани разнообразными бактериями, вирусами или грибками. Чаще всего она является следствием ОРЗ, в том числе инфицирования новым штаммом коронавируса, что сопровождается ухудшением состояния больного после временного улучшения.
В результате для пневмонии типичны характерные для большинства респираторных инфекций симптомы:
- быстрое повышение температуры тела до 38 °С и выше;
- озноб;
- головная боль;
- снижение аппетита;
- кашель изначально сухой, а затем с мокротой, реже кровохарканье;
- одышка;
- поверхностные или глубокие боли в грудной клетке, склонные усиливаться при кашле и дыхании;
- мышечная слабость, дискомфорт в суставах;
- общая слабость, подавленность.
Сегодня диагностика пневмонии не вызывает сложностей и обычно она обнаруживается при первичном осмотре больного.
Плеврит
Плевритом называют воспаление плевральных листков, покрывающих поверхность легких и грудной стенки. Это сопровождается образованием фибринозных отложений или накапливанием в образованной двумя листками плевры полости жидкого экссудата. Подобное может быть следствием инфекционного поражения легких, в частности туберкулеза, хотя встречается и при бактериальных, вирусных и грибковых инфекциях другого происхождения. Также плеврит может развиваться на фоне ревматизма, после перенесения инфаркта миокарда, а также при патологиях ЖКТ и в некоторых других случаях.
Различают сухой и экссудативный плеврит, причем вторая форма нередко является следствием несвоевременного лечения сухого плеврита. В таких случаях наблюдаются:
- непостоянные боли в груди, усиливающиеся при глубоком вдохе, кашле, при глотании, в части случаев и при наклоне тела в противоположную сторону;
- отдающие в живот, плечо боли;
- сильная, продолжительная икота;
- отставание пораженной половины грудной клетки при дыхании;
- сухой кашель;
- одышка;
- слабость, снижение работоспособности;
- повышение температуры тела до субфебрильных значений;
При плеврите нередко присутствует шум трения листков плевры, что напоминает скрип снега под ногами. При этом если приложить ладонь к грудной клетке, можно ощутить их трение.
При экссудативном плеврите боли присутствуют в начале развития заболевания и в конце. Но после накопления в плевральной полости достаточного объема экссудата они исчезают. Остальные симптомы в целом аналогичны проявлениям сухого плеврита.
Эмпиема плевры
Эмпиема плевры, по сути, является одним из вариантов течения плевритов, но в отличие от других форм для нее характерно скопление гноя в плевральной полости. Она может быть следствием перенесенной пневмонии (воспаления легких), образования опухолей, кист, бронхоэктазов и других нарушений со стороны легких, реже в органах брюшной полости.
Для патологии характерны:
- боли в грудной клетке;
- одышка;
- лихорадка;
- озноб;
- снижение аппетита;
- вынужденное положение тела (лежа на больном боку).
Развитие эмпиемы плевры требует госпитализации в хирургическое отделение.
Опухоли легких и плевры
Существует достаточно много видов доброкачественных и злокачественных новообразований, которые могут поражать легкие, бронхи и плевру. Они нередко сопровождаются рецидивирующими плевритами с постоянно усиливающейся болью на больной стороне. Но непосредственно боль в груди, обусловленная новообразованием, особенно злокачественным, возникает уже после того, как оно достигнет крупных размеров. Это существенно ухудшает прогноз, хотя сегодня существуют методики лечения даже крупных опухолей, которые ранее считались неоперабельными.
Патологии позвоночника
При появлении болей в грудной клетке сложно сразу заподозрить их причину в развитии заболеваний позвоночника. Тем не менее остеохондроз грудного отдела и межреберная невралгия так же способны давать о себе знать подобным образом.
Остеохондроз грудного отдела позвоночника
Остеохондрозом называют процесс дегидратации межпозвоночных дисков и возникновения в них дегенеративно-дистрофических изменений. Поражение грудного отдела встречается гораздо реже, чем шейного или поясничного, а симптомы во многом напоминают стенокардию и патологии ЖКТ. Поэтому часто у пациентов ложно диагностируются другие заболевания, и назначается не приносящее результата лечение.
Риск развития остеохондроза напрямую зависит от образа жизни. Поэтому если ранее он в основном обнаруживался у пожилых людей, сегодня нередко выявляется и у молодых. Повышает вероятность обезвоживания и прогрессивной дегенерации дисков в грудном отделе позвоночника длительное, регулярное сидение. Поэтому он чаще всего диагностируется у людей, кто вынужден подолгу сидеть за компьютером, за рулем автомобиля, у станка и т. д.
Остеохондроз грудного отдела может проявляться:
- постоянными тупыми болями между лопатками;
- опоясывающими болями, локализованными на уровне подмышечных впадин;
- болями в области сердца и за грудиной;
- жжением в спине.
Характерной чертой является возникновение болезненных ощущений после продолжительного сидения, к концу рабочего дня.
Главной опасностью остеохондроза является неуклонное прогрессирование, особенно при отсутствии комплексного лечения. В результате со временем пораженный диск, который представляет собой плотный хрящ с желеобразным внутренним содержимым, деформируется и выпячивается, обычно в сторону позвоночного канала. Это называют протрузией. Впоследствии она может трансформироваться в межпозвоночную грыжу, что означает окончательный разрыв наружного плотного кольца диска, через который желеобразное внутреннее содержимое (пульпозное ядро) может выходить в позвоночный канал. Подобное опасно ущемлением проходящих здесь спинномозговых корешков и даже самого спинного мозга, что приведет к нарушениям работы иннервируемых ими внутренних органов, простреливающим болям, онемениям и другим нарушениям чувствительности.
Межреберная невралгия
Межреберная невралгия является следствием поражения периферических нервов, проходящих в тканях в области межреберных промежутков. Это может быть обусловлено их механической компрессией, герпетической инфекцией, переохлаждением, воздействием токсических веществ, травмами и другими факторами.
При межреберной невралгии боли носят характер прострела или являются жгучими. Они распространяются вдоль ребер до грудины. Они могут быть как кратковременными, так и продолжаться часами и даже сутками. При касании к коже в области межреберных промежутков, смене положения тела, ходьбе, глубоком дыхании кашле боли усиливаются.
Что делать, какие обследования нужно пройти
Основные методы исследования причин боли в области грудной клетки, включающие тщательный анамнез и физическое обследование, обеспечивают 90% успеха на пути к правильному диагнозу.
Повышенная температура тела, сопровождающая чувство сдавленности, распространена при пневмонии, остром инфаркте миокарда, перикардите, опоясывающем лишае. Болезненность в грудной клетке наряду с ослаблением пульса характерна для рассечения аорты, аневризмы.
Увеличение шейных вен происходит при застойной сердечной недостаточности, иногда возникающей как осложнение нижнего сердечного приступа или легочной эмболии, когда закупорка составляет более 60% кровоснабжения легкого.
Боль в грудной клетке посередине, ощутимая при пальпации, свидетельствует о мышечно-скелетной причине. Односторонний дискомфорт в грудной области – признак поражения одного или нескольких соседний с участием спинного или периферического нерва (опоясывающий лишай).
Аускультация, при которой врач прослушивает грудную клетку, – это важная часть физического обследования. Выводы аускультации:
- слабое одностороннее дыхание, при котором давит грудную клетку, вызывает подозрение на пневмоторакс, местные выпады слухового обнаружения – на выпот;
- трубчатое дыхание слышится над воспаленной областью, иногда над выпотом;
- ограниченные участки со слышимой крепитацией в грудной клетке присутствуют при длительной лобарной пневмонии, расширенные участки в сопровождении боли в области сердца свидетельствуют либо о мультилобарном воспалении, либо об отеке легких из-за отказа левого желудочка после острого инфаркта миокарда (или сердечной недостаточности);
- при перикардите и плеврите возникает шелест (перикардиальные звуки слышимы только при задержке дыхания).
К основным анализам, направленным на определение причины дискомфорта за грудиной посередине, относится анализ крови. При пневмонии выявляется лейкоцитоз (изменение клеточного состава крови), который в меньшей степени может присутствовать при остром инфаркте миокарда. Кардиоспецифические маркеры после инфаркта миокарда увеличиваются в течение 6 часов.
Обследования грудной клетки, выявляющие патологии, которые сопровождает давящая боль в грудине:
| Диагностические меры. | Что предполагается во время обследования. |
| Анамнез, физическое обследование. | Мышечно-скелетные, кожные болезни. |
| ЭКГ, сатурация О2. | Аритмия сердца, инфаркт миокарда, легочная эмболия, гипоксические болезни. |
| Повышенный тропонин Т. | Острый инфаркт миокарда, миокардиальный некроз другой этиологии. |
| D-димер. | Исключение легочной эмболии. |
| Рентген. | Пневмония, пневмоторакс, поражение ребер и позвонков. |
| Эхокардиография. | Диссекция аорты, суспектная легочная эмболия, суспектный острый инфаркт миокарда, аортальный стеноз. |
| КТ, ангио компьютерная томографическая | Легочная эмболия, диссекция аорты, пневмоторакс, пневмония, плевральные заболевания, повреждение ребер. |
| Стресс-тесты, коронарография, гастроскопия, психиатрические обследования | Другие причины (например: кардионевроз, кардиофобия) |
Тактика определения причины боли в грудной клетке
При появлении дискомфорта, боли в грудной клетке пациенты нередко изначально обращаются к терапевту, что весьма рационально. На прием врач изначально выясняет характер жалоб. Большое внимание уделяется:
- локализации болей (слева, справа, по центру или опоясывающая, глубинная или поверхностная);
- интенсивности (не всегда выраженность болезненных ощущений равнозначна существующей угрозе);
- характеру (сжимающая, давящая, тупая, ноющая, колющая, простреливающая и пр.);
- условиям возникновения (при физической активности, приеме пищи, переходе из тепла в холод, в спокойствии, при занятии горизонтального положения и т. д.);
- условиям прекращения (после отдыха, при ходьбе, после приема пищи, напитков, употребления нитроглицерина, при лежании на больном или на здоровом боку, после отрыжки, рвоты);
- длительности;
- сопутствующим симптомам;
- иррадиации (в левую руку, шею, челюсть, между лопатками, в живот и т. п.);
- давности боли.
Врач обязательно выясняет, не случалось ли недавно травм грудной клетки и позвоночника. Упоминание о подобных эпизодах позволяет упростить диагностику и быстрее установить причину возникновения боли в груди.
Физикальный осмотр
Вторым этапом диагностики является физикальный осмотр. Он предполагает последовательное выполнение:
- осмотра кожных покровов и слизистых оболочек на предмет наличия высыпаний, изменений цвета, а также признаков цианоза;
- оценки пульса на лучевых и бедренных артериях;
- измерения артериального давления;
- пальпации грудной клетки, мышц, остистых отростков позвонков, выявление симптомов корешкового синдрома;
- перкуссию (простукивание) грудной клетки;
- аускультации сердца и легких (оцениваются тоны сердца, выявляются шумы, хрипы в легких, звук трения плевры);
- пальпации живота;
- осмотра нижних конечностей на предмет наличия признаков варикозной болезни вен, тромбофлебита.
Предполагаемая причина возникновения болей может быть обнаружена на любом из этапов обследования. В результате пациент получает назначение на лабораторную и инструментальную диагностику.
Диагностика
Комплексное обследование начинает терапевт или семейный врач. Специалист проводит физикальный осмотр и выявляет ведущий патологический синдром, при необходимости отправляет больного на консультацию к узким специалистам (пульмонологу, кардиологу). Для установления диагноза необходимы результаты инструментальных и лабораторных исследований, из которых чаще других назначаются:
- Рентгенография ОГК.
Лучевая диагностика помогает дифференцировать сердечную и легочную патологию. Поражение дыхательной системы проявляется очаговыми инфильтратами, округлыми тенями, усилением сосудистого рисунка. Признаки кардиологических проблем — изменение размеров и конфигурации тени сердца, застойные явления в легких. - Электрокардиография.
В ходе ЭКГ оценивают электрическую активность миокарда. На кардиограмме обнаруживают снижение вольтажа зубцов или их инверсию, отклонение оси сердца, признаки нарушений в проводящей системе миокарда. Большую диагностическую ценность имеет суточное мониторирование ЭКГ, велоэргометрическая проба. - Эхокардиография.
Ультразвуковая диагностика показывает структурные и функциональные отклонения в деятельности сердца. Метод необходим для диагностики перикардита (выпот в сердечной сумке), кардиомиопатии (расширение полостей или утолщение стенок органа). ЭхоКГ позволяет измерить сократительную функцию миокарда левого желудочка. - Инвазивные методы.
При патологических процессах в перикарде производится диагностическая пункция для бактериологического и цитологического исследования экссудата. При ИБС, чтобы оценить степень поражения сосудов, выполняется коронарная ангиография. Функциональное состояние миокарда определяют посредством перфузионной сцинтиграфии. - Лабораторная диагностика.
Анализы имеют вспомогательное значение. При кардиальной патологии показано расширенное биохимическое исследование с определением липидного спектра и острофазовых показателей, измерением миокардиальных маркеров. Диагностика легочных болезней требует микроскопии и бакпосева мокроты.
Эхокардиография