Врачи Стоимость
Прейскурант Врачи клиники
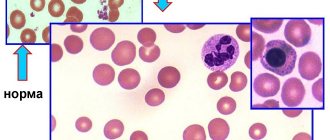
Анемия — это целая категория синдромов, для которых характерно снижение концентрации гемоглобина и количества эритроцитов. Диагностируется такое состояние только по результатам лабораторных исследований, определить заболевание «на глаз» невозможно. Симптомы анемии у взрослых могут существенно различаться. Поэтому направленность лечения зависит от общего состояния здоровья, причин, вызвавших недуг, возраста и пола, сопутствующих патологий.
Анемия — что это и насколько опасна
Это заболевание также носит название малокровия. Это клинико-гематологический синдром, который может возникать как следствие той или иной патологии. Белок гемоглобин синтезируется в костном мозге с участием железа и является составляющей частью эритроцитов – красных кровяных телец. Он доставляет кислород к тканям, а также помогает утилизировать углекислый газ, доставляя его к легким.
Такая важная функция легко объясняет опасные последствия анемии. Во-первых, даже в условиях нехватки железа в рационе организм будет всеми силами бороться с анемией: сначала железа не будет хватать в тканях и органах, и лишь в последнюю очередь в крови. А это значит, что анемия нередко сопровождает серьезные заболевания костного мозга, опухоли, тяжелые гематологические недуги. Обратить внимание на анемию важно как можно раньше именно по этой причине.
Во-вторых, снижение уровня гемоглобина может повлечь за собой следующие последствия:
- ослабление защитных сил и повышение восприимчивости к агрессивным факторам среды;
- снижение физической выносливости и переносимости интеллектуальных нагрузок;
- высокие риски развития заболеваний сердца;
- высокие риски развития гнойно-септических процессов.
Особого внимания заслуживают беременные женщины. Анемия в период вынашивания ребенка может повлечь высокую вероятность самопроизвольного прерывания беременности, гипотрофию плода и задержку внутриутробного развития, появление гипоксии, дискоординацию родовой деятельности. Физиологическая кровопотеря в родах или при выполнении кесарева сечения не вызовет осложнений у здоровой женщины, но у будущей мамы с анемией может также стать причиной тяжелых последствий.
Клинические проявления железодефицита
Клинические проявления железодефицита многообразны и могут быть сведены к двум основным синдромам: гипоксическому и сидеропеническому. Гипоксический синдром объединяет общие для всех анемий симптомы: бледность, усиленное сердцебиение, шум в ушах, головную боль, слабость. К сидеропеническому синдрому относятся извращение вкуса, сухость кожи, изменение ногтей, выпадение волос, ангулярный стоматит, жжение языка, диспепсия. Многообразие клинических симптомов железодефицита можно объяснить широким спектром метаболических нарушений, к которым приводит дисфункция железосодержащих и железозависимых ферментов [6, 8, 9, 26, 27].
К симптомам, которые в меньшей степени ассоциируются с анемией, но могут быть проявлением железодефицита, относят невротические реакции и неврастению, снижение работоспособности, слабость мышц и общей толерантности к физической нагрузке, нарушения метаболических процессов в миокарде, периферического кровообращения и микроциркуляции, субфебрилитет [6]. Экзотическими симптомами ЖДА выступают императивные позывы на мочеиспускание/дефекацию, недержание мочи вследствие ослабления сфинктерного аппарата, затруднения при глотании из-за атрофических изменений слизистой оболочки пищевода [5, 12]. По современным данным, синдром беспокойных ног (болезнь Виллиса — Экбома) может быть одним из наиболее распространенных клинических проявлений дефицита железа [28, 29].
Нарушения противоинфекционного иммунитета у пациентов с нарушенным микронутриентным статусом и ЖДА имеют сложный характер [30]. С одной стороны, железодефицит препятствует развитию патогенных микроорганизмов, нуждающихся в железе для собственного роста и размножения. С другой стороны, железодефицит опосредованно приводит к нарушению клеточных механизмов резистентности и к инфекциям (снижение микробицидной активности гранулоцитов, нарушение пролиферации лимфоцитов). В целом предрасположенность пациентов с ЖДА к развитию инфекционных заболеваний не столь велика, как это предполагалось ранее. Более того, лечение ЖДА парентеральными препаратами железа увеличивает риск развития инфекций, вероятно, вследствие доступности вводимого железа для быстрого роста патогенных микроорганизмов [7, 26].
Симптомы анемии
Симптомы анемии и особенности лечения могут различаться у пациентов разных возрастных групп, пола, общего состояния здоровья. Наиболее характерными признаками являются следующие:
- бледность кожи (от белого до желтоватого оттенка) и слизистых оболочек;
- выпадение волос (не очаговое облысение, а равномерная потеря волос);
- ломкость ногтей, изменение структуры ногтевой пластины, внезапно появившиеся белые пятна на ногтях;
- изменение вкусовых ощущений, чувство жжения на языке;
- трещины в уголках рта;
- нарушения менструального цикла у женщин;
- снижение физической активности, устойчивости к физическим нагрузкам;
- слабость в мышцах;
- повышенная сонливость;
- быстрые изменения настроения, раздражительность;
- головокружение, периодические головные боли, реже обмороки;
- шум в ушах, потемнение или «мушки» в глазах;
- необычные гастрономические предпочтения, к примеру, желание попробовать на вкус лакокрасочные материалы, землю, мел и пр.;
- боли за грудиной, как правило, в области сердца.
В каждом конкретном случае могут наблюдаться далеко не все перечисленные симптомы. Иногда анемия обнаруживается случайно, во время диагностики общего состояния здоровья, когда пациент пришел к врачу по другому поводу. Так, частые респираторные заболевания являются распространенным последствием анемии, и обращение к врачу позволяет выявить истинные причины постоянных недомоганий.
Анемия: симптомы, лечение, профилактика
Чувствовать себя вялым, усталым и разбитым не нравится, наверное, никому. Одно дело, когда такое состояние появляется периодически – после тяжелого трудового дня, сильного стресса или после перенесенной болезни. И совсем другое, когда состояние «разбитости» становится перманентным: усталость и слабость не проходят даже после полноценного отдыха. И вдруг еще добавляется побледнение кожи, руки и ноги постоянно мерзнут, сердце выпрыгивает из груди, волосы выпадают и шумит в ушах. Это повод забить тревогу и обратиться к врачу, поскольку причин такого состояния может быть великое множество. Об одной из них мы поговорим в нашей статье. Сегодня речь пойдет об анемии. Что это за болезнь? Насколько она опасна? Как лечить и предотвратить анемию? На эти, и не только, вопросы ответит врач-терапевт Клиники «СМИТРА», доктор с более чем 30-летним опытом Марченко Светлана Александровна.
Что такое анемия?
В эритроцитах (красных кровяных тельцах) содержится сложный белок – гемоглобин
, который синтезируется костным мозгом при помощи железа. Главная его функция — разносить кислород по организму: после доставки кислорода к тканям гемоглобин забирает углекислый газ и доставляет его в легкие.
Анемия (или малокровие)
– это состояние, при котором происходит снижение количества гемоглобина иногда со снижением количества эритроцитов. Из-за этого ухудшается передача кислорода в ткани и возникает гипоксия, т.е. кислородное голодание тканей.
Причины возникновения и виды анемии
Анемия может быть как самостоятельным заболеванием, так и симптомом или проявлением осложнения другой болезни или синдрома. Среди основных причин возникновения малокровия выделяются следующие:
1.
Анемии, возникающие при нарушении кровообразования
. Это, прежде всего, железодефицитные анемии (возникают вследствие недостатка железа в организме), анемии беременных и кормящих (в период беременности и лактации в организме женщины увеличивается объем циркулирующей крови, что приводит к ее «разжижению» и падению доли гемоглобина в общем объеме крови).
2. Железонасыщенные анемии
. При таких анемиях железо в эритроцитах содержится в достаточных количествах, но по разным причинам не может быть использовано костным мозгом для синтеза гемоглобина. К железонасыщенным анемиям относятся В-12- дефицитная анемия, раковая, глистная анемии; анемия, возникающая при инфекциях. Возможно появление малокровия при воздействии химических реактивов, радиации, медикаментов, а также при иммунных нарушениях, гастритах, энтеропатиях.
3. Анемии, возникающие при повышенном кроворазрушении (гемолитические).
При таком виде малокровия значительно укорачивается срок жизни эритроцитов. Гемолитические анемии могут быть как наследственными, так и приобретенными. При наследственной форме проблема заключается в генетических отклонениях в структуре либо функциях эритроцитов. Приобретенная же гемолитическая анемия развивается вследствие избыточного разрушения красных кровяных телец из-за воздействия антител, токсинов и прочих факторов.
4. Анемии, возникающие при острых или хронических кровопотерях.
Сильные острые или хронические кровотечения истощают запасы железа в организме, что приводит к малокровию.
Разные формы заболевания отличаются симптомами и осложнениями. Без адекватного лечения анемия может осложниться патологией сердечно-сосудистой системы, преждевременными родами или даже летальным исходом.
В чем опасность длительно существующей анемии?
Как мы уже сказали выше, анемия приводит к гипоксии – кислородному голоданию тканей. Поэтому даже при легком течении длительно существующая анемия способна нанести серьезный вред здоровью. Длительная гипоксия приводит к нарушению обмена веществ, накоплению токсических продуктов метаболизма, избыточной нагрузке на органы жизнеобеспечения – сердце, легкие, печень, почки, головной мозг. На фоне хронической анемии любое острое заболевание – ангина, вирусная инфекция и т.д. – протекают значительно тяжелее и сложнее поддаются лечению.
Симптомы анемии
Для каждого вида малокровия характерны свои проявления, но все же можно выделить ряд общих признаков анемий:
- слабость;
- шум в ушах;
- головокружение;
- одышка;
- потемнение в глазах;
- сердцебиение;
- снижение аппетита;
- затруднение при глотании;
- бледность и сухость кожных покровов, а также видимых слизистых оболочек;
- выпадение волос;
- ломкость, «исчерченность» ногтей, иногда их ложкообразная вогнутость;
- трещины в уголках рта;
- снижение артериального давления;
- со стороны желудочно-кишечного тракта отмечаются глоссит (воспаление тканей языка), атрофия слизистых пищевода, атрофический гастрит, боли в левом подреберье.
Для железодефицитной анемии характерно извращение вкуса (пристрастие к мелу, извести, углю, земле, зубному порошку, льду). Гемолитическая анемия может проявляться желтушностью кожных покровов и склер, увеличением печени и селезенки, темным цветом мочи и кала.
Как мы видим, проявления анемии могут быть абсолютно разнообразными. Поэтому при ухудшении самочувствия и при появлении описанных выше или любых других симптомов рекомендуем сразу же обратиться к врачу.
Как диагностировать анемию?
Диагностировать заболевание помогают лабораторные исследования, ведь определить заболевание «на глаз» невозможно. Только корректная диагностика поможет выбрать верную тактику дальнейшего лечения и, соответственно, гарантировать пациенту благополучный исход.
При подозрении на тот или иной вид анемии доктор обязательно назначит вам анализы крови: общий и биохимический. Изменения показателей (гемоглобина, железа, эритроцитов, СОЭ, витамина В12 и т.д.) не только ответят на вопрос: есть ли анемия, но и помогут доктору выбрать подходящий путь лечения.
В некоторых случаях одних лабораторных исследований крови недостаточно, поэтому пациенту назначается миелограмма – исследование костного мозга. Миелограмма помогает провести дифференциальную диагностику заболеваний крови.
Также доктор обязательно посоветует провести анализ кала на скрытую кровь, кал на яйца глистов и простейшие, капрограмму, и при необходимости кал на кальпротектин (специфический маркер воспаления кишечника).
Для исключения острой и хронической кровопотери проводится фиброгастродуоденоскопия (ФГДС), колоноскопия, при невозможности проведения данных процедур назначается ирригоскопия. Также показаны консультация проктолога, УЗИ органов брюшной полости и почек. Женщинам рекомендована консультация гинеколога.
На начальных этапах лечением малокровия занимается врач-терапевт. Затем при необходимости пациент может быть направлен к гематологу – специалисту, который занимается профилактикой, диагностикой и лечением крови и органов кроветворения.
Лечение анемии
Существует огромное количество разновидностей анемий. И все они лечатся по-разному. Именно поэтому при лечении недуга так важно учитывать причину, вызвавшую ее. При кровотечениях – это, прежде всего, борьба с кровотечением; при воспалительных заболеваниях — антибиотики, гормоны; при хронической почечной недостаточности – гемодиализ; при железодефицитной анемии — препараты железа, иногда даже переливание крови; при В12-дефицитной анемии — инъекции витамина В12; при недостатке витамина В9 (фолиевой кислоты) — препараты фолиевой кислоты.
Лечение любой анемии может назначать только квалифицированный доктор после тщательного обследования!
Иначе все попытки самостоятельного повышения гемоглобина будут малоэффективны, напрасны или даже опасны.
Можно ли лечить анемию народными средствами?
Для лечения анемии, в первую очередь, необходимо обратиться к специалистам и получить курс медикаментозной терапии. Народные средства же можно использовать в качестве вспомогательных при прохождении основного курса лечения, назначенного доктором.
Например, в плодах шиповника содержится огромное количество витаминов и других полезных веществ — железо, медь, магний. Отвары и настои шиповника полезны при железодефицитной анемии. Также эффективным вспомогательным средством при анемии является чеснок, и если вы из-за запаха не хотите его есть, то можно принимать чесночный настой.
Народные средства не могут являться основной терапией анемии! При подозрении на заболевание обязательно обратитесь к врачу!
Питание при анемии
Обратите пристальное внимание на продукты своего повседневного рациона. Достаточно ли в них железа? Для того, чтобы в организме не произошел дефицит этого важного элемента, необходимо употреблять в пищу продукты, насыщенные железом. Железом богаты как продукты животного происхождения, так и растительного. Железо животного происхождения содержится в мясе, субпродуктах, птице и рыбе. При том, чем темнее мясо, тем больше в нем железа. Этот тип усваивается наиболее эффективно (от 15 до 30%). Из продуктов растительного происхождения наиболее богаты железом бобовые, шпинат, яблоки, злаковые, орехи, сухофрукты. Железо из растительных продуктов усваивается организмом менее эффективно. Для улучшения усвоения железа из продуктов растительного происхождения их следует принимать с продуктами богатыми витаминами С (цитрусовые, зелень, томаты, сладкий перец, шиповник, капуста). Также хорошо сочетается с железом фолиевая кислота. Ее можно обнаружить в зерновом хлебе, кукурузе, авокадо, рисе, овсяной, ячневой, и перловой крупах.
Не рекомендуется одновременно употреблять продукты, богатые железом и кальцием (например, гречку с молоком), так как эти два элемента затрудняют усвоение друг друга. Помимо этого, не рекомендуется запивать чаем и кофе пищу, богатую железом. Танин, содержащийся в напитках, не позволяет железу усваиваться.
Стараясь повысить уровень железа с помощью пищи, не переусердствуйте! Большое количество богатой железом пищи может привести к его повышению, а это чревато новыми проблемами.
Анемия – распространенная и серьезная болезнь, которую нельзя пускать «на самотек». Для того, чтобы избежать развития анемии и других заболеваний, необходимо проходить ежегодный профилактический осмотр: сдать общий анализ крови и мочи, кал на скрытую кровь, пройти флюорографию, посетить терапевта, уролога, стоматолога женщинам – гинеколога.
При наличии признаков хронического кровотечения и воспаления, а также любых симптомов анемии срочно обращайтесь к доктору! Врач-терапевт назначит необходимое обследование и по его результатам адекватное лечение, которое поможет в максимально короткий срок вернуться к здоровой, полноценной жизни!
Будьте здоровы!
Материал подготовлен при участии врача-терапевта Клиники «СМИТРА» Марченко Светланы Александровны.
© 2010-2021 СМИТРА. Все права защищены. Никакие материалы данного сайта не могут быть скопированы и использованы без письменного разрешения, кроме как для частного, некоммерческого просмотра.
Отличия анемии у взрослых и детей
Согласно данным ВОЗ анемией больны около 2 млрд человек в мире. Большую часть составляют дети разного возраста. Едва ли не половина из них дошкольники, чуть больше четверти — маленькие пациенты школьного возраста. И у взрослых заболевание встречается достаточно часто. Этот синдром опасен и для детей, и для взрослых, причем у взрослых период лечения несколько дольше.
Анемия у детей может быть связана со специфической причиной: периодами быстрого роста. Механизмы кроветворения еще несовершенны, а скачок роста требует повышенного количества питательных веществ. С этим может быть связано временное снижение уровня гемоглобина в крови. Однако все же это не вариант нормы, а синдром, заслуживающий пристального внимания врача. Анемия может привести к снижению защитных сил, плохому набору веса, утрате аппетита, слабости, плаксивости. Своевременные методы диагностики и лечения анемии позволят скорректировать состояние и не допустить осложнений.
Самое опасное осложнение железодефицитной анемии (ЖДА) у взрослых — гипоксическая кома. При высоких кровопотерях она может стать причиной летального исхода. Поэтому важно вовремя обратиться к врачу.
Профилактике быть
Конечно, при установленном диагнозе железодефицитной анемии человек должен придерживаться рационального режима питания, но, согласно медицинским исследованиям, ни одна диета не способна стопроцентно восполнить дефицит микроэлемента. Это по силам препаратам с высоким содержанием трехвалентного железа (Fe III).
Препараты железа назначает только врач, ориентируясь на индивидуальные особенности течения анемии. Лекарство выписывают на довольно длительный срок, поскольку содержание гемоглобина повышается только к концу третьей недели такой терапии, поэтому крайне важно набраться терпения и стойко пройти курс лечения.
Ведь только так можно избавиться от гнетущего состояния железодефицита, избежать развития опасных осложнений и сохранить вновь приобретенное «железное» здоровье на долгие годы.
На правах рекламы
Почему возникает анемия
Анемия может быть спровоцирована множеством факторов. Часто наблюдается сочетание причин, которые быстро приводят к нарушениям крови. Самыми распространенные факторы развития анемии:
- особенности диеты. Это наиболее коварная причина. Нехватка продуктов питания, богатых железом, витаминами группы В, может не восприниматься человеком всерьез. Это наблюдается при скудном рационе у женщин, стремящихся сбросить лишние килограммы, необходимости соблюдать определенный стол при заболеваниях ЖКТ и пр.;
- нарушения функции пищеварительной системы. Даже полноценный рацион не гарантирует отсутствие анемии, если железо не может усваиваться в полном объеме в связи с заболеваниями ЖКТ. Усвоение железа происходит в желудке и верхнем отделе тонкой кишки. Болезни этих органов могут привести к нарушению процесса и развитию ЖДА;
- заболевания, приводящие к нарушению продукции эритроцитов в костном мозге. К таким болезням относят патологии почек и эндокринной системы, белковое истощение, хронические инфекции, раковые опухоли;
- гемолиз. Это состояние, при котором эритроциты разрушаются раньше положенного срока. В норме физиологический гемолиз наступает не ранее, чем через 120 суток – столько «живет» эритроцит. При патологических состояниях срок жизни эритроцитов уменьшается, на фоне чего появляется анемия. Это может быть обусловлено длительной лекарственной терапией, инфекционными заболеваниями, ревматизмом, системными недугами (склеродермия и пр.), болезнями почек и др.;
- хронические кровопотери. Потери крови являются частой причиной анемии. К ним относят обильные менструации у женщин или короткий (21 день и менее) менструальный цикл, частые носовые кровотечения или кровоточивость десен, желудочно-кишечные кровотечения, незаживающие раны у лиц, больных сахарным диабетом, перенесенные операции, роды и пр.
Анемия — это всегда результат развития основного нарушения, поэтому важно получить точную информацию о причинах. Не рекомендуется заниматься самодиагностикой и самолечением. Прием препаратов железа может скорректировать состояние, но не избавит от основного недуга, поэтому будет неэффективным в полной мере и высока вероятность рецидива.
Подход к лечению анемии зависит от того, чем вызвано заболевание. Так, к вторичным причинам развития синдрома относят:
- отказ от белковой пищи, голодание в связи с жизненными обстоятельствами или убеждениями. Если человек вынужден или предпочитает отказаться от пищи животного происхождения и не находит им замены по содержанию железа, развивается дефицит и связанная с этим анемия;
- беременность. Гормональные изменения, повышенная потребность в витаминах и микроэлементах могут стать причиной дефицита в том числе железа, анемия у беременных женщин развивается достаточно часто. Важно регулярно посещать акушера-гинеколога и вовремя сдавать анализы, чтобы не пропустить возможные нарушения;
- донорство крови. Несмотря на то что сдача крови осуществляется с учетом безопасной кровопотери, риски развития анемии возрастают. Необходимо проконсультироваться с врачом, если вы выступаете в качестве донора;
- профессиональный спорт или повышенные физические нагрузки. Это связано с тем, что мышцы требуют повышенного количества железа. Особенностью этой причины является то, что анемия протекает в стертой форме, ведь обычно спортсмен ведет активный и здоровый образ жизни. Важно обращать внимание на утомляемость, непереносимость привычных ранее нагрузок, одышку.
Распространенность ЖДА
Железодефицитная анемия у женщин является часто встречающимся патологическим состоянием. Так, по данным ВОЗ (2015 г.), выраженный дефицит железа отмечается у каждой третьей женщины репродуктивного возраста и у каждой второй беременной, являясь важной причиной хронической усталости и плохого самочувствия, и третьей по распространенности причиной временной потери трудоспособности у женщин в возрасте 15–44 лет [12, 19]. В Российской Федерации, несмотря на активные профилактические и лечебные мероприятия, распространенность ЖДА остается весьма высокой. Например, в Москве анемия встречается почти у 38% гинекологических больных [20, 21] и является наиболее частым сопутствующим патологическим процессом и первым проявлением основного заболевания, определяя тяжесть его течения и лечебную тактику. Основными причинами развития ЖДА у женщин служат тяжелые менструальные кровотечения, беременность, роды (особенно повторные) и лактация. Анемия часто сопутствует миоме матки, аденомиозу, гиперпластическим процессам в эндометрии, дисфункции яичников. При нормальных менструациях теряется 30–40 мл крови (что соразмерно с 15–20 мг железа). Критический уровень соответствует кровопотере 40–60 мл, а при кровопотере более 60 мл развивается дефицит железа. У женщин, страдающих аномальными маточными кровотечениями различного генеза, количество теряемой за одну менструацию крови может достигать 200 мл (100 мг железа) и более. В подобных ситуациях потеря железа превышает его поступление и постепенно формируется ЖДА [20].
Важнейшей по значимости медицинской и социальной проблемой является анемия у беременных, которая, по данным ВОЗ, выявляется у 24–30% женщин в экономически развитых странах и более чем у 50% женщин в странах с низким уровнем экономики [3, 22].
Обследование беременных, проведенное в рамках клинических исследований 2000-х гг., показало высокую частоту анемии даже у жительниц благополучных государств Европы. Так, в Бельгии (n=1311), Швейцарии (n=381) и Германии (n=378) диагностировали железодефицит у 6% и 23% (сывороточный ферритин (СФ) <15 мкг/л) в I и III триместрах соответственно у бельгийских женщин; у 19% (СФ<12 мкг/л) — в Швейцарии и Германии. Распространенность ЖДА (Hb<110 г/л, СФ<15 мкг/л) составила 16% в Бельгии и 3% в Швейцарии, хотя 65–66% бельгийских и швейцарских женщин во время беременности получали добавки железа с питанием. В Германии ЖДА диагностировали у 12% женщин [23].
В России, по данным Минздрава, у беременных женщин частота анемии варьирует от 39% до 44%, у родильниц — от 24% до 27% [24]. Результаты систематического обзора и метаанализа 2021 г. показали, что в странах с низким и средним уровнем доходов анемия беременных повышает вероятность преждевременных родов на 63%, низкой массы тела новорожденного — на 31%, перинатальной смертности — на 51%, неонатальных потерь — в 2,7 раза [25].
Во время беременности наблюдается значительное физиологическое увеличение потребности в железе для нормального функционирования плаценты и роста плода. Общее количество железа, необходимое для нормальной беременности, составляет 1000–1200 мг. Чтобы завершить нормальную беременность без развития железодефицита, женщина должна иметь запасы железа в организме при зачатии ≥500 мг, что соответствует концентрации СФ 70–80 мкг/л [20, 23].
Классификация анемий
Анемии классифицируют по цветовому показателю, который показывает уровень насыщения эритроцита гемоглобином. Выделяют следующие виды синдрома:
- гипохромная (железодефицитная, талассемии, анемия, связанная с нехваткой витамина В6 и др.);
- нормохромная (гемолитическая, постгеморрагическая, т.е. возникшая в результате кровопотери/операции, апластическая и пр.);
- гиперхромная (витамин В12-дефицитная, фолиеводефицитная и пр.).
Мы видим, что анемия не всегда синоним нехватки железа. Дефицит витаминов группы В также может стать причиной развития синдрома, и достаточно часто он связан с особенностями диеты или всасывания полезных веществ в кишечнике. И в связи с этим самостоятельная диагностика невозможна: определить вид анемии, выявить причины и правильно скорректировать состояние может только врач.
Лечение зависит и от степени тяжести анемии. Она определяется выраженностью снижения уровня гемоглобина. Выделяют три степени тяжести:
- легкая. Уровень гемоглобина от 90 г/л;
- средняя. Уровень гемоглобина 70–90 г/л;
- тяжелая. Уровень гемоглобина менее 70 г/л.
О заболевании
Что это? Анемия (малокровие) – это уменьшение содержания гемоглобина и/или снижение количества эритроцитов в единице объема крови, приводящее к снижению снабжения тканей кислородом.
Чем вызвана? Причины анемий разнообразны и могут быть тесно связаны со следующими факторами:
- Соматические заболевания – болезни печени и почек, аутоиммунные, инфекционные и воспалительные процессы.
- Острая и хроническая потеря крови. Острой считается кровопотеря с объемом крови более 500-700 мл (у взрослых), которая возникает в течение короткого промежутка времени. Она бывает видимой (кровотечение из раны, кровавая рвота, маточные и носовые кровотечения) и первоначально скрытой (кровотечение в кишечник, в полость живота и/или плевры, обширные гематомы). Хронические потери крови развиваются на фоне незначительных, но продолжительных кровопотерь (обильных и длительных менструаций, язвы желудка, рака, геморроя, процедур гемодиализа). С течением времени даже незначительные потери истощают запасы железа в организме, когда количество теряемого организмом железа превышает его поступление с пищей. В результате железодефицита нарушается синтез гемоглобина
- Неполноценное питание, нехватка витаминов и микроэлементов. Анемия развивается на фоне дефицита железа, витамина В12 и фолиевой кислоты. Это может быть связано как с недостатком необходимых организму веществ в рационе (например, при жестких диетах или у вегетарианцев), так и со снижением всасывания железа в результате различных заболеваний двенадцатиперстной кишки и начальных отделов тонкой кишки (энтериты, опухоли, состояния после операций на тонком кишечнике). При состояниях, вызывающих снижение уровня белков крови, которые являются переносчиками железа (нефротическом синдроме, нарушении белково-синтетической функции печени, синдроме нарушенного всасывания, алиментарной недостаточности), также может наблюдаться снижение количества железа и, как следствие, анемия.
- Нарушение кроветворения. Анемия возникает при недостаточном формировании эритроцитов в костном мозге (к примеру, при истощении костного мозга или его поражении токсическими веществами, ионизирующей радиацией), на фоне преждевременного и чрезмерного разрушения эритроцитов в кровяном русле (например, при гемолизе). Также анемия может возникать при образовании вторичных очагов (метастазов) опухолевых клеток в костном мозге, нарушении выработки небелковой части гемоглобина (гема) и накоплении его токсичных продуктов, а также нарушении регуляции синтеза эритроцитов (уменьшение продукции гормона, который стимулирует рост и размножение эритроцитов – эритропоэтина).
В зависимости от причин, анемия классифицируется на железодефицитную, вызванную кровопотерей или недостаточным поступлением или усвоением железа; В12-дефицитную и фолиеводефицитную, вызванную недостаточным поступлением в организм или усвоением соответственно цианокобаламина и фолиевой кислоты; апластическую, вызванную нарушением образования в костном мозге эритроцитов; и гемолитическую, при которой эритроциты в организме разрушаются слишком быстро. Самой распространенной формой анемии является железодефицитная – ее диагностируют у 80-90% пациентов, у которых снижено количество эритроцитов и/или гемоглобина в крови. Железодефицитные состояния развиваются постепенно. Вначале создается отрицательный баланс железа, при котором потребности организма в нем и его потери превышают объемы его поступления с пищей. Это может быть обусловлено потерей крови, беременностью, грудным вскармливанием, скачками роста в период полового созревания, нарушением всасывания микроэлементов в ЖКТ или недостаточным употреблением продуктов, содержащих железо, как при вегетарианстве.
В норме железо всасывается в тонком отделе кишечника, однако при некоторых хронических заболеваниях ЖКТ возникает синдром мальабсорбции – нарушение всасывания из пищи витаминов, микроэлементов и других полезных веществ. В крови железо транспортируется белком трансферрином в места его расходования или накопления. При железодефицитных состояниях количество свободного трансферрина в крови повышается, а уровень сывороточного железа снижается. Выработка гемоглобина в костном мозге происходит не так активно, в результате чего и развивается железодефицитная анемия со всеми клиническими проявлениями малокровия.
Особенности и методы диагностики
Диагностика анемии включает в себя не только определение факта снижения уровня гемоглобина. Врач должен разобраться в причинах, оценить общее состояние здоровья, исключить тяжелые патологии, протекающие в скрытой форме, если они не были обнаружены ранее. Для этого могут быть задействованы лабораторные исследования: обязателен развернутый клинический анализ крови. Он поможет оценить размеры, структурные и иные особенности клеток крови.
Оценивается содержание гемоглобина, эритроцитов, тромбоцитов, лейкоцитов, несколько расчетных эритроцитарных индексов. Эти показатели позволяют получить данные о величине, насыщенности гемоглобином, однородности эритроцитов. Определение ретикулоцитов (молодых эритроцитов) помогает понять характер анемии, а также оценить реактивность кроветворной системы на патологическое состояние. Это также имеет значение для контроля лечения – врач может оценить реакции на проводимый курс терапии.
Определение эритроцитарных параметров включает в себя оценку следующих показателей:
- количество эритроцитов;
- концентрация гемоглобина;
- средний объем эритроцита;
- гематокрит;
- ширина распределения эритроцитов по объему;
- нормобласты.
Оцениваются также средний объем и диаметр красных кровяных телец. Увеличение этих параметров может говорить о дефиците витамина В12. Снижение свидетельствует о нехватке железа.
Ретикулоцитоз или количественные показатели незрелых эритроцитов может свидетельствовать о тех или иных особенностях активности костного мозга. При апластических анемиях, связанных с угнетением костного мозга, показатель может падать до нуля. Ретикулоцитоз повышается при кровопотерях, гемолитических анемиях.
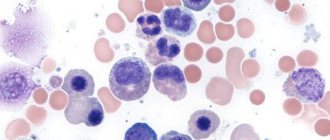
Врач обратит внимание и на те показатели крови, которые напрямую не связаны с эритроцитами. Например, повышение уровня тромбоцитов может быть следствием ЖДА на фоне хронических кровопотерь. Если снижены лейкоциты и тромбоциты, речь может идти об апластической анемии. Обнаружение бластных клеток требует особого внимания, есть высокая вероятность острого лейкоза.
Несмотря на то что лабораторная диагностика имеет решающее значение, важно прибегнуть и к другим методам исследований. В обязательном порядке проводится осмотр — врач оценивает цвет кожных покровов и слизистых. Пальпация помогает заподозрить возможные нарушения внутренних органов и опухоли. Тщательный опрос позволяет выявить особенности образа жизни, вероятные причины, длительность протекания симптомов.
При симптомах анемии важно обратиться к врачу-терапевту или гематологу. Он направит на необходимые анализы и выскажет предположения относительно причин. Для их уточнения иногда необходимо прибегнуть к дополнительным инструментам диагностики:
- фиброгастродуоденоскопия. Оценка состояния слизистых пищевода, желудка поможет в выявлении желудочных кровотечений;
- УЗИ печени и почек;
- исследование органов малого таза у женщин;
- КТ или МРТ по показаниям;
- колоноскопия;
- рентгенография легких и пр.
Всего перечня диагностических методов не потребуется: специалист выяснит возможные причины и направит на те или иные исследования по показаниям. При необходимости он может направить к другому врачу. Так, если причиной анемии выступают обильные и продолжительные менструации или короткий цикл, потребуется осмотр гинеколога. Обнаружение проблем с деснами (кровоточивость) и симптомов пародонтоза потребует визита к пародонтологу. Частые носовые кровотечения являются поводом для консультации отоларинголога, оценки параметров артериального давления и пр.
Диагностика ЖДА
Диагностика ЖДА основывается на характерной клинико-гематологической картине заболевания и наличии лабораторных доказательств абсолютного дефицита железа.
При физикальном обследовании пациентов с подозрением на ЖДА необходимо обращать внимание на характерные признаки сидеропенического и гипоксического синдромов, приведенные ранее. Вместе с тем симптомы анемии и сидеропении имеют низкую диагностическую ценность и не позволяют установить достоверный диагноз ЖДА. Решающее значение в диагностике ЖДА имеют лабораторные исследования.
В первую очередь у пациенток с анемическим синдромом выполняют общий (клинический) анализ крови с оценкой гематокрита, уровня эритроцитов, ретикулоцитов, среднего содержания и средней концентрации гемоглобина в эритроцитах и размеров эритроцитов [17]. При ЖДА отмечается снижение уровня гемоглобина, гематокрита, среднего содержания и средней концентрации гемоглобина в эритроцитах, среднего объема эритроцитов. Количество эритроцитов обычно находится в пределах нормы. Ретикулоцитоз нехарактерен, но может присутствовать у пациентов с кровотечениями. Типичными морфологическими признаками ЖДА являются гипохромия эритроцитов и анизоцитоз со склонностью к микроцитозу [5, 6, 31, 32].
Однако перечисленные морфологические характеристики не позволяют отличить ЖДА от так называемой анемии хронических заболеваний, в основе которой лежит перераспределительный дефицит железа, связанный с наличием в организме очага воспаления, инфекции или опухоли. Поэтому всем пациентам с подозрением на ЖДА необходимо исследовать сывороточные показатели обмена железа — уровни ферритина, трансферрина и железа, общую железосвязывающую способность сыворотки (ОЖСС), а также определить расчетный показатель — коэффициент насыщения трансферрина железом (НТЖ) [6, 7, 19, 32].
Отличительными признаками истинной ЖДА являются низкий уровень СФ, отражающий истощение тканевых запасов железа, и повышенные показатели ОЖСС и трансферрина. Показатели сывороточного железа и коэффициент НТЖ в типичных случаях снижены, однако наличие нормальных и даже повышенных показателей не исключает диагноз ЖДА, поскольку прием накануне исследования железосодержащих препаратов, мясная диета или предшествующая (за 10–14 дней) трансфузия эритроцитной массы могут сильно исказить показатель сывороточного железа и, соответственно, коэффициент НТЖ, что необходимо учитывать при оценке результатов исследования [7, 9, 26].
Развитию ЖДА предшествует период латентного железодефицита, лабораторными критериями которого служат низкие показатели сывороточного железа и ферритина на фоне нормального уровня гемоглобина.
Исследование сывороточных показателей обмена железа необходимо сочетать с базовыми исследованиями, к которым относятся: общий анализ мочи, биохимический анализ крови (общий белок, альбумин, общий билирубин, прямой билирубин, АсАТ, АлАТ, креатинин, мочевина, щелочная фосфатаза, γ-глютаминтранспептидаза) с определением основных показателей функционального состояния печени, почек, поджелудочной железы, а также скринингом на вирусные гепатиты В и С, ВИЧ-инфекции, сифилис. Проведение этих исследований необходимо для правильной интерпретации сывороточных показателей обмена железа, так как состояние обмена железа, с одной стороны, является «эндокринной функцией печени», с другой — существенно изменяется при наличии воспалительных, деструктивных или опухолевых процессов в печени и других жизненно важных органах [7, 9, 26].
Важно отметить, что микроцитарная гипохромная анемия является характерным морфологическим признаком β-талассемии, тяжелые формы которой ассоциируются с глубокой анемией и выраженными признаками перегрузки железом (повышенные показатели сывороточного ферритина и НТЖ, сниженные — трансферрина и ОЖСС). Однако легкие субклинические формы талассемии, протекающие с легкой микроцитарной гипохромной анемией, зачастую расцениваются как железодефицитные без исследования сывороточных показателей метаболизма железа, что влечет за собой назначение неадекватной ферротерапии, способной привести к ускоренному развитию тканевой перегрузки железом. В связи с этим ЖДА необходимо дифференцировать с анемиями, протекающими с перегрузкой железом: α- и β-талассемией, порфирией, свинцовой интоксикацией [9, 32].
Лечение анемии
Клинические рекомендации при лечении анемии зависят от множества факторов: пола, возраста и состояния пациента, вида и степени тяжести синдрома. Есть несколько общих принципов, которые применяются в медицинской практике. К ним относят следующие:
- обязательная коррекция рациона при В12-дефицитных, железодефицитных анемиях. Это дополняет основной курс лечения — прием препаратов, которые восполнят нехватку веществ;
- своевременная коррекция дефицита витаминов и микроэлементов у беременных женщин;
- обязательная консультация узкого специалиста при выявлении специфических причин: хронических кровотечений, особенностей функционирования репродуктивной системы у женщин и пр.;
- осмотр узким специалистом в случаях, когда анемия спровоцировала осложнения на органы и системы. Например, консультация кардиолога при стенокардии, пониженном артериальном давлении и т.д.
Комплексный подход позволяет справиться с причиной синдрома, а не замаскировать симптом, а также устранить или скорректировать последствия недуга.
Всасывание железа
Ежедневная потребность организма в железе у женщин 1,5-2 мг. В желудочно-кишечном тракте у здорового человека всасывается только 10% от общего количества железа, съеденного с пищей (1–2 мг). Улучшают всасывание железа: аскорбиновая кислота, фруктоза, цитраты, содержащиеся в свежих фруктовых соках, бананах, красных бобах, цветной капусте. Уменьшают всасывание железа из пищи: фосфаты, дубящие вещества, комплексные полисахариды, полифенолы, оксалаты, содержащиеся в крупах, яйцах, сыре, чай. Действие чая, содержащего танин, особенно поразительно: при его употреблении усвоение железа шестикратно снижается (до 2%).
В пищевых продуктах содержится 2 типа железа — гемовое (органическое) и негемовое (неорганическое). Наиболее полно всасывается гемовое железо. Такое железо содержится в нежирных сортах мяса, рыбы, птицы. Поглощение железа из продуктов животного происхождения варьирует от 6% до 22%, в то время как из растительной пищи усваивается около 1% железа. Подавляют всасывание железа жиры (сало, масло сливочное и растительное), соевый протеин, кофе, молочные продукты.
В организме человека содержится около 3-4 г железа, из которых 70% – жизненно необходимое, активное, 30% – депонированное в тканях и 0,1% – транспортное. Основная масса железа сконцентрирована в гемоглобине (около 1500-3000 мг). В депо (ферритин и гемосидерин внутренних органов) находится от 500 до 1500 мг, в миоглобине и различных дыхательных ферментах – не более 500 мг.
Основные задачи лечения анемии:
- устранение причины. Выявление и ликвидация источника хронических кровопотерь, нормализация усвоения железа в кишечнике, уменьшение объема кровопотери при менструации и т.д.;
- восполнение нехватки важных веществ;
- профилактика развития дистрофических изменений внутренних органов, восстановление их нормальной функции.
Важно помнить, что устранить анемию только лишь диетой невозможно. Это объясняется тем, что всасывание железа из пищи составляет не больше 2,5 мг/сутки. Из лекарственных препаратов оно всасывается в 20 раз больше. Однако соблюдать диету очень важно в качестве дополнения к курсу медикаментозной терапии. Пациентам рекомендованы продукты, содержащие большое количество усвояемого белка и железа.
В мясе содержится гемовое железо, которое усваивается на 30%. Также печень, яйца и рыба содержат железо, усваиваемое на 10–15%. Микроэлемент есть и в продуктах растительного происхождения, всасывание Fe из бобовых, шпината, сои, укропа, хлеба — до 3–5%. Целесообразно включать в рацион яблоки, гранаты и гранатовый сок, свеклу, гречку. Но с точки зрения их общей пользы, всасывание ионов железа из них ограничено, что демонстрируют многочисленные исследования. Именно поэтому важно усвоить, что употребление яблок никак не поможет вылечить анемию, это не более, чем миф.
Люди, употребляющие мясо, получают больше железа, чем те, кто придерживается вегетарианства. Строгое вегетарианство может стать причиной анемии, поскольку в овощах и злаках содержатся вещества, препятствующие всасыванию железа. При соблюдении нормального сбалансированного рациона они не влекут за собой тяжелых последствий.
Важно понимать, что сбалансированная диета помогает покрыть суточную потребность, но не устранит дефицит железа. Основу коррекции составляет лекарственная терапия.
Гемотрансфузии (переливание) выполняются по жизненным показаниям. Обычно они проводятся при падении гемоглобина ниже 50−40 г/л.
Если ситуация не столь тяжела, врач назначает медикаментозное лечение. ЖДА корректируется пероральными препаратами, курс лечения у взрослых довольно длительный. В обязательном порядке проводится промежуточный контроль — выполняются развернутые анализы крови. Принципы лечения в этом случае таковы:
- назначение препаратов железа с достаточной для человека дозой двухвалентного или трехвалентного железа;
- дополнение курса лечения веществами, усиливающими всасывание. Используется янтарная, аскорбиновая кислота;
- отказ от антацидов, оксалатов и других препаратов, уменьшающих всасывание железа по возможности или рекомендации по их приему в разное время;
- терапия не менее 6–8 недель до нормализации и еще в течение минимум 4 недель после улучшения.
Остановимся подробнее на рекомендации об отказе от лекарств и продуктов, мешающих усвоению железа. Этому могут препятствовать фосфорная кислота, кальций, танин, фитин, соли. Поэтому не стоит употреблять чай, кофе, кока-колу одновременно с приемом железа.
Женщины, страдающим длительными и обильными менструациями, не связанными с заболеваниями эндокринной и репродуктивной систем, важно поддерживать ежемесячные короткие курсы лечения: принимать 3−5 дней средние терапевтические дозы Fe.
Клинические рекомендации при лечении анемии диктуют регулярный контроль. Критерием эффективности терапии выступает прирост ретикулоцитов минимум в три раза на 7−10 сутки после начала лечения.
Все препараты железа классифицируются на две группы: ионные (солевые или полисахаридные соединения двухвалентного железа) и неионные, состоящие из комплекса трехвалентного железа.
Сульфат железа включен в моно- и поликомпонентные средства и хорошо усваивается, а также имеет сравнительно меньший перечень побочных действий. Хлоридные соединения всасываются хуже, а также могут вызывать нежелательные последствия: металлический привкус во рту, диспепсию, потемнение эмали зубов и пр. Современные стандарты лечения призывают использовать препараты двухвалентного или трехвалентного железа.
Иногда препараты железа показано вводить парентерально. Это актуально для случаев, когда имеет место нарушение всасывания в кишечнике и другие особенности. Основными показаниями к капельному вливанию выступают следующие:
- нарушение кишечного всасывания — мальабсорбция, перенесенная операция и пр.;
- непереносимость препаратов для перорального приема;
- необходимость быстрого насыщения. Например, при экстренном хирургическом вмешательстве;
- лечение эритропоэтином: при нем резко возрастает потребность в железе, поскольку оно активно потребляется эритроцитами.
Важно: парентеральное введение предусматривает не более 100 мг/сутки. В противном случае есть вероятность осложнений.
Схемы лечения анемий, связанных с дефицитом витаминов, включают в себя дополнительный прием витамина В12, фолиевой кислоты и некоторых микроэлементов.
Лечение анемий, связанных с заболеваниями органов кроветворения, опухолей костного мозга разрабатывается индивидуально и предусматривает особое внимание причине.
Лечение ЖДА
Целью лечения ЖДА является пополнение запаса железа в количестве, необходимом для нормализации уровня гемоглобина (у женщин 120–140 г/л) и восполнения тканевых запасов железа (СФ>40–60 мкг/л). Для лечения и профилактики используют пероральные препараты солей железа, наиболее часто — сульфат железа, в последние годы активно применяются также железа фумарат, железа глюконат или комбинированные препараты. Количественный и качественный состав лекарственных препаратов железа сильно варьирует, в зависимости от этого препараты делятся на высоко- и низкодозированные, односоставные и комбинированные. В соответствии с рекомендацией ВОЗ оптимальная доза железа для лечения ЖДА составляет 120 мг/сут, для профилактики железодефицита — 60 мг/сут [7]. Примерно у 20% пациентов на фоне лечения развиваются понос или запор, которые купируют симптоматической терапией. Признаки раздражения желудка, такие как тошнота и дискомфорт в эпигастральной области, минимизируют, принимая препараты железа во время еды или снижая их дозу. Применение высокодозированных препаратов железа сопровождается увеличением частоты побочных эффектов со стороны ЖКТ. Длительность лечения определяется глубиной исходного железодефицита и может варьировать от 1 мес. до 3 мес. [6–9, 19].
В настоящее время накапливаются доказательства того, что низкодозированные препараты железа, применяемые короткими курсами (2 нед. в месяц) или в альтернативном режиме (через день в течение месяца), имеют более высокую эффективность и меньшую частоту побочных эффектов, чем применявшиеся ранее высокодозированные препараты, в т. ч. в виде повторных (2–3 раза в день) приемов [7, 33, 34].
Важно подчеркнуть, что высокие дозы лекарственных препаратов железа могут ассоциироваться с окислительными цитотоксическими эффектами неабсорбированного железа в отношении слизистой оболочки кишечника, что клинически проявляется такими побочными явлениями, как тошнота, рвота, запор или диарея. К другим неблагоприятным эффектам неабсорбированного железа относятся нарушения состава микробиома кишечника с уменьшением количества лакто- и бифидобактерий и увеличением числа потенциальных патогенов (Enterobacteriaceae
), что влечет за собой развитие воспаления и диареи [31]. Модификация режима приема препаратов железа, например переход с ежедневного на альтернативный и с 2–3-разового на одноразовый, может повысить эффективность лечения и улучшить его переносимость [33–35].
Примером современного лекарственного препарата железа является комбинированный препарат Ферретаб® комп. Одна капсула препарата включает 3 мини-таблетки, содержащие железа фумарат 163,56 мг (эквивалент 50 мг железа), 1 мини-таблетку фолиевой кислоты 0,54 мг (эквивалент 0,5 мг сухого вещества) и вспомогательные компоненты. Мини-таблетка фолиевой кислоты растворяется в течение нескольких минут и быстро всасывается в тощей кишке. Железо встроено в инертный матрикс мини-таблетки, что позволяет избежать высоких концентраций при высвобождении и препятствует раздражению слизистой оболочки. Всасывание железа происходит непосредственно в двенадцатиперстной кишке и верхних отделах тощей кишки. В процессе пассажа мини-таблетки через кишечник происходит непрерывное высвобождение и всасывание железа, обеспечивающее пролонгированное действие препарата при однократном ежедневном приеме.
Преимуществом препарата является его комбинированный состав: активное двухвалентное железо (железа фумарат) и фолиевая кислота, которая является витамином-кофактором кроветворения, необходимым для роста и дифференцировки эритроидных клеток костного мозга. Это повышает эффективность лечения, что продемонстрировано в метаанализе в 2015 г. [36]. При беременности фолиевая кислота защищает организм плода от действия тератогенных факторов [37].
Препарат не имеет специфического вкуса и запаха железа, не окрашивает зубную эмаль, обладает хорошей переносимостью и удобен для применения: 1 таблетка в сутки.
Лечение парентеральными препаратами железа рекомендуется при ЖДА в случаях неэффективности, плохой переносимости или наличия противопоказаний к применению пероральных лекарственных препаратов железа [4, 6, 7, 9]. Применение внутривенных препаратов железа показано в первую очередь при расстройствах всасывания вследствие предшествующей обширной резекции кишечника, при воспалительных заболеваниях кишечника (язвенный колит, болезнь Крона) и синдроме мальабсорбции, при хронической болезни почек в преддиализном и диализном периодах, а также при необходимости получить быстрый эффект в виде восполнения запасов железа и повышения эффективности эритропоэза (например, перед большими оперативными вмешательствами) [6, 7, 9, 27].
Внутривенные инфузии препаратов железа сопряжены с опасностью анафилактического шока (в 1% случаев), развитием перегрузки железом и токсических реакций, связанных с активацией ионами железа свободнорадикальных реакций биологического окисления (перекисное окисление липидов).
Внутримышечное введение препаратов железа давно не используется из-за низкой эффективности, развития местного гемосидероза и опасности развития инфильтратов, абсцессов и даже миосаркомы в месте введения.
Особенности профилактики
Профилактика анемии должна осуществляться при скрытых признаках дефицита железа или наличии факторов риска развития синдрома. Так, при наличии оснований для скорого развития анемии важно исследовать уровень гемоглобина и сывороточного железа ежегодно. В группе риска находятся следующие пациенты:
- доноры крови, особенно женского пола;
- беременные женщины, особенно с частыми беременностями;
- женщины с длительными (более 5 дней), обильными менструальными кровотечениями, коротким циклом (21–25 дней);
- дети от многоплодной беременности, недоношенные младенцы;
- дети в периоды скачков роста;
- люди с ограничениями в питании;
- люди, страдающие хроническими кровотечениями. Например, при геморроидальных узлах и т. д.;
- пациенты, принимающие нестероидные противовоспалительные препараты;
- профессиональные спортсмены и люди, занимающиеся активным физическим трудом.
Обнаружить потерю
Причин железодефицита достаточно много. Чаще всего это связано с хроническими кровопотерями: ежемесячные менструации у женщин, гинекологические заболевания, протекающие с потерей крови (дисфункции яичников, фибромиомы матки, эндометриоз). Часто потеря крови наблюдается при болезнях желудочно-кишечного тракта (эрозии пищевода и желудка, язвы желудка или двенадцатиперстной кишки, болезнь Крона), а также при заболеваниях ЛОР-органов, стоматологических проблемах (пародонтоз), гельминтозах и онкологии.
Статья по теме
Холодная кровь. Отчего нас знобит Второй по значимости фактор анемии — это дефицит железа в пище, чему способствуют приверженность вегетарианству или несбалансированный рацион с преобладанием рафинированных продуктов.
Также анемия развивается при нарушении всасывания железа в пищеварительном тракте по причине гастродуоденитов, энтеритов, энтероколитов, резекции желудка или участка тонкой кишки, синдрома мальабсорбции.
Даже высокие потребности в железе в определенные периоды жизни могут привести к развитию анемии. Например, период интенсивного роста и полового созревания у детей и подростков, а у женщин — беременность и кормление грудью.
Согласно данным Всемирной организации здравоохранения, 25% населения земного шара страдает от железодефицитной анемии. Женщины и дети находятся в основной группе риска по развитию этого заболевания.
Причины возникновения анемии: от чего бывает болезнь
Следует сразу отметить, что анемия не является самостоятельным заболеванием. Это симптом, свидетельствующий о каких-то других заболеваниях – инфекционных, воспалительных, онкологических, глистных инвазиях, патологических родах и менструациях и т.д.
Анемия также нередко бывает следствием внешней причины. Это может быть неправильный рацион или нерегулярное питание, массивная кровопотеря из-за травмы, ранения, операции. Не менее опасны и длительные кровотечения малой интенсивности, которые долгое время остаются незамеченными. Подобное бывает при заболеваниях ЖКТ и онкологических заболеваниях.
Чаще всего анемия вызывается такими болезнями и состояниями, как:
- геморрой,
- менструации,
- травмы,
- язва желудка и гастрит.
Возможна анемия и из-за недостатка в организме определенных веществ, например, витамина В12 и фолиевой кислоты, у детей – витамина С и пиридоксина (витамина В6). Все эти вещества необходимы для формирования гемоглобина и эритроцитов. Витамин В12 и фолиевая кислота могут либо содержаться в пище в недостаточных количествах, либо плохо усваиваться из пищи. Последнее может встречаться при алкоголизме и наркомании, хронических заболеваниях печени и желудка, приеме противосудорожных лекарств.
Анемия может возникать при состояниях, когда организму требуется повышенное количество железа, а извне железа поступает недостаточно:
- лактация,
- подростковый возраст (организму требуется много железа для роста),
- хронические заболевания (легочные заболевания, пороки сердца, абсцессы, сепсис).
Наиболее часто приводят к анемиям следующие инфекционные болезни:
- туберкулез,
- хронический бронхит,
- бактериальный эндокардит,
- бронхоэктатическая болезнь,
- бруцеллез,
- абсцесс легкого,
- различные микозы,
- пиелонефрит,
- остеомиелит.
Также анемия развивается при коллагенозах различных видов:
- системная красная волчанка,
- узелковый полиартериит,
- ревматоидный артрит.
Часто малокровие может развиваться при беременности. Ведь организму матери требуется повышенное количество железа для формирования плода, что с высокой степенью вероятности приводит к дефициту элемента. Если обычно организм женщины расходует в день 0,6 мг железа, то при беременности эта цифра возрастает до 3,5 мг.
Причиной развития малокровия может быть и прием препаратов, подавляющих кроветворение, например, некоторых антибиотиков или цитостатиков.
Степени
При легкой степени малокровия симптомы обычно малозаметны. Чтобы кровь лучше насыщалась железом, достаточно улучшения питания, употребления железосодержащих препаратов. При средней степени симптомы становятся более выраженными. Появляется слабость, частые головные боли, головокружения. Тяжелая стадия представляет угрозу для жизни. Появляются признаки гипоксии тканей, нарушения сердечной деятельности.
Зависимость степени анемии от содержания гемоглобина
| Степень анемии | Содержание гемоглобина в крови, г/л |
| легкая | менее нормы, но более 90 |
| средняя | 70-90 |
| тяжелая | менее 70 |
Также принято разделять относительную и абсолютную анемии. При относительной увеличивается относительное содержание плазмы, однако количество эритроцитов остается неизменным. При абсолютной наблюдается уменьшение количества эритроцитов.
Нормы гемоглобина меняются в зависимости от возраста и пола. Для детей до 12 лет норма гемоглобина одинакова для обоих полов. Затем у мужчин наблюдается несколько большая концентрация гемоглобина, чем у женщин.
Нормы гемоглобина для детей
| возраст ребенка | содержание гемоглобина, нижняя граница нормы, г/л | содержание гемоглобина, верхняя граница нормы, г/л |
| 0-2 недели | 135 | 200 |
| 2-4 недели | 115 | 180 |
| 4-8 недель | 90 | 180 |
| 2-6 месяцев | 95 | 140 |
| 6-12 месяцев | 105 | 145 |
| 1-5 лет | 100 | 140 |
| 5-12 лет | 115 | 145 |
Нормы гемоглобина для женщин
| возраст, лет | нижний предел нормы, г/л | верхний предел нормы, г/л |
| 12-15 | 112 | 152 |
| 15-18 | 115 | 153 |
| 18-65 | 120 | 155 |
| старше 65 | 120 | 157 |
Нормы гемоглобина для мужчин
| возраст, лет | нижний предел нормы, г/л | верхний предел нормы, г/л |
| 12-15 | 120 | 160 |
| 15-18 | 117 | 160 |
| 18-65 | 130 | 160 |
| старше 65 | 125 | 165 |
Что такое анемия простыми словами?
Анемия – это недостаток крови в организме (от греческой приставки «ан», обозначающей отрицание, и «эйма» – «кровь». Иногда это состояние медицина называет малокровием. В более узком смысле под анемией часто подразумевают недостаточное количество кислорода в крови, что на практике выражается в уменьшении концентрации в ней эритроцитов или гемоглобина.
От малокровия следует отличать псевдоанемию (гидремию). При гидремии, которая может наблюдаться, например, во время беременности, общее число красных кровяных телец остается неизменным, увеличивается только объем жидкой составляющей крови –плазмы.