Показатели артериального давления становятся важным маркером в деле определения самочувствия человека. Причем врачи одинаково следят и за повышением, и за понижением показателей на тонометре. При этом нередко у людей возникают вопросы. Например, так как показателей два — верхнее и нижнее давление, — какой же из них важнее?
О том, что для врачей преимущественно представляет сферу интересов и на какие параметры они в первую очередь обращают внимание, АиФ.ru рассказала доцент кафедры госпитальной терапии им. академика П. Е. Лукомского лечебного факультета РНИМУ им. Н. И. Пирогова, к. м. н., врач-кардиолог, терапевт, врач функциональной диагностики Мария Беневская.
Расставить приоритеты
«Первое, о чем хочется рассказать, отвечая на вопрос о том, какой показатель важнее, — это что же такое вообще артериальное давление и о чем говорят измеряемые параметры. Артериальное давление (его еще называют кровяным давлением) — это давление, которое кровь оказывает на стенки кровеносных сосудов. Данный параметр является одним из показателей жизненно важных функций организма», — отмечает Мария Беневская.
При измерении артериального давления, как говорит кардиолог, определяют два его вида: при каждом ударе сердца кровяное давление колеблется между наибольшим, систолическим (от др.-греч. «сжатие»), и наименьшим, диастолическим (от др.-греч. «разрежение»), которые в разговорной речи называют верхним и нижним. Таким образом, величина силы, воздействующей на сосуды, определяется двумя параметрами: верхним (систолическим) и нижним (диастолическим) давлением. Поэтому нельзя говорить, что какой-то из этих параметров важнее. Оба они имеют свое значение.
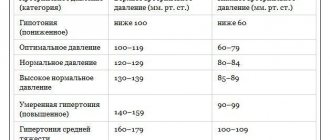
«Всем известно, что нормальное значение артериального кровяного давления здорового человека (систолическое/диастолическое) — 120 и 80 мм рт. ст., но также надо помнить, что нормальные границы изменяются в зависимости от возраста и имеющихся заболеваний. Разница между систолическим артериальным давлением и диастолическим называется пульсовым давлением и в норме составляет 30-50 мм рт. ст.», — подчеркивает специалист.
Боремся с давлением. 8 напитков для гипертоников Подробнее
Клинические проявления
При патологии пульсовой разницы, которая спровоцирована соматикой, пациент жалуется на:
- утомляемость;
- нестабильность настроения;
- забывчивость, отсутствие сосредоточенности;
- постоянное предобморочное состояние;
- синюшность кожи.
В случае кардиошока симптомы иные:
- бледная дерма, слизистые;
- профузный пот;
- обморок;
- диспноэ.
Изолированная систолическая гипертензия течет вяло, почти бессимптомно, но характеризуется:
- звоном в ушах;
- предобмороком;
- дискоординацией;
- эмоциональной лабильностью;
- аритмией.
Мягкое течение болезни спонтанно сменяется кризом, когда превалирует гиподинамия, СД, дистрофия миокарда, патология почек, ОИМ, ОНМК в анамнезе.
Почечное или сердечное?
Есть мнение, что верхний показатель давления — сердечный, а нижний — почечный. «Верхнее число — это систолическое артериальное давление, оно показывает давление в артериях в момент, когда сердце сжимается и выталкивает кровь в артерии, оно зависит от силы сокращения сердца, сопротивления, которое оказывают стенки кровеносных сосудов, и числа сердечных сокращений в единицу времени. Поэтому в целом можно говорить о том, что этот показатель отражает именно работу сердца, хотя, безусловно, в этом процессе принимают участие и другие факторы», — говорит Мария Беневская.
Исключать то, что нижний показатель отражает работу почек, также не стоит. «Нижнее число — диастолическое артериальное давление, показывает давление в артериях в момент расслабления сердечной мышцы. Это минимальное давление в артериях, оно отражает сопротивление периферических сосудов. Так как тонус сосудов регулируется химическими веществами и автономной нервной системой, нижнее артериальное давление означает то, насколько нейрогуморальная регуляция осуществляется корректно. В свою очередь, нейрогуморальные реакции происходят в основном в почках, поэтому и существует мнение, что „нижнее“ давление — почечное. Но правильнее было бы отметить, что нижнее давление отражает работу сосудов и почек», — говорит кардиолог.
Нехватка кислорода, упадок сил. Как скачки давления влияют на мозг Подробнее
Диагностика
После беседы с пациентом врач назначает полное клинико-лабораторное обследование с учетом того, в какую сторону произошло отклонение тонометра. Обязательно для всех – ЭКГ, а также Эхо КГ, оценивающие электроактивность миокарда, состояние сердечных камер, прилегающих к ним крупных артерий. Дополнительно назначают:
- ОАК, ОАМ;
- биохимический анализ крови;
- УЗИ органов мочевыделительной системы;
- МРТ аорты;
- ангиографию почечных артерий.
Алгоритм ИСГ-исследования прост: суточное мониторирование АД в динамике. Кроме того, назначают: кровь на сахар, липидо-, коагулограмму, УЗИ мозговых сосудов. При необходимости пациента консультируют с ангиохирургом, невропатологом, диабетологом, диетологом, психотерапевтом.
Важность показателей
Так можно ли сделать вывод о том, какой из этих показателей оказывается более важным? «Как мы уже разобрались, каждый из этих параметров имеет своё значение, поэтому важны они оба. В настоящее время также принято выделять изолированную систолическую гипертонию, когда повышено только верхнее давление, и изолированную диастолическую гипертонию при повышении только нижнего давления. Каждая из этих форм имеет свое прогностическое значение и некоторые особенности в лечении, поэтому необходимо с одинаковым вниманием подходить к выявлению и коррекции этих типов гипертонии», — отмечает Мария Беневская.
Большая разница
Высокой разницей считается показатель более 50.
Он коррелируется с верхней границей, диастолическая остается неизменной. Такое состояние называется изолированной систолической гипертензией. Именно ее купируют практикующие кардиологи и терапевты. ИСГ не лечится радикально, но требует постоянного мониторинга АД, купирования колебаний. Она вызывает опасения, поскольку предупреждает о риске ОНМК, ОИМ при практически бессимптомном течении.
Разница в 60, 70, 80 единиц априори предполагает врачебную помощь. Это свидетельствует о значительном перенапряжении миокарда, сосудов, риске спонтанных сбоев.
Внимание разрыву
Конечно же, как отмечают специалисты, необходимо смотреть еще и на то, какой разрыв между этими параметрами. «Повторюсь, что норма разницы между верхним и нижним давлением составляет от 30 до 50 мм рт. ст. Все значения, которые не укладываются в эти границы, могут свидетельствовать о наличии патологии, и это уже повод пройти дополнительное обследование. Хотя в то же время это может быть обусловлено индивидуальными особенностями организма и физиологическими состояниями. Но лучше в любом случае обратиться к врачу, чтобы не пропустить заболевание», — отмечает Мария Беневская.
Так, например, подчеркивает специалист, маленькая разница может говорить о:
- наличии атеросклероза аорты (отложение холестерина в самом крупном сосуде);
- поражении сосудов почек;
- аневризме аорты (патологическое расширение отдельного участка аорты с возможностью разрыва или расслоения стенок из-за чрезмерной нагрузки);
- анемии (снижение уровня гемоглобина в крови) и многих других состояниях.
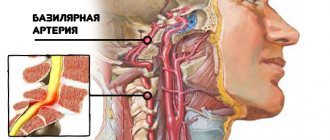
«Увеличение разницы может быть следствием остеохондроза шейного отдела позвоночника, отягощенного нарушением питания головного мозга (чаще всего вертебробазилярная недостаточность). Заболевания опорно-двигательного аппарата приводят к ослаблению церебрального кровотока. Отсюда проблемы с верхним и нижним давлением в целом», — отмечает кардиолог.
Также, как говорит Мария Беневская, различные эндокринные заболевания могут приводить к изменению пульсового давления. И это далеко не весь спектр патологий, которые оказывают влияние на этот параметр. Изменение данного показателя может быть «звоночком» для того, чтобы обратить внимание на свое здоровье.
Горячее полотенце и уксус. Какие народные средства быстро снижают давление? Подробнее
Чем провоцируется патологическое состояние
Понижение пульсовой разницы сопровождается ростом диастолического показателя либо падением систолического. Иногда это наблюдается одновременно. Триггерами такой разницы являются следующие соматические заболевания:
- расстройства липидного обмена, нарушение функции поджелудочной железы;
- гипертоническая болезнь любой степени;
- холестеринемия, приводящая к стенозу сосудов;
- дисбаланс мозгового кровотока;
- патология почек;
- аритмии разного генеза;
- аортальный стеноз;
- мио-, перикардит, миокардиопатия;
- левожелудочковая недостаточность;
- опухоли мочевыделительной системы;
- новообразования в надпочечниках;
- железодефицитная анемия;
- аневризма аорты;
- кардиогенный шок;
- гипокалорийные диеты, обезвоживание, переохлаждение.
Возраст – причина изолированной систолической гипертензии или ИГС.
С течением времени у сосудов истончается прослойка мускулов, отвечающая за их эластичность, просвет. На этом фоне происходит формирование бляшек из кальция, тромбов, холестерина. Артерии демонстрируют хрупкость, неадекватно отвечают на колебания биомаркеров. Почечные нефроны, старея, утрачивают свою основную функцию, прекращают регулировать АД.
Деструкции подвергаются рецепторы миокарда, корректирующие ответ артерий на систолический выброс крови. Параллельно ухудшается кислородоснабжение центров, которые отвечают за сосудистый тонус, они теряют способность к его балансировке. Все это отличает пациентов старше 60, страдающих возрастной гипертонией.
Корректировать по отдельности
Вопрос о том, можно ли корректировать показатели по отдельности, также волнует многих. «В основном все препараты, которые мы используем для коррекции повышенного давления, действуют как на верхнее, так и на нижнее давление. Однако среди классов антигипертензивных лекарств у нас есть возможность выбирать препараты с преимущественным действием на систолическое или диастолическое давление. Поэтому есть возможность реализовать персонализированный подход к пациенту исходя из его нужд», — отмечает Мария Беневская.
Например, говорит она, лекарства, у которых есть сосудорасширяющий эффект, в большей степени вызовут снижение диастолического (нижнего) давления. А препараты, которые уменьшают силу сердечных сокращений, в большей степени снизят систолическое (верхнее) давление.
Как быстро нормализовать давление
Разрыв пульсовой разницы на 50 единиц в сторону повышения требует обращения к специалистам.
Но первые шаги по нормализации АД обычно делаются самостоятельно. Рекомендуют:
- принять горизонтальное положение;
- восстановить дыхание;
- открыть окно для доступа кислорода;
- при высоком АД – приподнять голову, при низком – ноги;
- обеспечить свободу шее;
- высокое давление предполагают горячие ножные ванны с целью улучшения кровооттока от головного мозга;
- допустимы точечный массаж, дыхательные упражнения: гипотония требует растирания мочек ушей, гипертония – круговых движений от ушей к затылку.
Причины патологии
Вторичная форма ИСАГ
Вторичная ИСАГ – осложнение ряда патологий:
| Группа болезней | Конкретные заболевания |
| Наследственные и врожденные нарушения | Коарктация (сужение) аорты Открытый артериальный проток Полицитемия (повышенное количество эритроцитов) |
| Сердечные и сосудистые нарушения | Полная атриовентрикулярная блокада (нарушение сокращения сердца) Недостаточность клапана аорты Атеросклероз почечных артерий Аортоартериит (воспаление сосудистой выстилки) |
| Другие нарушения | Анемия Лихорадка Тиреотоксикоз (высокий уровень активности щитовидной железы) |
Первичная форма ИСАГ
Первичная, или эссенциальная, ИСАГ развивается при взаимодействии двух и более факторов риска (эти факторы риска одинаковы для любой формы артериальной гипертензии):
- генетический дефект;
- возрастные изменения сосудистой стенки (снижение эластичности) и нарушения обмена (повышение активности стимулирующих давление гормонов);
- атеросклероз;
- курение;
- лишний вес с нарушением жирового обмена;
- диабет;
- женский пол (заболеваемость в два раза выше).
Профилактика
{banner_banstat9}
Важен образ жизни пациента: отказ от вредных привычек, пищевой рацион, дозированные занятия спортом, пешие прогулки, полноценный отдых. Необходимо рассчитать вместе с врачом дневной питьевой рацион, ежедневно не менее 2 л чистой воды. Вместо саун, горячих ванн – принимать контрастный душ. Рацион питания должен состоять из овощей, фруктов, продуктов, содержащих железо: печень, томаты, рыба, яблоки. Особенно актуален ЗОЖ для тех, кто перешагнул сорокалетний рубеж.
Особенности лечения
Комплекс мер купирования патологического состояния направлен на устранение причины.
- Атеросклероз предполагает лекарственную терапию или хирургическое вмешательство. Среди медикаментов применяют: статины и фибраты, снижающие концентрацию холестерина крови (Розувастатин, Фенофибрат); ненасыщенные жирные кислоты, стимулирующие выведение токсичных жиров из организма (Линетол); витамины, питающие эндотелий, блокирующие формирование атеросклеротических бляшек. Среди хирургических методов заслуживает внимание ангиопластика лазером, стентирование сосудов, шунтирование – создание обходного кровотока, эндартерэктомия – иссечение части внутреннего слоя артерии с атеросклеротической бляшкой.
- Аневризмы лечат только хирургически.
- Перикардит подразумевает перикардэктомию пораженного участка с выздоровлением в 60% случаев.
- Аортальный стеноз требует замены клапана на искусственный, который служит от 8 до 25 лет с учетом свойств выбранного материала.
- Нарушения ритма сердца купируются антиаритмическими лекарственными средствами, иногда с помощью дефибриллятора, установки кардиостимулятора.
- Хроническая патология почек лечится противовоспалительной терапией, антибиотиками, антикоагулянтами, физиопроцедурами.
- Опухоли корректируют цитостатиками, другими противоопухолевыми препаратами. Неудача требует решения вопроса об операции.
- Левожелудочковая недостаточность предполагает либо операцию, либо комплекс лекарств:
- ингибиторы АПФ – снижают диастолическое давление;
- сердечные гликозиды улучшают сократительную способность миокарда;
- нитраты для улучшения кислородоснабжения сердца;
- диуретики для снятия отеков.
Острая левожелудочковая недостаточность требует экстренной госпитализации в профильный стационар.
Терапия ИСГ назначается врачом кардиологом или терапевтом после полного клинико-лабораторного обследования, требует соблюдения нескольких правил: сила удара крови о сосудистую стенку снижается постепенно, чтобы произошла адаптация к новым условиям, не развилась ишемия; лекарства обязаны влиять только на верхний показатель АД; не должно быть негативного воздействия на почки, мозг. С этой целью назначаются:
- гипотензивные средства: антагонисты кальция, бета-блокаторы, ингибиторы АПФ, блокаторы ангиотензина;
- диуретики: маленький объем крови снижает верхнюю границу, сердечный выброс;
- средства, стимулирующие кровоток почек, головного мозга, сердца;
- нейро-, церебропротекторы – улучшают питание нервных клеток, профилактируют инсульт.
Для увеличения КПД применяют различные сочетание лекарств под наблюдением врача.