Что такое ЭОС?
При расшифровке электрокардиограммы одним из параметров является ЭОС — электрическая ось сердца. Этот показатель косвенно отражает положение этого органа в грудной клетке.
Предсердия и желудочки сердца управляются посредством импульсов, которые распространяются через проводящую систему. При снятии кардиограммы фиксируются электрические сигналы, проходящие внутри сердечной мышцы.
Для удобства измерений, сердце схематично представлено в виде трехмерной оси координат.
При суммарном сложении импульсы образуют направленный электрический вектор. Он проецируется на фронтальную вертикальную плоскость. Это и есть ЭОС. Обычно электрическая ось совпадает с анатомической.
Каким должно быть ее положение в норме?
Анатомическое строение сердца таково, что его левый желудочек весит больше, чем правый. Поэтому электрическое возбуждение в левой стороне органа сильнее.
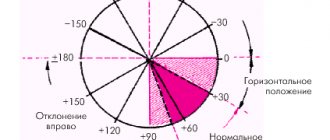
Графически это выражается в том, что ось направлена по диагонали влево и вниз. Если смотреть на проекцию вектора, то левая часть сердца находится на участке от +30 до +70 градусов. Это значение нормы у взрослого человека.
Положение оси зависит в том числе и от индивидуальных особенностей физиологии.
На направление ЭОС влияют следующие факторы:
- Скорость импульса.
- Способность сердечной мышцы к сокращению.
- Особенности строения позвоночника, грудной клетки, внутренних органов, которые взаимодействуют с сердцем.
С учетом этих факторов, нормальное значение оси варьируется в пределах от 0 до +90 градусов.
У здорового человека ЭОС может находиться в одном из положений:
- Нормальное — угол отклонения от оси координат составляет от +30 до +70 градусов.
- Промежуточное — от +15 до +60.
- Вертикальное — между +70 и +90. Это характерно для худых людей с узкой грудной клеткой.
- Горизонтальное — от 0 до + 30 градусов. Встречается у лиц с широкой грудной клеткой при невысоком росте.
У новорожденных детей часто наблюдается отклонение ЭОС вправо. К одному-двум годам она переходит в вертикальное положение. После достижения детьми трехлетнего возраста ось обычно принимает нормальное положение.
Это связано с ростом сердца, в частности, с увеличением массы левого желудочка.
Стандартная электрокардиография в педиатрической практике
Электрокардиография (ЭКГ) остается одним из самых распространенных методов обследования сердечно-сосудистой системы и продолжает развиваться и совершенствоваться. На основе стандартной электрокардиограммы предложены и широко используются различные модификации ЭКГ: холтеровское мониторирование, ЭКГ высокого разрешения, пробы с дозированной физической нагрузкой, лекарственные пробы [2, 5].
Отведения в электрокардиографии
Понятие «отведение электрокардиограммы» означает регистрацию ЭКГ при наложении электродов на определенные участки тела, обладающие разными потенциалами. В практической работе в большинстве случаев ограничиваются регистрацией 12 отведений: 6 от конечностей (3 стандартных и 3 «однополюсных усиленных») и 6 грудных — однополюсных. Классическим методом отведений, предложенным Эйнтховеном, является регистрация стандартных отведений от конечностей, обозначаемых римскими цифрами I, II, III [6].
Усиленные отведения от конечностей были предложены Гольдбергом в 1942 г. Они регистрируют разность потенциалов между одной из конечностей, на которой установлен активный положительный электрод данного отведения (правая рука, левая рука или левая нога), и средним потенциалом двух других конечностей. Данные отведения обозначаются следующим образом: aVR, aVL, aVF. Обозначения усиленных отведений от конечностей происходят от первых букв английских слов: а — augmented (усиленный), V — voltage (потенциал), R — right (правый), L — left (левый), F — foot (нога).
Однополюсные грудные отведения обозначают латинской буквой V (потенциал, напряжение) с добавлением номера позиции активного положительного электрода, обозначенного арабскими цифрами:
отведение V1 — активный электрод, расположенный в четвертом межреберье по правому краю грудины;
V2 — в четвертом межреберье по левому краю грудины;
V3 — между V2 и V4;
V4 — в пятом межреберье по левой срединно-ключичной линии;
V5 — в пятом межреберье по передней подмышечной линии;
V6 — в пятом межреберье по средней подмышечной линии.
С помощью грудных отведений можно судить о состоянии (величине) камер сердца. Если обычная программа регистрации 12 общепринятых отведений не позволяет достаточно надежно диагностировать ту или иную электрокардиографическую патологию либо требуется уточнение некоторых количественных параметров, используют дополнительные отведения. Это могут быть отведения
V7 — V9, правые грудные отведения — V3R-V6R [6].
Техника регистрации электрокардиограммы
ЭКГ регистрируют в специальном помещении, удаленном от возможных источников электрических помех. Исследование проводится после 15-минутного отдыха натощак или не ранее чем через 2 ч после приема пищи. Пациент должен быть раздет до пояса, голени следует освободить от одежды. Необходимо использовать электродную пасту для обеспечения хорошего контакта кожи с электродами. Плохой контакт или появление мышечной дрожи в прохладном помещении может исказить электрокардиограмму. Исследование, как правило, проводится в горизонтальном положении, хотя в настоящее время стали также осуществлять обследование в вертикальном положении, так как при этом изменение вегетативного обеспечения приводит к изменению некоторых электрокардиографических параметров [7].
Необходимо регистрировать не менее 6-10 сердечных циклов, а при наличии аритмии значительно больше — на длинную ленту.
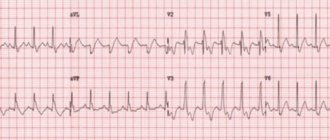
Нормальная электрокардиограмма
На нормальной ЭКГ различают 6 зубцов, обозначаемых буквами латинского алфавита: P, Q, R, S, T, U. Кривая электрокардиограммы (рис. 1) отражает следующие процессы: систолу предсердий (зубец Р), артиовентрикулярное проведение (интервал P-R или, как его раньше обозначали — интервал Р-Q), систолу желудочков (комплекс QRST) и диастолу — интервал от конца зубца Т до начала зубца Р. Все зубцы и интервалы характеризуются морфологически: зубцы — высотой (амплитудой), а интервалы — временной продолжительностью, выражаемой в миллисекундах. Все интервалы — частотозависимые величины. Соотношение между частотой сердечных сокращений и продолжительностью того или другого интервала приводится в соответствующих таблицах. Все элементы стандартной электрокардиограммы имеют клиническую интерпретацию.
| Рисунок 1. Нормальная электрокардиограмма |
Анализ электрокардиограммы
Анализ любой ЭКГ следует начать с проверки правильности техники ее регистрации: исключить наличие разнообразных помех, искажающих кривую ЭКГ (мышечный тремор, плохой контакт электродов с кожей), необходимо проверить амплитуду контрольного милливольта (она должна соответствовать 10 мм). Расстояние между вертикальными линиями равно 1 мм, что при движении ленты со скоростью 50 мм/с соответствует 0,02 с, а при скорости 25 мм/с — 0,04 с. В педиатрической практике предпочтительна скорость 50 мм/с, поскольку на фоне физиологической возрастной тахикардии возможны ошибки при подсчете интервалов при скорости движения ленты 25 мм/с.
Кроме того, целесообразно проводить съемку ЭКГ со сменой положения пациента: в клино- и ортоположении, так как при этом изменение характера вегетативного обеспечения может способствовать изменению некоторых параметров электрокардиограммы — изменение характеристики водителя ритма, изменение характера нарушения ритма, изменение частоты сердечных сокращений, изменение характеристик проводимости [2].
Общая схема анализа ЭКГ включает несколько составляющих.
- Анализ сердечного ритма и проводимости: — определение источника возбуждения; — подсчет числа сердечных сокращений; — оценка регулярности сердечных сокращений; — оценка функции проводимости.
- Определение поворотов сердца вокруг переднезадней, продольной поперечной осей: — положения электрической оси сердца во фронтальной плоскости (повороты вокруг переднезадней оси, сагиттальной); — поворотов сердца вокруг продольной оси; — поворотов сердца вокруг поперечной оси.
- Анализ предсердного зубца Р.
- Анализ желудочкового комплекса QRST: — анализ комплекса QRS; — анализ сегмента RS-T; — анализ зубца Т; — анализ интервала Q-T.
- Электрокардиографическое заключение.
Анализ сердечного ритма и проводимости
Определение источника возбуждения производится по определению полярности зубца Р и по его положению относительно комплекса QRS. Синусовый ритм характеризуется наличием во II стандартном отведении положительных зубцов Р, предшествующих каждому комплексу QRS. При отсутствии этих признаков диагностируется несинусовый ритм: предсердный, ритм из АВ-соединения, желудочковые ритмы (идиовентрикулярные), мерцательная аритмия.
Подсчет числа сердечных сокращений проводится с помощью различных методов. Самый современный и простой метод — подсчет с помощью специальной линейки. При отсутствии таковой можно воспользоваться следующей формулой:
ЧСС = 60 R-R,
где 60 — число секунд в минуте, R-R — длительность интервала, выраженная в секундах.
При неправильном ритме можно ограничиться определением минимальной и максимальной ЧСС, указав этот разброс в «Заключении».
Регулярность сердечных сокращений оценивается при сравнении продолжительности интервалов R-R между последовательно зарегистрированными сердечными циклами. Интервал R-R обычно измеряется между вершинами зубцов R (или S). Разброс полученных величин не должен превышать 10% от средней продолжительности интервала R-R. Показано, что синусовая аритмия той или иной степени выраженности наблюдается у 94% детей. Условно выделены V степеней выраженности синусовой аритмии:
I степень — синусовая аритмия отсутствует или колебания частоты сердечных сокращений в перечислении на 1 мин не превышают 5 сокращений;
II степень — слабо выраженная синусовая аритмия, колебания ритма в пределах 6-10 сокращений в 1 мин;
III степень — умеренно выраженная синусовая аритмия, колебания ритма в пределах 11-20 сокращений в 1 мин;
IV степень — выраженная синусовая аритмия, колебания ритма в пределах 21-29 сокращений в 1 мин;
V степень — резко выраженная синусовая аритмия, колебания ритма в пределах 30 и более сокращений в 1 мин. Синусовая аритмия — явление, присущее здоровым детям всех возрастов [7].
Кроме физиологически наблюдаемой синусовой аритмии, неправильный (нерегулярный) ритм сердца может наблюдаться при различных вариантах аритмий: экстрасистолии, мерцательной аритмии и других.
Оценка функции проводимости требует измерения продолжительности зубца Р, которая характеризует скорость проведения электрического импульса по предсердиям, продолжительности интервала P-Q (P-R) (скорость проведения по предсердиям, АВ-узлу и системе Гиса) и общую длительность желудочкового комплекса QRS (проведение возбуждения по желудочкам). Увеличение длительности интервалов и зубцов указывает на замедление проведения в соответствующем отделе проводящей системы сердца.
Интервал P-Q (P-R) соответствует времени прохождения импульса из синусового узла к желудочкам и колеблется в зависимости от возраста, пола и частоты сердечных сокращений. Он измеряется от начала зубца Р до начала зубца Q, а при отсутствии зубца Q — до начала зубца R. Нормальные колебания интервала P-R находятся между 0,11-0,18 с. У новорожденных интервал P-R равен 0,08 с, у грудных — 0,08- 0,16 с, у более старших — 0,10-0,18 с. Замедление атриовентрикулярной проводимости может быть обусловлено вагусным влиянием [1, 2].
Интервал P-R может быть укороченным (менее 0,10 с) в результате ускоренного проведения импульса, нарушений иннервации, из-за наличия дополнительного пути быстрого проведения между предсердиями и желудочками. На рисунке 3 представлен один из вариантов укорочения интервала P-R.
На данной электрокардиограмме (см. рис. 2) определяются признаки феномена Вольффа-Паркинсона-Уайта, включающего: укорочение интервала P-R менее 0,10 с, появление дельта-волны на восходящем колене комплекса QRS, отклонение электрической оси сердца влево. Кроме того, могут наблюдаться вторичные ST-T-изменения. Клиническое значение представленного феномена заключается в возможности формирования наджелудочковой пароксизмальной тахикардии по механизму re-entry (повторного входа импульса), так как дополнительные проводящие пути обладают укороченным рефрактерным периодом и восстанавливаются для проведения импульса быстрее, чем основной путь [8].
| Рисунок 2. ЭКГ ребенка В. Г., 14 лет. Диагноз: феномен Вольффа-Паркинсона-Уайта |
Определение положения электрической оси сердца
Повороты сердца вокруг переднезадней оси. Принято различать три условные оси сердца, как органа, находящегося в трехмерном пространстве (в грудной клетке).
Сагиттальная ось — переднезадняя, перпендикулярная фронтальной плоскости, проходит спереди назад через центр массы сердца. Поворот против часовой стрелки по этой оси приводит сердце в горизонтальное положение (смещение электрической оси комплекса QRS влево). Поворот по часовой стрелке — в вертикальное положение (смещение электрической оси QRS вправо).
Продольная ось анатомически проходит от верхушки сердца к правому венозному отверстию. При повороте по часовой стрелке по этой оси (с обзором со стороны верхушки сердца) большую часть передней поверхности сердца занимает правый желудочек, при повороте против часовой стрелки — левый.
Поперечная ось проходит через середину основания желудочков перпендикулярно продольной оси. При повороте вокруг этой оси наблюдается смещение сердца верхушкой вперед или верхушкой назад.
Основное направление электродвижущей силы сердца представляет собой электрическую ось сердца (ЭОС). Повороты сердца вокруг условной переднезадней (сагиттальной) оси сопровождаются отклонением ЭОС и существенным изменением конфигурации комплекса QRS в стандартных и усиленных однополюсных отведениях от конечностей.
Повороты сердца вокруг поперечной или продольной осей относятся к так называемым позиционным изменениям.
Определение ЭОС проводится по таблицам. Для этого сопоставляют алгебраическую сумму зубцов R и S в I и III стандартных отведениях.
Различают следующие варианты положения электрической оси сердца:
- нормальное положение, когда угол альфа составляет от +30° до +69°;
- вертикальное положение — угол альфа от +70° до +90°;
- горизонтальное положение — угол альфа от 0° до +29°;
- отклонение оси вправо — угол альфа от +91° до +180°;
- отклонение оси влево — угол альфа от 0° до — 90°.
Характер расположения сердца в грудной клетке, а соответственно, и основное направление его электрической оси во многом определяются особенностями телосложения. У детей, отличающихся астеническим телосложением, имеет место вертикальное расположение сердца. У детей гиперстенической конституции, а также при высоком стоянии диафрагмы (метеоризм, асцит) — горизонтальное, с отклонением верхушки влево. Более значительные повороты ЭОС вокруг переднезадней оси как вправо (более +90°), так и влево (менее 0°), как правило, обусловлены патологическими изменениями в сердечной мышце. Классическим примером отклонения электрической оси вправо может явиться ситуация при дефекте межжелудочковой перегородки или при тетраде Фалло. Примером гемодинамических изменений, приводящих к отклонению электрической оси сердца влево, является недостаточность аортального клапана.
Более простой способ ориентировочного определения направления ЭОС — найти отведение от конечностей, в котором самый высокий зубец R (без зубца S или с минимальным зубцом S). Если максимальный зубец R в I отведении — горизонтальное положение ЭОС, если во II отведении — нормальное положение, если в aVF — вертикальное. Регистрация максимального зубца R в отведении aVL свидетельствует об отклонении ЭОС влево, в III отведении — об отклонении ЭОС вправо, если же максимальный зубец R в отведении aVR — положение ЭОС определить невозможно.
Анализ предсердного зубца Р
Анализ зубца Р включает: изменение амплитуды зубца Р; измерение длительности зубца Р; определение полярности зубца Р; определение формы зубца Р.
Амплитуда зубца Р измеряется от изолинии до вершины зубца, а его длительность — от начала до окончания зубца. В норме амплитуда зубца Р не превышает 2,5 мм, а его длительность — 0,10 с.
Поскольку синусовый узел расположен в верхней части правого предсердия между устьями верхней и нижней полых вен, то восходящая часть синусового узла отражает состояние возбуждения правого предсердия, а нисходящая — состояние возбуждения левого предсердия, при этом показано, что возбуждение правого предсердия происходит раньше левого на 0,02-0,03 с. Нормальный зубец Р по форме закругленный, пологий, с симметричным подъемом и спуском (см. рис. 1). Прекращение возбуждения предсердий (реполяризации предсердий) не находит отражения на электрокардиограмме, так как сливается с комплексом QRS. При синусовом ритме направление зубца Р положительное.
У нормостеников зубец Р положителен во всех отведениях, кроме отведения aVR, где все зубцы электрокардиограммы отрицательные. Наибольшая величина зубца Р — во II стандартном отведении. У лиц астенического телосложения величина зубца Р увеличивается в III стандартном и aVF-отведениях, при этом в отведении aVL зубец Р может даже стать отрицательным.
При более горизонтальном положении сердца в грудной клетке, например у гиперстеников, зубец Р увеличивается в отведениях I и aVL и уменьшается в отведениях III и aVF, а в III стандартном отведении зубец Р может стать отрицательным.
Таким образом, у здорового человека зубец Р в отведениях I, II, aVF всегда положительный, в отведениях III, aVL — может быть положительным, двухфазным или (редко) отрицательным, а в отведении aVR — всегда отрицательный.
Анализ желудочкового комплекса QRST
Комплекс QRST соответствует электрической систоле желудочков и рассчитывается от начала зубца Q до конца зубца Т.
Составляющие электрической систолы желудочков: собственно комплекс QRS, сегмент ST, зубец Т.
Ширина начального желудочкового комплекса QRS характеризует продолжительность проведения возбуждения по миокарду желудочков. У детей продолжительность комплекса QRS колеблется от 0,04 до 0,09 с, у детей грудного возраста — не шире 0,07 с.
Зубец Q — это отрицательный зубец перед первым положительным в комплексе QRS. Положительным зубец Q может быть только в одной ситуации: врожденной декстракардии, когда он в I стандартном отведении обращен кверху. Зубец Q обусловлен распространением возбуждения из АВ-соединения на межжелудочковую перегородку и сосочковые мышцы. Этот наиболее непостоянный зубец ЭКГ может отсутствовать во всех стандартных отведениях. Зубец Q должен отвечать следующим требованиям: в отведениях I, aVL, V5, V6, не превышать 4 мм по глубине, или 1/4 своего R, а также не превышать 0,03 с по продолжительности. Если зубец Q не отвечает этим требованиям, необходимо исключить состояния, обусловленные дефицитом коронарного кровотока [2]. В частности, у детей нередко в качестве врожденной патологии коронарных сосудов выступает аномальное отхождение левой коронарной артерии от легочной артерии (АОЛКА от ЛА или синдром Блантда-Уайта-Гарланда) [2,3]. При этой патологии «коронарный» зубец Q чаще всего стойко выявляется в отведении aVL (рис. 3).
| Рисунок 3. ЭКГ ребенка Р. Б., 4 года. Диагноз: аномальное отхождение левой коронарной артерии от легочной артерии |
На представленной электрокардиограмме (см. рис. 3) выявляется отклонение электрической оси сердца влево. В отведении aVL зубец Q составляет 9 мм, при высоте своего R = 15 мм, продолжительность зубца Q — 0,04 с. При этом в I стандартном отведении продолжительность зубца Q составляет также 0,04 с, в этом же отведении — выраженные изменения конечной части желудочкового комплекса в виде депрессии интервала S-T. Предполагаемый диагноз — аномальное отхождение левой коронарной артерии от легочной артерии — был подтвержден эхокардиографически, а затем при коронарографии.
В то же время у детей грудного возраста глубокий зубец Q может быть в отведении III, aVF, а в отведении aVR весь желудочковый комплекс может иметь вид QS.
Зубец R состоит из восходящего и нисходящего колен, всегда направлен кверху (кроме случаев врожденной декстракардии), отражает биопотенциалы свободных стенок левого и правого желудочков и верхушки сердца. Большое диагностическое значение имеют соотношение зубцов R и S и изменение зубца R в грудных отведениях. У здоровых детей в отдельных случаях отмечается разная величина зубца R в одном и том же отведении — электрическая альтернация.
Зубец S, так же как и зубец Q, — непостоянный отрицательный зубец ЭКГ. Он отражает несколько поздний охват возбуждением отдаленных, базальных участков миокарда, наджелудочковых гребешков, артериального конуса, субэпикардиальных слоев миокарда.
Зубец Т отражает процесс быстрой реполяризации миокарда желудочков, т. е. процесс восстановления миокарда или прекращения возбуждения миокарда желудочков. Состояние зубца Т, наряду с характеристиками сегмента RS-T, — маркер обменных процессов в миокарде желудочков. У здорового ребенка зубец Т — положительный во всех отведениях, кроме aVR и V1. При этом в отведениях V5, V6 зубец Т должен составлять 1/3-1/4 своего R.
Сегмент RS-T — отрезок от конца QRS (конца зубца R или S) до начала зубца Т — соответствует периоду полного охвата возбуждением желудочков. В норме смещение сегмента RS-T вверх или вниз допустимо в отведениях V1-V3 не более 2 мм [4]. В отведениях, наиболее отдаленных от сердца (в стандартных и однополюсных от конечностей), сегмент RS-T должен находиться на изолинии, возможное смещение вверх или вниз не более 0,5 мм. В левых грудных отведениях сегмент RS-T регистрируется на изолинии. Точка перехода QRS в сегмент RS-T обозначается как точка RS-T — соединения j (junction — соединение).
За зубцом Т следует горизонтальный интервал Т-Р, соответствующий периоду, когда сердце находится в состоянии покоя (период диастолы).
Зубец U появляется через 0,01-0,04 с после зубца Т, имеет ту же полярность и составляет от 5 до 50% высоты зубца Т. До настоящего времени четко не определено клиническое значение зубца U.
Интервал Q-T. Продолжительность электрической систолы желудочков имеет важное клиническое значение, поскольку патологическое увеличение электрической систолы желудочков может быть одним из маркеров появления угрожающих жизни аритмий.
Электро кардиограф ические признаки гипертрофии и перегрузок полостей сердца
Гипертрофия сердца — это компенсаторная приспособительная реакция миокарда, выражающаяся в увеличении массы сердечной мышцы [6]. Гипертрофия развивается в ответ на повышенную нагрузку при наличии приобретенных или врожденных пороков сердца либо при повышении давления в малом или большом круге кровообращения.
Электрокардиографические изменения при этом обусловлены: увеличением электрической активности гипертрофированного отдела сердца; замедлением проведения по нему электрического импульса; ишемическими, дистрофическими и склеротическими изменениями в измененной мышце сердца.
Однако следует отметить, что широко используемый в литературе термин «гипертрофия» не всегда строго отражает морфологическую сущность изменений. Нередко дилатация камер сердца имеет те же электрокардиографические признаки, что и гипертрофия, при морфологической верификации изменений.
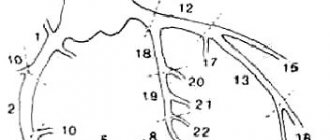
При анализе ЭКГ следует учитывать переходную зону (рис. 4) в грудных отведениях.
| Рисунок 4. Состояние основных зубцов лектрокардиограммы в грудных отведениях. Переходная зона |
Переходная зона определяется отведением, в котором зубцы R и S, т. е. их амплитуда по обе стороны изоэлектрической линии, равны (см. рис. 4). У здоровых детей старшего возраста переходная зона QRS , как правило, определяется в отведениях V3, V4. При изменении соотношения векторных сил переходная зона перемещается в сторону их преобладания. Например, при гипертрофии правого желудочка переходная зона перемещается в позицию левых грудных отведений и наоборот.
Признаки перегрузок предсердий
Электрокардиографические признаки перегрузки левого предсердия формируют электрокардиографический комплекс признаков, называемый в литературе Р-mitrale. Увеличение левого предсердия является следствием митральной регургитации при врожденной, приобретенной (вследствие ревмокардита или инфекционного эндокардита), относительной митральной недостаточности или митрального стеноза. Признаки перегрузки левого предсердия представлены на рисунке 5.
Увеличение левого предсердия (см. рис. 5) характеризуется:
- увеличением общей продолжительности (ширины) зубца Р более 0,10 с;
- уширенным двугорбым зубцом Р в отведениях I, aVL, V5-V6;
- наличием выраженной отрицательной фазы зубца Р в отведении V1 (более 0,04 с по продолжительности и более 1 мм по глубине).
| Рисунок 5. ЭКГ ребенка К. И., 12 лет. Диагноз: ревматизм, возрастной ревмокардит, недостаточность митрального клапана |
Поскольку удлинение зубца Р может быть обусловлено не только увеличением левого предсердия, но и внутрипредсердной блокадой, то наличие выраженной отрицательной фазы зубца Р в отведении V1 более важно при оценке перегрузки (гипертрофии) левого предсердия. В то же время выраженность отрицательной фазы зубца Р в отведении V1 зависит от частоты сердечных сокращений и от общих характеристик вольтажа зубцов.
Электрокардиографические признаки перегрузки (гипертрофии) правого предсердия формируют комплекс признаков, называемый Р-pulmonale, поскольку развивается он при легочной патологии, а также при хроническом легочном сердце. Однако у детей эти состояния встречаются нечасто. Поэтому основными причинами увеличения правого предсердия являются врожденные пороки сердца, например аномалия трехстворчатого клапана Эбштейна, а также первичные изменения легочной артерии — первичная легочная гипертензия.
| Рисунок 6. ЭКГ ребенка В. С., 13 лет. Первичная легочная гипертензия |
Признаки увеличения правого предсердия представлены на рисунке 6.
- Увеличение правого предсердия (см. рис. 6) характеризуется:
- высокоамплитудным зубцом Р с заостренной вершиной в отведениях II, III, aVF, данный признак обязателен в отведении V1 или V2;
- длительностью зубца Р, не превышающей 0,10 с.
На рисунке 6 кроме признаков перегрузки правого предсердия отмечаются также признаки перегрузки правого желудочка.
Признаки перегрузок(гипертрофии) желудочков
Поскольку в норме ЭКГ отражает активность только левого желудочка, электрокардиографические признаки перегрузки левого желудочка подчеркивают (утрируют) норму. Там, где в норме высокий зубец R (в отведении V4, положение которого совпадает с левой границей сердца), он становится еще выше; где в норме глубокий зубец S (в отведении V2), он становится еще глубже.
Предложено много вольтажных критериев перегрузки (гипетрофии) левого желудочка — более 30. К наиболее известным относится индекс Соколова-Лайона: сумма амплитуд зубца R в отведении V5 или V6 (там, где больше) и S в отведении V1 или V2 (там, где больше) более 35 мм. Однако на амплитуду зубцов в грудных отведениях влияют пол, возраст и конституция пациента. Так, увеличение вольтажа зубцов может наблюдаться у худощавых людей молодого возраста. Поэтому большое значение имеют вторичные изменения конечной части желудочкового комплекса: смещение интервала S-T и зубца Т. Как признак относительного дефицита коронарного кровотока, возможно углубление зубца Q в отведениях V5, V6. Но при этом зубец Q не должен превышать более 1/4 своего R и 4 мм по глубине, поскольку данный признак указывает на первичную коронарную патологию [2].
Преобладающая дилатация левого желудочка имеет следующие признаки: R в V6 больше, чем R в V5, больше, чем R в V4 и больше 25 мм; внезапный переход от глубоких зубцов S к высоким зубцам R в грудных отведениях; смещение переходной зоны влево (к V4) (рис. 7).
| Рисунок 7. ЭКГ ребенка Г. Ш., 3 года. Диагноз: врожденная недостаточность митрального клапана |
Признаками преоблающей гипертрофии миокарда левого желудочка является депрессия (смещение ниже изолинии) сегмента S-T в отведении V6, возможно, и в V5 (рис.  [4, 7].
[4, 7].
| Рисунок 8. ЭКГ ребенка Г. Ш., 3 года. Диагноз: врожденная недостаточность митрального клапана |
Электрокардиографические признаки перегрузки (гипертрофии) правого желудочка появляются, когда его масса увеличивается в 2-3 раза. Самый надежный признак гипертрофии правого желудочка — комплекс qR в отведении V1.
Дополнительными признаками являются вторичные изменения в виде смещения сегмента S-T и изменения зубца Т. При некоторых патологических состояниях, в частности при дефекте межпредсердной перегородки, гипертрофия правого желудочка демонстрируется также неполной блокадой правой ножки пучка Гиса в виде rsR в отведении V1 (рис. 9) [7].
| Рисунок 9. ЭКГ ребенка М. К., 8 лет. Диагноз: дефект межпредсердной перегородки |
В заключение следует отметить, что стандартная электрокардиограмма очень важна для адекватной диагностики при соблюдении нескольких правил. Это, во-первых, проведение съемки электрокардиограммы со сменой положения тела, что позволяет первично дифференцировать органическое и неорганическое повреждение сердца. Во-вторых, это выбор оптимальной скорости съемки — у детей 50 мм/с. И наконец, следует проводить анализ электрокардиограммы с учетом индивидуальных особенностей ребенка, в том числе его конституции.
По вопросам литературы обращайтесь в редакцию.
Редакция приносит свои извинения за опечатки
В выходных данных статьи «Ящур», № 8 2004, следует читать:
А. Е. Кудрявцев, кандидат медицинских наук, доцент, Т. Е. Лисукова, кандидат медицинских наук, доцент, Г. К. Аликеева, кандидат медицинских наук ЦНИИ эпидемиологии МЗ РФ, Москва
В статье И. Ю. Фофановой «Некоторые вопросы патогенеза внутриутробных инфекций», № 10.2004. На странице 33 во 2-й колонке слева направо следует читать: «Во II триместре (после уточнения диагноза) показано применение антибактериальной терапии с учетом чувствительности антибиотиков (пенициллинового ряда или макролидов). Назначение амоксиклава, аугментина, ранклава, азитрокса, сумамеда при беременности возможно, только когда предполагаемая польза для матери превышает потенциальный риск для плода или ребенка. Несмотря на то, что в экспериментальных исследованиях тератогенного действия этих препаратов выявлено не было, применения их во время беременности следует избегать».
Е. В. Мурашко, кандидат медицинских наук, доцент РГМУ, Москва
Из-за чего она может сместиться вправо?
Резкое отклонение электрического вектора от своей оси иногда вызывают процессы, происходящие внутри организма (беременность, развитие опухолей и т. п.).
Однако чаще всего это означает наличие нарушений в работе сердечной мышцы.
Сдвиг оси может происходить по следующим патологическим причинам:
- Ишемическая болезнь. Развивается закупорка артерий, обеспечивающих поступление крови к миокарду.
- Нарушение кровотока в ветвях легочной артерии. Происходит в результате сужения сосудов, из-за чего в правом отделе сердца повышается давление.
- Инфаркт миокарда. На фоне ишемической болезни развивается некроз ткани из-за недостаточного кровоснабжения.
- Сужается отверстие между левым предсердием и желудочком (стеноз), что приводит к значительному напряжению в правой стороне органа и его последующему гипертрофированию.
- Закупорка легочной артерии (тромбоз).
- Аритмия — нарушение сердцебиения, сопровождающаяся хаотичным возбуждением предсердий.
- Возникновение легочной патологии хронического типа при которой наблюдается гипертрофия правого предсердия и желудочка. В медицине это заболевание носит название «легочное сердце».
- Аномальное развитие миокарда, при котором наблюдается смещение органа в правую сторону. При этом отклоняется и электрическая ось.
А также сдвиг оси вправо наблюдается вследствие длительного приема антидепрессантов трициклического ряда, в результате чего происходит тяжелая интоксикация организма. Это негативно отражается на работе сердца.
Когда у новорожденных детей ЭОС отклонена в правую сторону, это считается нормой.
Однако если сдвиг связан с блокадой ножек пучка Гиса (нарушение прохождения электроимпульса по пучкам клеток сердца), то проводят дополнительное обследование малыша.
Сердечные патологии бывают врожденными или приобретенными в течение жизни, которые развиваются вследствие ранее перенесенных тяжелых заболеваний или из-за усиленных физических нагрузок.
Например, у профессиональных спортсменов часто диагностируется увеличение массы и объема левого желудочка (гипертрофия).
Патологические отклонения оси: о чем они говорят и каковы последствия?
Непосредственно ситуация не может служить основанием для постановки конкретного диагноза, только указывая на наличие электрических нарушений. Ни один кардиолог не станет убеждать вас в наличии патологии только по ЭОС. Чтобы установить факт заболевания, необходимо подкрепить заключение обследования правильным клиническим опросом и дополнительными диагностическими мерами.
На положение ЭОС влияет ряд факторов:
- врожденные сердечные пороки;
- вторичные изменения в анатомических соотношениях между правыми и левыми отделами сердца;
- аномальное расположение органов в грудной полости (декстрокардия, викарная эмфизема после лобэктомии);
- деформация грудной клетки (кифоз, сколиоз, килевидное или воронкообразное искривление);
- сбои в проводящей системе органа (особенно в пучках Гисса), которые вызывают нарушения сердцебиения;
- кардиомиопатии различного генеза;
- длительный анамнез гипертонической и ишемической болезни сердца (ИБС);
- хроническая сердечная недостаточность;
- болезни органов дыхания с обструктивным компонентом (ХОБЛ, бронхиальная астма, эмфизема);
- декомпенсированная печеночная недостаточность (асцит, метеоризм).
При каких заболеваниях наблюдаются нарушения?
Отклонение электрической оси сердца влево (левограмма) (угол α от 0 до -300) имеет несколько причин:
- Гипертрофия левой половины сердца. Угол α прямо пропорционален степени роста массы ЛЖ. Патология развивается при идиопатической кардиомиопатии, артериальной гипертензии, чрезмерных нагрузках («спортивное сердце»), ИБС, кардиосклерозе.
- Инфаркт миокарда (с некрозом по задней стенке).
- Патология внутрисердечной проводимости. Чаще всего это блокада левой ножки или передне-верхней ветви пучка Гисса.
- Желудочковая тахикардия.
- Клапанные пороки сердца.
- Миокардит.
Выделяют также резкое отклонение ЭОС влево, когда угол α >-300.
Отклонение электрической оси сердца вправо (правограмма) (угол α > +900) наблюдается при:
- Сбоях в проведении нервного импульса по волокнам пучка Гисса.
- Стенозе легочного ствола (когда повышается давление в правом желудочке).
- ИБС.
- Инфаркте миокарда правых отделов.
- Кардиореспираторных заболеваниях, сформировавших «легочное сердце» (при этом ЛЖ неполноценно функционирует и возникает перегрузка правого желудочка).
- Тромбоэмболии ветвей легочной артерии (из-за закупорки нарушается газообмен в легких, сужаются сосуды малого круга кровообращения и возникает перегрузка ПЖ).
- Стенозе митрального клапана (после ревматической лихорадки). Срастание между собой створок препятствует полноценному изгнанию крови с левого предсердия, что вызывает легочную гипертензию и перегружает ПЖ.
Резкое отклонение ЭОС вправо наблюдается при значении угла α = +1200.
Стоит помнить, что ни одно с вышеперечисленных заболеваний не может быть диагностировано на основании исключительно положения ЭОС. Этот параметр – только вспомогательный критерий при выявлении любого патологического процесса.
Признаки смещения на ЭКГ
Угол электрической оси и ее направление являются главными характеристиками при расшифровке ЭКГ.
Интерпретацию кардиограммы дает врач-кардиолог. Для этого он пользуется специальными схемами и таблицами, разработанными для определения смещения ЭОС.
Диагност рассматривает на электрокардиограмме зубцы QRS. Это комплекс обозначений, показывающий синусовый ритм сердца и отображающий поляризацию желудочков.
Зубцы QRS характеризуют их сокращение или расслабление. R – зубец, направленный вверх (положительный), Q, S – отрицательные, или направленные вниз. Q находится перед R, а S – после него. По этим признакам кардиолог судит о том, как смещается ось.
Отклонение электрической оси сердца вправо имеет место, если в третьем отведении R больше, чем в первом. Если наиболее высокая амплитуда R находится во втором отведении – ЭОС соответствует нормальному положению.
Диагностика нарушений проводимости сердца (часть 2)
внутрижелудочковой проводимости Нарушения внутрижелудочковой проводимости можно разделить по уровню поражения на две группы – проксимальные и дистальные. В группу проксимальных нарушений входят блокады, возникающие вследствие нарушения проводимости в пучке Гиса. К группе дистальных нарушений проводимости можно отнести нарушения, возникающие на уровне левой или правой ножки пучка Гиса и двух ветвей левой ножки (рис. 14). 1. Блокада правой ножки пучка Гиса (БПНПГ). 2. Блокада левой ножки пучка Гиса (БЛНПГ). 3. Блокада передней ветви левой ножки пучка Гиса (БПВЛНПГ). 4. Блокада задней ветви левой ножки пучка Гиса (БЗВЛНПГ). 5. Блокада правой ножки пучка Гиса в сочетании с блокадой передней ветви левой ножки (двухпучковая блокада: БПНПГ и БПВЛНПГ). 6. Блокада правой ножки пучка Гиса в сочетании с блокадой задней ветви левой ножки (двухпучковая блокада: БПНПГ и БЗВЛНПГ). 7. Блокада левой ножки пучка Гиса в сочетании с блокадой передней ветви левой ножки (двухпучковая блокада: БЛНПГ и БПВЛНПГ). 8. Билатеральная блокада ножек пучка Гиса (БЛНПГ и БПНПГ). 9. Трехпучковая блокада (БПНПГ + БПВЛНПГ + БЗВЛНПГ, БПНПГ + БПВЛНПГ+АВ-блокада I–II ст., БПНПГ + БЗВЛНПГ + АВ-блокада I–II ст.). 10. Арборизационная блокада. 3.4.1. Блокада правой ножки пучка Гиса (right bundle branch block, БПНПГ) – нарушение проводимости по правой ножке пучка Гиса, в результате которого возбуждение обычным путем распространяется на левый желудочек и окольным, с опозданием, на правый желудочек (рис. 15). На ЭКГ регистрируется уширенный, деформированный комплекс QRS (больше 0,1 с), который в отведениях V1–V2, III, aVF имеет вид rsR’, RSR’, RsR’, rR’ (преобладает зубец R в комплексе с QRS). В зависимости от ширины комплекса QRS блокада правой ножки пучка Гиса бывает полной и неполной. 3.4.2. Блокада левой ножки пучка Гиса (left bundle branch block, БЛНПГ) – нарушение проводимости в основном стволе левой ножки пучка Гиса до его разделения на две ветви либо одновременное поражение двух ветвей левой ножки пучка Гиса. Возбуждение обычным путем распространяется на правый желудочек и окольным, с опозданием, на левый желудочек (рис. 16). На ЭКГ регистрируется уширенный, деформированный комплекс QRS (больше 0,1 с), который в отведениях V5–V6, I, aVL имеет вид rsR’, RSR’, RsR’, rR’ (преобладает зубец R в комплексе QRS). В зависимости от ширины комплекса QRS блокада правой ножки пучка Гиса бывает полной и неполной 3.4.3. Блокада передней ветви левой ножки пучка Гиса (БПВЛНПГ, левая передняя гемиблокада, передняя левая блокада, антеролатеральная блокада, левожелудочковая очаговая блокада, париетальная блокада, атипичная блокада левой ножки, выраженное отклонение ЭОС влево, верхнелевая внутрижелудочковая блокада, синдром qRI–rSII–rSIII, синдром S2–S3, abnormal left axis deviation, left anterior fascicular block) – нарушение проводимости, которое возникает на протяжении передней ветви левой ножки пучка Гиса (рис. 17, 18). Блокаду передней ветви левой ножки выявляют по отклонению электрической оси сердца: влево (ЭОС от 0 до -30˚) – неполная БПВЛНПГ, либо резко влево (ЭОС более -30˚) – полная БПВЛНПГ. 3.4.4. Блокада задней ветви левой ножки пучка Гиса (БЗВЛНПГ, левая задняя гемиблокада, левая задняя очаговая блокада, периинфарктная диафрагмальная блокада, выраженное отклонение ЭОС вправо, блокада левой нижней ветви, abnormal right axis deviation, left posterior fascicular block) – нарушение проводимости, которое возникает на протяжении задней ветви (рис. 19, 20). Блокаду задней ветви левой ножки выявляют по отклонению электрической оси сердца: вправо (ЭОС от +90 до +120˚) – неполная БЗВЛНПГ, либо резко вправо (ЭОС более +120˚) – полная БЗВЛНПГ. 3.4.5. Блокада септальной ветви левой ножки пучка Гиса. Септальная ветвь сформирована частью волокон обеих ветвей ЛНПГ и обеспечивает проведение импульсов к межжелудочковой перегородке. ЭКГ-признаки: отсутствие зубца Q в отведениях V5–V6. Дифференциальный диагноз 1. Внутрижелудочковые блокады (ножек пучка Гиса, трехпучковая). 3.4.6. Блокада правой ножки пучка Гиса в сочетании с блокадой передней ветви левой ножки (блокада правой ножки с левой передней гемиблокадой, блокада правой ножки с сильным отклонение ЭОС влево, блокада правой ножки типа Бейли) – это двухпучковая блокада с одновременным поражением правой ножки и передней ветви левой ножки пучка Гиса (рис. 21, 22). На ЭКГ признаки БПНПГ (комплекс QRS более 0,1 с, с преобладающим зубцом R в отведениях V1–V2, III, aVF) в сочетании с признаками БПВЛНПГ (отклонение ЭОС влево либо резко влево). 3.4.7. Блокада правой ножки пучка Гиса в сочетании с блокадой задней ветви левой ножки (блокада правой ножки с левой задней гемиблокадой, классическая блокада правой ножки, редкий тип блокады правой ножки) – это двухпучковая блокада с одновременным поражением правой ножки и задней ветви левой ножки пучка Гиса. На ЭКГ признаки БПНПГ (комплекс QRS более 0,1 с, с преобладающим зубцом R в отведениях V1–V2, III, aVF) в сочетании с признаками БЗВЛНПГ (отклонение ЭОС вправо либо резко вправо) (рис. 23, 24). 3.4.8. Блокада левой ножки пучка Гиса в сочетании с блокадой передней ветви левой ножки – это двухпучковая блокада с одновременным поражением основного ствола левой ножки и ее передней ветви. Аналогичная ЭКГ-картина возникает при сочетании неполной блокады задней ветви с полной блокадой передней ветви левой ножки (рис. 25). На ЭКГ признаки БЛНПГ (комплекс QRS более 0,1 с, с преобладающим зубцом R в отведениях V5–V6, I, aVL) в сочетании с признаками БПВЛНПГ (отклонение ЭОС влево либо резко влево). 3.4.9. Блокада левой ножки пучка Гиса в сочетании с блокадой задней ветви левой ножки – это двухпучковая блокада с одновременным поражением основного ствола левой ножки и ее задней ветви. Аналогичная ЭКГ-картина возникает при сочетании неполной блокады передней ветви с полной блокадой задней ветви левой ножки (рис. 26). На ЭКГ признаки БЛНПГ (комплекс QRS более 0,1 с, с преобладающим зубцом R в отведениях V5–V6, I, aVL) в сочетании с признаками БЗВЛНПГ (отклонение ЭОС вправо либо резко вправо).
* Часть 1 см. РМЖ. 2013, № 4. С. 237–240.
Дополнительные методы диагностики
Если у пациента на ЭКГ наблюдается тенденция смещения ЭОС вправо, проводится его дополнительное обследование с целью постановки точного диагноза.
В основном этот показатель свидетельствует об увеличении массы правой части сердца.
Применяются следующие методы диагностики:
- Рентгенография грудной клетки. На снимках заметно увеличение сердечной мышцы, если оно есть.
- УЗИ сердца. Метод позволяет получить полную визуальную картину состояния миокарда.
- Холтеровское мониторирование. Используется при наличии синусовой аритмии, тахикардии у пациента.
- Электронная кардиограмма с дополнительной нагрузкой (например, на велотренажере) — для определения ишемической болезни.
- Ангиография — выявляет нарушения в работе коронарных сосудов.
- МРТ.
Стоит ли беспокоиться и что делать?
Само по себе, смещение электрической оси сердца заболеванием не является, оно лишь говорит о возможном наличии патологий. Кардиологи считают, что одной из главных причин отклонения сердечной оси вправо выступает гипертрофия сердечной мышцы.
При выявлении сдвига в правую сторону нужно немедленно пройти дополнительные обследования. На основании их результатов врач назначит лечение, если выявится какое-либо расстройство.
Обычно, резкое отклонение ЭОС на электрокардиограмме не сигнализирует об угрозе для жизни. Настораживать врача может только сильное изменение угла вектора (до +900). При таком показателе может произойти остановка сердца. Больного незамедлительно переводят в палату интенсивного лечения.
Во избежание серьезных последствий, при наличии смещения ЭОС, рекомендуется каждый год обследоваться у кардиолога.
Автор статьи: Дмитриева Юлия (Сыч) — В 2014 году с отличием окончила Саратовский государственный медицинский университет имени В. И. Разумовского. В настоящее время работает врачом-кардиологом 8 СГКБ в 1 к/о.