Повышение артериального давления иначе можно назвать артериальной гипертензией.
Артериальная гипертензия длительное время протекает без явных проявлений. Однако достаточно скоро она может привести к возникновению острых нарушений мозгового кровообращения в виде ТИА (так называемая транзиторная ишемическая атака или, иными словами, все проявления инсульта, но в течение суток), инсультов, а так же к гипертрофии стенок сердца и/или увеличению полостей сердца.
Кроме того, артериальная гипертензия является фактором риска образования атеросклеротических бляшек в сосудах и возникновения инфаркта миокарда.
Взаимосвязь между уровнем АД и риском возникновения сердечно-сосудистых заболеваний линейна.
Чем выше АД, тем больше вероятность инфаркта миокарда, инсульта, сердечной недостаточности и поражения почек.
Распространённость артериальной гипертензии АГ в Российской Федерации составляет 39,3% среди мужчин и 41,1% среди женщин, при этом должным образом АД контролируют только у 17,5% женщин и 5,7% мужчин.
Систолическое АД неуклонно повышается с возрастом, в то время как диастолическое АД повышается до 60лет у мужчин и до 70лет у женщин, после чего наблюдается тенденция к его снижению.
ЧТО ТАКОЕ СИСТОЛИЧЕСКОЕ ДИАСТОЛИЧЕСКОЕ И ПУЛЬСОВОЕ ДАВЛЕНИЕ
Артериальное давление это давление, которое оказывает кровь на стенки артерий.
Различают:
- систолическое давление
- диастолическое давление
- пульсовое давление
Систолическое давление (верхнее)
Это максимальное давление в артериальной системе, развиваемое во время сокращения левого желудочка.
Оно обусловлено объемом крови, которое сердце выталкивает за одно сокращение, а так же эластичностью аорты и крупных артерий.
Диастолическое давление (нижнее или сердечное)
Это минимальное давление в артериях во время расслабления сердца, определяется величиной тонуса мелких артериол.
Пульсовое давление
Это разность между систолическим и диастолическим АД.
Итак причины повышения артериального давления:
Причины
Примерно в 90% случаев причиной стабильного повышения АД становится гипертоническая болезнь. Такой диагноз выставляется пациенту, когда в процессе обследования не найдены другие заболевания, сопровождающиеся гипертензией. В числе последних:
- патологии почек – пиелонефрит, гломерулонефрит, поликистоз, диабетическая нефропатия, стеноз почечных артерий;
- эндокринные нарушения – новообразования надпочечников, поджелудочной железы или гипофиза, гиперфункция щитовидной железы, болезнь или синдром Иценко-Кушинга, феохромоцитома;
- синдром обструктивного апноэ во сне;
- пороки клапана или атеросклеротическое поражение аорты.
Регулярное применение ряда лекарств также способно вызывать повышение кровяного давления. К ним относятся оральные контрацептивы, нестероидные противовоспалительные средства, амфетамины, кортикостероиды, препараты, содержащие эритропоэтин, циклоспорин, кокаин.
Вероятность возникновения сердечно-сосудистых заболеваний, в том числе гипертонической болезни, находится в тесной взаимосвязи со следующими факторами риска:
- неправильное питание, включающее избыточное количество поваренной соли, насыщенных жиров и трансжиров, недостаток листовой зелени, овощей и фруктов в рационе;
- ожирение;
- патологии сердца и сосудов у близких родственников;
- возраст старше 65 лет;
- малоподвижный образ жизни;
- хронический стресс;
- вредные привычки – курение, чрезмерное употребление алкоголя.
Опасность для органов и систем организма
- Сердце. Из-за увеличенной нагрузки, начинается разрастание стенок миокарда, особенно левого желудочка, который работает на выброс крови. При гипертрофии тканей начинается дефицит питания, ускоряется износ, снижается эластичность. В результате может развиться аритмия, брадикардия, ишемия, инфаркт.
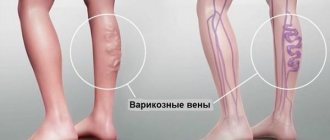
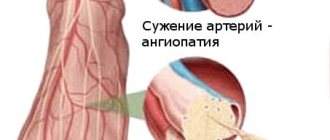
- Сосуды. Постоянное напряжение делает сосуды хрупкими, деформирует их, приводит к разрывам. Гипертония усиливает атеросклеротические отложения, вплоть до полной закупорки. В первую очередь страдают капилляры, которые обеспечивают питанием внутренние органы, глаза, конечности.
- Мозг. Недостаточное питание головного мозга при гипертонии приводит к когнитивным нарушениям. Самая распространенная причина инсультов – гипертония.
- Почки. Недостаток кровообращения ведет к накоплению токсинов. Почки не могут справиться с выведением в полном объеме, им не хватает питательных веществ для восстановления. Это приводит к развитию почечной недостаточности и еще больше ухудшает состояние сосудов, так как вредные соединения остаются в крови.
- Глаза. При гипертонии возможно повреждение зрительного нерва, в самом тяжелом случае наступает слепота.
Краткие выводы
- Причины повышенного давления могут быть как гуморальными (напряжение сосудистых стенок под действием биологически активных веществ) и нейрогенными (гиперактивация симпатической нервной системы).
- Давление может подыматься в ряде факторов, таких как стресс, напряжение, переутомление, физическая нагрузка.
- Повышенное давление может также быть вызванное конкретным заболеванием (пример: заболевание почек, опухоли мозга, гипо- и гипертиреоз, прием кортикостероидных гормонов).
- У детей повышенное давления нередко развивается под влиянием психоэмоционального напряжения.
Как ВОЗ реагирует на проблему гипертонии?
Всемирная организация здравоохранения (ВОЗ) оказывает странам поддержку в снижении распространенности гипертонии как проблемы общественного здравоохранения.
В 2021 г. ВОЗ выпустила новые руководящие принципы фармакологического лечения гипертонии у взрослых. В публикации представлены научно обоснованные рекомендации о том, когда начинать лечение гипертонии, а также рекомендуемые интервалы последующего наблюдения за пациентом. В документе также указаны целевые показатели кровяного давления, которые должны быть достигнуты для контроля гипертонии, и приведена информация о субъектах системы здравоохранения, которые могут инициировать лечение.
В сентябре 2021 г. в целях содействия правительствам в повышении эффективности профилактики и лечения сердечно-сосудистых заболеваний ВОЗ и Центры Соединенных Штатов Америки по контролю и профилактике заболеваний (ЦКПЗ США) представили инициативу Global Hearts, в рамках которой был разработан пакет технических мер HEARTS. Шесть модулей технического пакета HEARTS (консультирование в отношении здорового образа жизни, протоколы лечения на основе фактических данных, доступ к основным лекарственным средствам и технологиям, ведение пациентов с учетом факторов риска, бригадный метод оказания помощи и системы мониторинга) обеспечивают стратегический подход к укреплению здоровья сердечно-сосудистой системы в самых различных странах мира.
В сентябре 2021 г. ВОЗ начала партнерство с инициативой Resolve to Save Lives («Решимость спасать жизни») организации Vital Strategies в интересах оказания правительствам стран поддержки по осуществлению инициативы Global Hearts. К числу других партнеров, участвующих в реализации инициативы Global Hearts относятся: Фонд ЦКПЗ США, организация Global Health Advocacy Incubator, Школа общественного здравоохранения имени Блумберга при Университете Джонса Хопкинса, Панамериканская организация здравоохранения (ПАОЗ) и ЦКПЗ США. С момента начала реализации программы в 2021 г. 3 миллиона человек в 18 странах с низким и средним уровнем дохода стали получать лечение гипертонии по соответствующим протоколам в рамках моделей оказания помощи, ориентированных на потребности пациента. Эти программы являются наглядным подтверждением осуществимости и эффективности стандартизированных программ контроля гипертонии.
Чем можно снизить верхнее давление, не затрагивая нижнего показателя?
Самостоятельно подобный опрос решить невозможно. Требуется квалифицированная медицинская помощь.
Более того, если показатель систолического давления находится в пределах 170-180 или выше, не стоит ждать, нужно вызывать скорую помощь для решения вопроса о госпитализации в кардиологический стационар.
До прибытия врачей нужно принять полусидячее положение с подогнутыми ногами для нормализации кровотока в мозгу.
Принимать таблетки строго воспрещается, это может привести к непредсказуемым последствиям, вплоть до инсульта или инфаркта.
Максимум, что можно сделать — выпить легкие седативные препараты в таблетированной форме, вроде пустырника или валерианы, Валокордин.
Высокое систолическое давление и низкое диастолическое требует госпитализации. Даже прописанные врачом препараты использовать нельзя: высоки риски неадекватного фармацевтического воздействия.
Все рекомендации, растиражированные в сети и сомнительного качества печатных изданиях о душах, ваннах, обтираниях, народных средствах нужно игнорировать. Это вредительские советы, чреватые опасными последствиями.
Почему проблема гипертонии актуальна для стран с низким и средним уровнем дохода?
Распространенность гипертонии неодинакова в различных регионах и странах различных категорий дохода. Больше всего гипертония распространена в Африканском регионе ВОЗ (27%), а меньше всего — в Регионе стран Америки (18%).
Число взрослых, страдающих гипертонией, увеличилось с 594 миллионов человек в 1975 г. до 1,13 миллиарда человек в 2015 г., причем преимущественно за счет стран с низким и средним уровнем дохода. Это повышение в основном обусловлено усилением факторов риска гипертонии среди населения этих стран.
Нетипичные проявления
Иногда гипертония проявляет себя нетипично, заподозрить ее при наличии таких нехарактерных симптомов бывает сложно, особенно обычному человеку, не имеющему медицинского образования. Симптомы, которые нетипичны для повышения давления:
- нарушается острота зрения;
- проблемы с почками (учащенное мочеиспускание по ночам, в анализе мочи выявляется белок, эритроциты, лейкоциты);
- нарушение эрекции у мужчин;
- нарушение менструального цикла у женщин.
Симптомы
Часто повышение АД не сопровождается ухудшением самочувствия и может остаться незамеченным для пациента, поэтому так важно регулярно измерять артериальное давление, особенно лицам среднего и пожилого возраста.
Проявлениями гипертонии могут выступать следующие симптомы:
- головная боль, преимущественно утром после пробуждения;
- кровотечение из носа;
- кровоизлияние под слизистую оболочку глаза;
- нарушение сердечного ритма;
- расплывчатость зрения, мелькание мушек;
- звон в ушах.
Резкий скачок АД до высоких цифр, сопровождающийся выраженным ухудшением самочувствия, называется гипертоническим кризом. Чаще всего он возникает при повышении систолического давления более 180 мм рт. ст. и/или диастолического свыше 120 мм рт. ст. При этом у пациента наблюдаются слабость, тошнота, рвота, не приносящая облегчения, нарушение сознания, тревожность и страх, мышечная дрожь, боль в груди.
Профилактические меры
{banner_banstat9}
Меры первичной и вторичной профилактики не представляют каких-либо сложностей. Достаточно соблюдать простые рекомендации и следовать здравому смыслу:
- Отказаться от сигарет и табачной продукции вообще.
- Отказаться от алкогольных напитков.
- Нормализовать рацион. Как можно больше витаминизированных продуктов, как можно меньше жирного, жареного, копченого и сладкого.
- Больше двигаться, но не утруждаться чрезмерно. Это чревато инсультом.
- Потреблять поменьше поваренной соли.
- Регулярно проходить обследование у врачей описанного выше профиля для наблюдения за состоянием сердечнососудистой системы.
- При назначении терапии — своевременно принимать предписанные лекарства.
Комплекс мер позволит предотвратить развитие гипертензии в дальнейшем.
Группа риска
Регулярное высокое давление встречается у мужчин чаще, чем у женщин. Артериальная гипертония развивается в любом возрасте. Если раньше повышенные артериальные показатели встречались у пожилых людей, то сегодня все чаще к врачу обращаются молодые мужчины в возрасте 20 – 30 лет. Снижение возраста заболевания связано с быстрым темпом жизни, неправильным питанием, стрессами.
Чем раньше развивается гипертония, тем тяжелее она переносится. В группу риска входят мужчины, которые ведут неправильный образ жизни, страдают ожирением, курят, злоупотребляют алкоголем и пренебрегают физической активностью. Чаще всего повышенное давление встречается у мужчин с наследственной предрасположенностью.
Регулярное высокое давление встречается у мужчин чаще, чем у женщин
Как предотвратить опасности высокого давления
При диагностированной гипертонии требуется полноценное обследование для поиска причины, из-за которой развивается патология. Вместе с тем важно стабилизировать показатели, чтобы снизить риски развития криза и осложнений.
- Измерять давление нужно несколько раз в день, желательно в одно и то же время. Данные лучше фиксировать и брать на прием к врачу – это позволит проследить динамику и выявить закономерности.
- Прием назначенных препаратов ни в коем случае нельзя прерывать самостоятельно. Если на фоне терапии наступило стойкое улучшение, пациенты нередко прекращают пить лекарства. Делать этого нельзя. Отмена, снижение дозировок, замена одного препарат на другой производится только под контролем врача.
- Необходимо придерживаться распорядка дня, избегать переутомления. Организму легче, когда привычный ритм не нарушается.
- При первых признаках ухудшения обратиться за помощью. Скачки показателей и прогрессирование гипертонии могут стать причиной криза, инфаркта, инсульта, поэтому о любых изменениях нужно сообщить врачу для коррекции терапии или проведения дополнительного обследования.
Так как гипертония действует на все органы и системы, то рекомендуются регулярные общеукрепляющие и поддерживающие курсы для сосудов, сердца, других органов по показаниям.
Лечение
При умеренном и низком риске возникновения сердечно-сосудистых осложнений больному рекомендуется только изменение образа жизни, коррекция рациона, снижение веса, повышение физической активности и специальная гимнастика при гипертонии, отказ от вредных привычек на фоне регулярного измерения АД. Нередко этих мероприятий бывает достаточно для нормализации кровяного давления.
Диета при гипертонии предполагает ограничение поваренной соли, кофеина, острых, соленых, копченых и пряных блюд, продуктов с высоким содержанием жира, субпродуктов, кондитерских изделий с масляным кремом и алкогольных напитков. Допустимо употреблять вне обострения заболевания не более 5 г соли в день. Рекомендуемая суточная норма жидкости – 1-1,2 литра.
В случае безуспешного немедикаментозного лечения в течение нескольких месяцев, а также при высоком риске возникновения осложнений прибегают к гипотензивной терапии с применением лекарств от гипертонии, цель которой – снижение АД менее 140/90 мм. рт. ст. Для больных сахарным диабетом или лиц, уже страдающих патологиями сердечно-сосудистой системы, уровень целевого давления еще ниже – 130/80 мм. рт. ст.
Современное медикаментозное лечение гипертонии включает комбинацию двух и более препаратов из следующих групп:
- антагонисты кальция;
- ингибиторы ангиотензинпревращающего фермента;
- блокаторы к ангиотензину II;
- диуретики (мочегонные средства);
- b-адреноблокаторы;
- альфа-адреноблокаторы.
Подавляющее большинство из них выпускается в форме таблеток от гипертонии.
Классификация
Если удалось выявить заболевание, приводящее к повышению АД, артериальная гипертензия называется вторичной или симптоматической. В случае неустановленной причины гипертония считается первичной, вызванной гипертонической болезнью.
Последняя имеет стадийное течение:
- I стадия. Отсутствуют явные признаки нарушения работы органов-мишеней, поражаемых при стабильном повышении АД – сердца, почек, артериальных и венозных сосудов.
- II стадия. Присутствует один из перечисленных признаков или их совокупность, таких, как увеличение левого желудочка сердца, выраженное снижение скорости фильтрации в почках, альбумин в моче, увеличение толщины стенок сонных артерий или появление атеросклеротических бляшек в их просвете. При этом клинические проявления болезни могут отсутствовать.
- III стадия гипертонии. Имеется одна или несколько патологий, связанных с атеросклеротическими процессами в сердце и сосудах – инфаркт миокарда, острое нарушение мозгового кровообращения, стенокардия напряжения, атеросклероз артерий нижних конечностей, либо серьезное поражение почек, проявляющееся выраженным снижением фильтрации и/или значительной потерей белка с мочой.
Артериальная гипертония подразделяется на несколько степеней в зависимости от максимальных показателей измеренного кровяного давления:
- Первая степень. Систолическое АД от 140 до 159 мм. рт. ст. и/или диастолическое – от 90 до 99 мм. рт. ст.
- Вторая степень. Систолическое АД от 160 до 179 мм. рт. ст. и/или диастолическое – от 100 до 109 мм. рт. ст.
- Третья степень. Систолическое АД более 180 мм. рт. ст. и/или диастолическое свыше 110 мм. рт. ст.
Также существует изолированная форма артериальной гипертензии, при которой повышены только цифры систолического давления при нормальном диастолическом.
Диагностика
Основной признак гипертонии – стабильное повышение кровяного давления, выявленное минимум в трех измерениях в разные дни при спокойной обстановке. При первом измерении АД в условиях больницы или поликлиники для корректности полученных результатов важно соблюдение следующих правил:
- перед обследованием пациенту нужно посидеть несколько минут в тихом помещении, чтобы успокоиться;
- размер манжеты тонометра должен соответствовать толщине руки, а само устройство – крепиться на уровне сердца;
- выполняется по два измерения с интервалом в 1-2 минуты на каждой руке, при большой разнице в полученных цифрах производится дополнительный замер;
- у пожилых пациентов, а также лиц, страдающих сахарным диабетом, или при подозрении на снижение АД в случае перемены положения тела замер проводится на первой и пятой минутах в положении стоя;
- дополнительно выполняется измерение ЧСС в течение 30 секунд.
Врач в беседе с пациентом уточняет, в каком возрасте впервые начало повышаться давление, нет ли таких симптомов, как храп с остановками дыхания во сне, приступы мышечной слабости или внезапного сердцебиения с потливостью и головной болью, необычные примеси в моче. Также важно выяснить, какие лекарственные средства и биодобавки он принимает.
В рамках первого этапа обследования при гипертонии проводятся следующие анализы:
- клинический анализ крови;
- общий анализ мочи, выявление микроальбумина в ее разовой и суточной порциях;
- биохимический анализ крови (уровень холестерина, липопротеинов для оценки риска атеросклероза, электролитов крови – калия, натрия, хлора, кальция, а также глюкозы и креатинина);
- определение уровня гликированного гемоглобина;
- определение концентрации гормонов – тироксина, трийодтиронина и тиреотропного гормона, антител к тиреопероксидазе и тиреоглобулину, альдостерона.
При подозрении на наследственную предрасположенность к заболеванию возможно определение полиморфизмов генов, ассоциированных с развитием артериальной гипертензии.
С целью уточнения факторов риска развития и выявления уже существующих сердечно-сосудистых патологий при гипертонии используются инструментальные методы диагностики:
- суточное мониторирование артериального давления;
- электрокардиографическое исследование;
- эхокардиография;
- холтеровское суточное мониторирование;
- дуплексное сканирование брахиоцефальных, почечных или подвздошно-бедренных артерий;
- ультразвуковое исследование почек и надпочечников;
- осмотр глазного дна.
При гипертонии важен контроль кровяного давления в домашних условиях с ведением дневника, в котором необходимо фиксировать все результаты измерений по времени, прием лекарственных средств и эпизоды стресса, способные спровоцировать подъем АД. При этом выполнять измерения нужно в положении сидя, после нескольких минут покоя, держа руку на одном уровне с сердцем.