Одним из самых распространенных заболеваний является остеохондроз позвоночника, который имеет каждый второй человек в мире вне зависимости от телосложения, социального статуса и других особенностей. Говоря о симптоматике данной болезни, можно отметить неприятные ощущения в разных областях спины в виде боли, тяжести и дискомфорта. Поводом этому служат дистрофические изменения в межпозвонковых дисках и суставах, из-за которых развиваются деструктивные процессы, появляются отеки и воспаляются окружающие ткани, что ведет к болевым ощущениям.
Самой главной «изюминкой» остеохондроза можно считать то, что при разрушительных процессах идет поражение нервных окончаний и волокон в симпатической нервной системе, слабеют импульсы, перемещающиеся по кровеносным сосудам, в связи с чем происходят спазмы в сосудистой системе и нарушается кровоснабжение. В совокупности, это замедляет метаболизм, ухудшает качество деятельности внутренних органов и без компетентного лечения может привести к непоправимым последствиям. Таким образом, при таком коварном заболевании, как остеохондроз, важно применять сосудорасширяющие лекарства, которые входят в назначенный комплекс медикаментов.
При наблюдении за развитием остеохондроза нередко можно заметить, что реакцией на раздражение болевых рецепторов является спазм сосудов, что усложняет положение пациента. Также такая реакция может проявиться при сжатии кровеносных сосудов позвоночными отростками. По этой же причине происходит увеличение воспалительного отека тканей и прогрессирование ишемической болезни. Вследствие этого ухудшается степень повреждения хрящей и костей. Вот почему медикаменты, расширяющие сосудистые стенки, так важны для тех, кому поставили диагноз «остеохондроз».
Сосудорасширяющие препараты при остеохондрозе шеи
В статье разберемся, как работают сосудорасширяющие препараты при остеохондрозе шеи, какие бывают их виды и как их правильно принимать.
Основные причины патологии и стадии ее развития
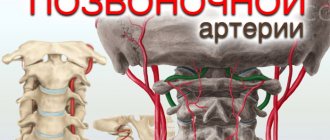
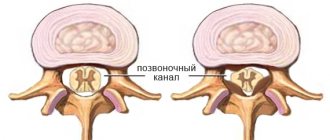
Около позвоночника от сердца в головной мозг проходят сосуды, по которым движется богатая кислородом и питательными веществами кровь. Боковые отростки позвонков образуют канал, по которому проходят позвоночные артерии, функция которых заключается в кровоснабжении затылочной, височной долей и внутреннего уха. Данные области мозга отвечают за восприятие и переработку зрительной и звуковой информации, а также за анализ вкуса и обоняния. Центр равновесия находится во внутреннем ухе.
Обратите внимание! Патологическим изменением позвонков можно назвать ту ситуацию, когда они немного меняют своё положение, следовательно, каналы сужаются, что приводит к нарушению кровотока и чувства равновесия. Однако, остеофиты, те же костные разрастания, раздражая нервные окончания и сосуды, провоцируют их спазмы. Такова суть остеохондроза.
Существуют три стадии патологического изменения кровообращения при остеохондрозе шейной части позвоночника.
- При первой (начальной) стадии у пациента присутствуют головокружение, головные спазмы, звон и шум в ушах, проблемы со сном, снижение производительности и фокусирования внимания на чем-либо.
- При второй стадии (субкомпенсации) пациенту свойственны забывчивость, заторможенность, проблемы с контролированием своих действий и речью, а также у него заметно снижается умственная и физическая активность.
- При третьей стадии (декомпенсации) центральная нервная система пациента испытывает необратимые изменения, которые делают человека условно недееспособным, то есть с этого момента он не в состоянии самостоятельно ухаживать за собой и своей жизнью.
Выделяют несколько стадий развития шейного остеохондроза
Нарушения питания и развитие ишемических изменений могут спровоцировать возникновение симптомов, которые типичны для симптоматики остеохондроза шеи. Человек начинает ощущать боли в различных частях головы, шум в ушах, а также жаловаться на проблемы со зрением и слухом. Существует самое тяжелое проявление данного заболевания, признаки которого аналогичны для ишемического инсульта.
Если отрицательно воздействующие факторы будут периодически повторяться, то даже многолетняя ремиссия не сможет уберечь от возвращения диагноза.
Ниже будут представлены наиболее распространенные причины, но это не значит, что других нет. Большинство жителей больших городов подвержены риску развития данного заболевания либо уже принимают специальные лекарства при шейном остеохондрозе.
- Переедание и, как следствие, лишний вес, так как нет такой болезни, которая бы не усложнялась при наличии излишней массы жира.
- Проблемы с осанкой.
- Постоянная и длительная работа за компьютером.
- Сидячий или лежачий образ жизни является одним из главных факторов. Если человек недостаточно двигается, то его мышцы ослабевают из-за «ненужности». Обычно они берут на себя большую часть нагрузок на позвоночник. Но в ослабленном состоянии мышц позвоночник не сможет долго справляться с сильной нагрузкой.
С целью профилактики и предотвращения дальнейшего развития болезни принято назначать лечение сосудорасширяющими лекарствами.
Лечение и госпитализация беременных женщин при гипертонии
Для того чтобы подтвердить диагноз и подобрать адекватное лечение, беременные женщины с синдромом гипертензии должны быть трижды госпитализированы. Гипотензивные препараты во время беременности назначаются строго лечащим врачом, который учитывает срок беременности и возможные осложнения внутриутробного развития плода.
- первую госпитализацию проводят на ранних сроках (до 12 недели) – с целью диагностики гипертонии;
- вторую госпитализацию планируют в период с 26 по 30 неделю – для того, чтобы изменить терапию;
- третью госпитализацию назначают за пару недель до родов – для подготовки к ним.
При развитии гестоза на фоне артериальной гипертензии, женщине требуется немедленная госпитализация, независимо от того, на каком сроке беременности она находится в этот момент.
Артериальная гипертензия у беременных женщин требует постоянной медикаментозной поддержки. Женщинам назначаются лекарственные препараты, причем не только гипотензивные. При беременности, осложненной повышенным давлением, рекомендуется прием седативных средств, антагонистов кальция, бета-адреноблокаторов, альфа-адреноблокаторов. Помимо этого, проводится симптоматическая терапия.
Кроме медикаментозной терапии, женщине рекомендуется соблюдение специального режима и диеты на протяжении всего срока беременности.
Существует ряд рекомендаций для беременных женщин, страдающих артериальной гипертензией:
- нормализовать эмоциональное состояние помогает соблюдение правильного режима сна и отдыха — спать необходимо не менее 9 часов в сутки;
- нужно исключить любые физические нагрузки;
- беременной женщине с синдромом артериальной гипертензии необходимо постоянно измерять артериальное давление.
Питание беременной женщины, даже несмотря на токсикоз, должно быть полноценным и калорийным, с достаточным количеством витаминов, микроэлементов, белков и антиоксидантов. В рацион рекомендуется включить морепродукты и другие продукты, содержащие полиненасыщенные кислоты.
Механизм действия
Медикаментозные средства, специализирующихся на расширении сосудов и применяемые при лечении остеохондроза шеи, делятся на 2 обобщенные группы.
- Препараты центрального действия, которые действуют на сосудодвигательный центр, который, в свою очередь, находится глубоко внутри головного мозга.
- Препараты периферического действия, которые делятся на пару подгрупп:
- средства, которые применяются с целью ослабления болевого нервного импульса. Они относятся к группе нейтропного принципа действия: блокируют импульс, тем самым останавливая его пагубное влияние на гладкие сосудистые мышцы и не допуская спазмирования;
- лекарственные средства, которые применяются с целью прямого или косвенного влияния на мышцы сосудов, тем самым способствуя увеличению просвета сосуда. Необходимость в данной терапии заключается в том, что она помогает справиться со спазмами гладких стенок мышц, которые регулируют просвет сосудов. Просвет сосудов не должен сужаться, как так это затрудняет питание тканей.
Обращаться за подбором подходящего лекарства необходимо только к специалисту – на основе анализов он выпишет нужный препарат
Только специализирующийся в этом врач способен правильно составить план лечения и подобрать комплекс лекарств, которые помогут справиться с данной патологией. Важно отметить, что прием данных лекарственных средств не может быть длительным. При нормализации естественного хода передачи нервных сигналов к кровеносным сосудам, их приём можно закончить. Если следовать лечебному плану врача, то можно избежать нежелательных тяжелых последствий и осложнений для своего организма и здоровья при терапии шейного остеохондроза разными препаратами.
Классификация препаратов периферических вазодилататоров
Препараты периферических вазодилататоров по химической структуре и происхождению классифицируют на:
- производные 2-амино-1- фенилэтанола: изоксуприн;
- препараты никотиновой кислоты: никотиновая кислота;
- производные пурина: ксантинола никотинат, пентоксифиллин;
- алкалоиды спорыньи: ницерголин;
- алкалоиды барвинка: винкамин;
- прочие: нафтидофурил, бендазол, бенциклан.
Кроме того, периферическое сосудорасширяющее действие оказывают магния сульфат, гидралазин, антигипертензивные препараты – антагонисты кальция (амлодипин, нифедипин, фелодипин, исрадипин, нитрендипин), донаторы оксида азота (натрия нитропруссид), активаторы калиевых каналов (миноксидил, диазоксид).
Существуют также комбинированные препараты периферического вазодилататора бендазола со спазмолитиком миотропного действия папаверином.
О предосторожности
Не стоит злоупотреблять сосудорасширяющими средствами.
Обратите внимание! Нельзя принимать все препараты такого действия за раз. Самостоятельный план лечения может быть очень рисковым и опасным. Именно лечащий специалист, а не кто-то другой, должен проанализировать симптомы, поставить диагноз, а потом выписать необходимые медикаменты.
Каждый врач имеет своё мнение насчет сосудорасширяющих препаратов. Возможно, это связано с тем, что любая небольшая погрешность может нанести ущерб человеку, поэтому важно знать, что такие медикаменты:
- провоцируют вывод кальция из организма, что может нехорошо отразиться на восстановлении костей и межпозвоночных дисков;
- действуют не только на пораженные сосуды, но и на здоровые, а это приводит к обратному эффекту;
- нередко ведут к «эффекту обкрадывания», т.е. они расширяют и улучшают состояние здоровых кровеносных сосудов, а не те, для которых и проводилась терапия.
У сосудорасширяющих средств есть некоторые противопоказания и побочные действия
Однозначно, что расширение сосудов в роли основного лечения ишемии и атеросклероза нельзя назвать хорошим вариантом.
Как и любые лекарства, препараты для расширения сосудов имеют определенные противопоказания. Некоторые из них таковы.
- Беременность и грудное вскармливание.
- Эпилепсия.
- Кардиологические нарушения.
- Гипертония, то есть постоянное повышенное давление.
- Почечная недостаточность.
Также стоит отказаться от принятия препаратов, если есть аллергия или индивидуальная непереносимость.
Причины повышения давления во время беременности
Синдром артериальной гипертензии у женщин в период беременности может быть спровоцирован несколькими факторами. Артериальное давление у беременных повышается в силу следующих изменений:
- изменяется месторасположение сердца;
- возникают гормональные изменения — в крови увеличивается уровень прогестерона и эстрогена;
- увеличивается плацентарное кровообращение;
- увеличивается масса тела;
- ограничивается подвижность диафрагмы.
Развитие всех гемодинамических изменений во время беременности приводит к возникновению комплекса проблем, которые запускают синдром артериальной гипертензии.
Перечень специальных веществ для сосудов
Сосудистые лекарственные средства при остеохондрозе шейного отдела выписывает врач. Для нормализации кровотока используются разные препараты.
Аминофиллин («Эуфиллин»)
Сегодня одним из наиболее известных действующих веществ сосудорасширяющих препаратов является аминофиллин. Пример такого лекарства – «Эуфиллин». Обычно его назначают таблетками, но существует и вид лекарства для внутримышечных и внутривенных терапий. Также оно широко используется с электрофорезом при патологических процессах в позвоночнике. Главная функция основывается на том, что оно расслабляет гладкие сосудистые мышцы, поэтому прием этого препарата помогает предотвратить развитие тромбов и улучшить циркуляцию. В конечном итоге болевые ощущения ослабляют и происходит улучшение кровообращения, так как мышцы расслабились.
Принимать данное медикаментозное средство необходимо только если его выписал специалист, потому что оно имеет несколько неприятных побочных эффектов. К примеру, судорожный синдром, боли в области сердца, неожиданно может упасть давление, головокружение и некоторые иные.
Правила приема «Эуфиллина»
Никотиновая кислота, или витамин PP
Никотиновая кислота применяется с целью расширения маленьких сосудов, даже тех, что находятся в головном мозге. Применение данного препарата хорошо сказывается на кровообращении, позволяет добиться специального эффекта и унижает содержание холестерина в крови. В основном, вещество используют внутримышечно, но бывают случаи, когда его вводят внутривенно.
Побочные эффекты витамина РР включают в себя головокружение, небольшое покраснение лица, гиперемия верхней части тела, а также ощущения приливов к голове. Не стоит волноваться, если это лекарство было назначено, так как все перечисленные выше «побочки» недолгосрочны, значит, они быстро исчезнут.
Правила приема никотиновой кислоты
Липоевая кислота, или берлитион
Липоевая кислота используется в медицине для того, чтобы улучшить эндоневральный кровоток. Берлитион побуждает усиление сосудов и приводит к восстановлению клеток.
В таблетках принимают после еды по 0,05 г 3-4 раза в сутки.
Пентоксифиллин
Пентоксифиллин позволяет избавиться от спазмов в сосудах и хорошо влияет на свертываемость. Также применение данного препарата дает следующий эффект: приостанавливает склейку тромбоцитов и делает кровь менее вязкой, что ведет к активизации кровотечения в проблемных районах.
Препарат используется как внутривенно, так и в таблетках. К нехорошим последствиям можно отнести гипотонию, аритмию, боли в сердце, а также боли в голове.
Особенности лечения препаратами периферических вазодилататоров
Ввиду высокого риска развития шока и коллапса – резкого падения артериального давления с потерей сознания – препараты периферических вазодилататоров с осторожностью назначают лицам с гипотензией (пониженным артериальным давлением).
Препараты периферических вазодилататоров, понижая артериальное давление, при резкой смене горизонтального положения тела на вертикальное могут привести к оттоку крови от головного мозга, что проявляется головокружением и даже потерей сознания. Такое состояние называется ортостатической гипотензией. Для предотвращения развития подобного эффекта после приема препаратов периферических вазодилататоров пациенту следует полежать или посидеть около получаса, резко не вставая.
Поскольку препараты периферических вазодилататоров разжижают кровь, оказывая антиагрегантное действие, их прием противопоказан пациентам с пониженной свертываемостью крови и неконтролируемыми кровотечениями.
При использовании препаратов периферических вазодилататоров стоит отказаться от приема алкоголя и табакокурения.
Лечение остеохондроза шеи при помощи мазей
При лечении остеохондроза нередко применяют специальные мази с целью ослабления болезни пациента. Их особенность заключается в том, что они имеют очень малое количество противопоказаний (возможные перепады давления, боли в голове, тошнота, головокружения и сонливость), действуют мягко и не вызывают дискомфортных ощущений. Большой эффективностью и популярностью среди людей имеет мазь «Абифлор», которая помогает расширить и укрепить сосудистые стенки, а также регенерировать их проходимость и снизить болевые ощущения. В состав входят следующие компоненты: парфюмерные масла, эмульгаторы, водяной экстракт пихты, витамин E и некоторые иные.
Одновременно с этим, существуют и другие мази с эффектом расширения стенок сосудов, обладающие согревающим действием:
- «Никофлекс»;
- «Меновазан»;
- «Гэвкамен» и др.
Использование сосудорасширяющих мазей дает не менее эффективный результат
Главное помнить, что перед тем, как принимать сосудистые медикаментозные препараты, будь то таблетки, мази или средства для внутривенного или внутримышечного введения, нужно обязательно проконсультироваться с компетентным в данной области врачом-специалистом. Можно увидеть разные отзывы о вышеперечисленных медикаментах, и благодаря им и специалисту возможно подобрать ту самую «панацею», которая освободит человека от неприятных симптомов.
Принципы выбора антигипертензивных лекарственных средств
А.А. УПНИЦКИЙ
,
Российский национальный исследовательский медицинский университет им. Н.И. Пирогова, МоскваАртериальная гипертония (АГ) и ее осложнения сегодня широко распространены в популяции и несут высокий риск инвалидизации и смерти населения, в основном трудоспособного (мозговой инсульт, инфаркт миокарда, хроническая сердечная недостаточность, терминальная почечная недостаточность, нарушения ритма сердца и др.). В то же время эффективность контроля АД у пациентов с АГ остается недопустимо низкой в силу разных причин. В настоящей статье представлена попытка упорядочить назначение антигипертензивных препаратов путем применения определенного алгоритма их назначения, в т. ч. и адекватного контроля за проводимой гипотензивной терапией. В статье использованы последние рекомендации ESC/ESH-2013, а также американские JNC-8 от декабря 2013 г. по лечению АГ (JAMA-2014, December, онлайн). В работе приводится оригинальный алгоритм выбора антигипертензивной терапии, включающий методы и сроки оценки как эффективности, так и безопасности проводимой антигипертензивной терапии.
В начале статьи уместно привести классификацию артериальной гипертензии по уровню артериального давления (табл. 1
).
Таблица 1. Классификация артериальной гипертензии по уровню артериального давления
| Категория | Систолическое артериальное давление, мм рт. ст. | Диастолическое артериальное давление, мм рт. ст. |
| Оптимальное | <120 | <80 |
| Нормальное | <130 | <85 |
| Высокое нормальное | 130-139 | 85-89 |
| Гипертония 1-й степени | 140-159 | 90-99 |
| Гипертония 2-й степени | 160-179 | 100 -109 |
| Гипертония 3-й степени | ≥180 | ≥110 |
Связь артериального давления с поражением сердечно-сосудистой системы и почек
Связь между значением АД и сердечно-сосудистыми и почечными осложнениями и смертностью изучалась в большом числе обсервационных (наблюдательных) исследований. Их основные результаты следующие:
1. Офисное АД прямо связано с частотой инсульта, инфаркта миокарда, внезапной смерти, сердечной недостаточности и поражением перифериче¬ских артерий (ППА), а также с терминальной стадией болезни почек (ТСБП). 2. У лиц старше 50 лет САД оказывается лучшим предиктором клинических событий, чем ДАД. У лиц пожилого и старческого возраста возможную дополнительную прогностическую роль играет пульсовое давление (разность между САД и ДАД). Об этом говорит также особенно высокий сердечно-сосудистый риск у пациентов с повышенным САД и нормальным или низким ДАД — изолированная систолическая АГ (ИСАГ). 3. В связи с клиническими событиями находятся также значения АД, измеренные вне офиса, например полученные в ходе СМАД и домашнего мониторирования АД (ДМАД). 4. Взаимосвязь сердечно-сосудистой заболеваемости и смертности изменяется в зависимости от наличия других сопутствующих сердечно-сосудистых факторов риска, перечисленных ниже.
Критерии стратификации риска при артериальной гипертензии (рекомендации ВНОК-2004)
Факторы риска
Основные
- Мужчины > 55 лет.
- Женщины > 65 лет.
- Курение.
- Холестерин > 6,5 ммоль/л, или холестерин липопротеинов низкой плотности >.4,0 ммоль/л, или холестерин липопротеинов высокой плотности < 1,0 ммоль/л.
- Семейный анамнез наличия ранних CCP (у женщин < 65 лет, у мужчин < 55 лет).
- АО (ОТ ≥ 102 см для мужчин или ≥ 88 см для женщин).
- СРБ ≥ 1 мг/дл.
Дополнительные
- НТГ.
- Низкая физическая активность.
- Повышение фибриногена.
Поражение органов-мишеней (гипертоническая болезнь II стадии) Гипертрофия левого желудочка (ЭКГ, ЭхоКГ, рентгенография). Микроальбуминурия (30—300 мг/сут). Ультразвуковые признаки утолщения стенки артерии (толщина слоя интима-медиа сонной артерии ≥ 0,9 мм) или атеросклеротические бляшки магистральных сосудов. Небольшое повышение креатинина сыворотки крови 115-133 мкмоль/л для мужчин или 107-124 мкмоль/л для женщин.
Ассоциированные клинические состояния (гипертоническая болезнь III стадии)
Цереброваскулярные заболевания
- Ишемический инсульт.
- Геморрагический инсульт.
- Транзиторная ишемическая атака
Заболевания сердца
- Инфаркт миокарда.
- Стенокардия.
- Коронарная реваскуляризация.
- Застойная сердечная недостаточность
Заболевания почек
- Диабетическая нефропатия.
- Почечная недостаточность (креатининемия > 2,0 мг/дл).
- Протеинурия (>300 мг/сут).
Заболевания периферических артерий
- Расслаивающая аневризма аорты.
- Симптоматическое поражение периферических артерий
Гипертоническая ретинопатия
- Геморрагии или экссудаты.
- Отек соска зрительного нерва.
Таким образом, для уменьшения сердечно-сосудистого риска и предупреждения вышеперечисленных последствий АГ, наряду с рядом немедикаментозных мер (контроль веса тела, метаболического профиля, борьба с курением, ограничение приема поваренной соли, циклические аэробные нагрузки достаточной интенсивности и продолжительности, полноценный ночной сон), необходимо достижение целевых уровней АД с помощью в первую очередь антигипертензивных ЛС. Итак, как же правильно подойти к их выбору?
Требования к лечению АГ [1]:
- Плавное снижение АД.
- Комплаентность пациентов.
- Регресс поражения органов-мишеней.
- Увеличение продолжительности жизни и улучшение ее качества .
- Стабильное поддержание АД на целевом уровне.
Целевое АД — уровень АД, при котором регистрируется минимальный риск развития сердечно-сосудистой заболеваемости и смертности (табл. 2
).
Таблица 2. Целевые уровни артериального давления
| Группа пациентов | Целевое АД |
| Общая популяция пациентов с АГ | <140/90 мм рт. ст. |
| АГ + СД, протеинурия < 1 г/сут | <130/85 мм рт. ст. |
| АГ + СД, протеинурия > 1 г/сут | <125/75 мм рт. ст. |
| АГ + ХПН | <125/75 мм рт. ст. |
| Пациенты старше 60 лет | <150/90 мм рт. ст. * |
| * JNC-8, JAMA, December 2014, онлайн. | |
Мы предлагаем проводить выбор антигипертензивных ЛС по определенной схеме – алгоритму, состоящему из трех основных принципиальных этапов. Использование подобного алгоритма должно помочь врачу, занимающемуся лечением подобных пациентов, добиться максимальной результативности и одновременно свести к минимуму риск побочных эффектов проводимой фармакотерапии.
Первый этап выбора антигипертензивного средства – патогенетический (рис. 1
). У пациента с АГ на этом этапе предлагаем два шага. Первый – это составление списка ЛС, эффективно воздействующих на патогенез симптома – повышенного АД. Другими словами, врач должен попытаться в каждом конкретном случае определить, какой фактор гемодинамики «подогревает», если так можно выразиться, повышенное АД [1-3].
Рисунок 1. Патогенетический этап выбора антигипертензивных средств
Выбор ЛС в зависимости от причины повышения давления
| Повышенный сердечный выброс | Повышенное периферическое сопротивление | Повышенный объем циркулирующей крови |
|
|
|
Выбор ЛС в соответствии с их органопротекторными свойствами
| Кардиопротекторные ЛС | Церебропротекторные ЛС | Нефропротекторные ЛС |
|
|
|
Этим фактором может быть, например, повышенный сердечный выброс (при «гиперкинетическом» варианте АГ, как при гипертиреозе, или на ранних стадиях АГ у людей молодого и иногда среднего возраста).
У пациентов «со стажем» АГ сердечный выброс уже крайне редко бывает повышен, а на первый план в поддержании повышенного АД выходит повышенное периферическое сопротивление. Сначала оно обусловлено преходящими повышениями периферического артериального сосудистого сопротивления в ответ на повышения АД (смысл этого явления – защита периферических органов и тканей от гиперперфузии). Со временем развивается гипертрофия среднего мышечного слоя артериол – сосудов сопротивления, и повышенное периферическое сопротивление фиксируется на органическом уровне. Еще одним компонентом этого «уравнения» может быть повышенный объем циркулирующей крови (ОЦК), т. н. объем-зависимая АГ. Как правило, это пациенты с ожирением (в жировой ткани – множество мелких сосудов с дополнительным объемом крови), с отеками или пастозностью голеней, если они не обусловлены хронической венозной недостаточностью.
Соответственно оценке гемодинамического варианта АГ лечащим врачом, в первом случае список эффективных препаратов будет включать те из них, которые снижают сердечный выброс (бета-адреноблокаторы, препараты центрального действия, «ритмозамедляющие» антагонисты кальция) [1, 4]
Во втором – это будет список ЛС, снижающих общее периферическое сосудистое сопротивление (ОПСС): ингибиторы АПФ, антагонисты рецепторов ангиотензина II 1-го подтипа (сартаны), антагонисты кальция (все), препараты центрального действия (агонисты I1-рецепторов – рилменидин, моксонидин и др.), симпатолитики (допегит), бета-блокаторы с вазодилатирующим действием (карведилол, небиволол и др.), альфа-адреноблокаторы длительного действия (доксазозин, теразозин и др.), диуретики (при регулярном применении не менее 2—3 нед.). Последние снижают ОПСС за счет выведения натрия из сосудистой стенки, что приводит к снижению ОПСС как за счет уменьшения ее отека, так и за счет уменьшения ее реакции на сосудосуживающие стимулы.
В третьем случае предпочтение будет отдано диуретикам. Следует помнить, что возможны смешанные гемодинамические варианты, и в таких случаях препараты комбинируются [5].
Но, учитывая важность поражения органов-мишеней при АГ и органопротекции, врач должен выявить у каждого пациента с АГ его вариант поражения органов-мишеней: это может быть головной мозг и его сосуды («церебральный» вариант по старой классификации), сердце — в виде изменений со стороны левых отделов (гипертрофия или дилатация левых предсердия и желудочка), а также поражение коронарных артерий с явной или скрытой формой ишемии миокарда (кардиальная форма АГ); почки (микроальбуминурия); гиперазотемия указывает на продвинутые стадии повреждения почек при АГ. Возможно также обнаружение изменений сосудов сетчатки или артерий нижних конечностей (также зачастую бессимптомное, но выявляемое при целенаправленном обследовании).
В соответствии с выявленным органом-«мишенью» («мишенями») врач составляет все еще на том же первом этапе список антигипертензивных средств, обладающих соответствующими органопротективными свойствами при АГ (кардио-, церебро- или нефропротективными).
Доказанными кардиопротективными свойствами обладают ингибиторы АПФ, антагонисты рецепторов ангиотензина II 1-го подтипа (сартаны), бета-адреноблокаторы, антагонисты кальция (в разной степени), индапамид, умеренными — антигипертензивные средства центрального действия [1, 6–8].
Церебропротективными свойствами при АГ обладают антагонисты кальция (нимодипин), хотя этот вопрос не до конца еще ясен.
Нефропротективные свойства при АГ доказаны для ингибиторов АПФ, особенно при сочетании АГ и сахарного диабета, антагонистов рецепторов ангиотензина II 1-го подтипа (сартанов), а также антагонистов кальция.
Сопоставив теперь оба списка («гемодинамический» и «органопротективный»), врач должен оставить в окончательном списке 1-го этапа только те препараты, которые присутствуют в обоих списках одновременно. Это и будет окончательным списком 1-го этапа – списком эффективных в данном конкретном случае препаратов, но пока еще без учета их безопасности для пациента.
Этому аспекту выбора ЛС посвящен второй его этап, на котором составленный на первом этапе список эффективных для данного пациента в данной ситуации антигипертензивных ЛС следует рассмотреть под другим углом зрения, а именно: все ли эффективные препараты из этого списка будут безопасны для данного больного. Для решения этой задачи мы должны вернуться к анамнезу (указаниям в анамнезе на непереносимость или неудовлетворительную переносимость тех или других ЛС, в т. ч. родственных назначаемым). Далее следует пересмотреть список сопутствующих заболеваний у данного пациента – здесь также могут выявиться противопоказания к приему тех или иных препаратов. Например, при наличии в анамнезе бронхиальной астмы противопоказаны препараты из группы бета-адреноблокаторов. Эти же препараты, за исключением бета-адреноблокаторов, обладающих вазодилатирующими свойствами, противопоказаны пациентам со стенозирующим атеросклерозом артерий нижних конечностей, с перемежающейся хромотой. Бета-адреноблокаторы противопоказаны также при предсердно-желудочковой блокаде выше I степени/брадикардии менее 50 в 1 минуту. Альфа-адреноблокаторы противопоказаны при сопутствующей стенокардии, поскольку способны вызывать учащение ангинозных приступов. Симпатолитики, которые в последнее время применяются крайне редко, противопоказаны лицам с язвенной болезнью. Антагонисты кальция противопоказаны пациентам с гастроэзофагеальной рефлюксной болезнью (ГЭРБ), т. к. вызывают расслабление нижнего пищеводного сфинктера и тем самым могут обострять симптомы ГЭРБ. Антагонисты кальция, в первую очередь верапамил, могут значительно усугублять запоры и поэтому противопоказаны у этой категории больных. Диуретики способны повышать уровень мочевой кислоты в крови, и поэтому гиперурикемия и подагра являются для них противопоказаниями. При нарушении углеводного обмена единственным безопасным диуретиком является индапамид. Ряд антигипертензивных ЛС способен оказать негативное влияние на течение и исход беременности. Поэтому при ней назначается ограниченный круг гипотензивных ЛС [1, 6, 7]:
- Метилдопа.
- Лабетолол.
- Пиндолол.
- Окспренолол.
- Нифедипин SR.
- Гидралазин.
- При заболевании почек — диуретики.
Таким образом, после 2-го этапа выбора в списке останутся только эффективные и одновременно безопасные для пациента с АГ ЛС.
Третий, заключительный этап выбора антигипертензивного препарата – этап индивидуализации фармакотерапии.
Первый шаг – решение вопроса о том, какая фармакотерапия показана данному больному (моно-или комбинированная). При решении этого вопроса следует исходить из степени повышения АД и длительности АГ. При длительной АГ, с высокими цифрами, с самого начала следует начинать с комбинации гипотензивных ЛС. При этом выделяют рациональные и нерациональные комбинации антигипертензивных ЛС (рис. 2
).
возможные комбинации (только дигидропиридиновые антагонисты кальция могут быть нормально скомбинированы с β-адреноблокаторами) Красная непрерывная линия: нерекомендуемая комбинация |
В случаях мягкой АГ, не корригируемой немедикаментозными методами лечения (см. выше), и умеренной АГ в ряде случаев возможно проведение монотерапии. Вместе с тем при лечении АГ существует правило: комбинации гипотензивных ЛС с разным механизмом действия предпочтительнее монотерапии высокими дозами. Во-первых, в комбинации эффект достигается воздействием на разные звенья патогенеза АГ, а во-вторых, при правильно подобранной комбинации побочные эффекты ЛС взаимно нейтрализуются. Так, например, «ускользание» гипотензивного действия за счет активации контррегуляторных механизмов проявляется при приеме артериолярных вазодилататоров путем увеличения сердечного выброса; при приеме всех антигипертензивных средств, кроме диуретиков, – за счет задержки натрия и воды в организме; при приеме диуретиков – за счет активации нейрогормональных систем организма, в частности ренин-ангиотензин-альдостероновой системы [1, 5, 6].
Выбор способа введения антигипертензивного препарата определяется клинической ситуацией: при остром подъеме АД ЛС вводятся парентерально (внутривенно или внутримышечно), а также сублингвально (Капотен, Празозин, Коринфар и др.) (табл. 3
). Следует обратить внимание на то, что указанные препараты имеют короткое время наступления эффекта и одновременно короткий период полувыведения. То есть их следует использовать именно в острых ситуациях, и гораздо менее они подходят для длительного приема. Дело в том, что при приеме короткодействующих препаратов происходят постоянные колебания их концентрации в крови, а вслед за ними – и колебания их гипотензивного действия, что сопровождается значительной вариабельностью АД в течение суток. Последняя является неблагоприятным фактором; в частности, повышается риск осложнений АГ. Кроме того, при приеме последней дозы такого препарата даже перед сном все равно он не предотвращает утреннего подъема АД.
Таблица 3. Лекарственные средства для самостоятельного купирования подъема АД (по М.В. Леоновой, 2012, с изм.)
| Препарат (МНН*) | Способ введения | Начало действия | Максимум эффекта | Продолжительность действия | Дозы |
| Каптоприл | Внутрь, под язык | 15 мин | 1-2 ч | 4-6 ч | 12,5-50 мг |
| Клонидин | Внутрь, под язык | 30 мин | 1-2 ч | 8-12 ч | 0,075-0,15 мг |
| Нифедипин | Внутрь или разжевать | 15 мин 5 мин | 30 мин 15 мин | 4-6 ч 4 ч | 10-20 мг |
| Празозин | Внутрь, под язык | 15-30 мин | 1-2 ч | 8 ч | 1-2 мг |
| Нитроглицерин | Под язык, лингвальный спрей | 1 мин | 15 мин | 30 мин — 1ч | 0,3-0,5 мг |
| * Международное непатентованное наименование. | |||||
Здесь следует напомнить о том, что при обострении АГ следует попытаться выявить его причину. В этом случае мы можем столкнуться со злоупотреблением пациентом поваренной солью, алкоголем, приемом нестероидных противовоспалительных средств с целью облегчения болевого синдрома (артроз, артрит, радикулит, головные боли и др.), постоянным недосыпанием в силу каких-то причин, некомплаентностью в отношении рекомендованной фармакотерапии (пропуском приема препаратов).
Поэтому для постоянной поддерживающей гипотензивной терапии показаны препараты длительного действия, с большим периодом полувыведения. Еще одним важным преимуществом препаратов с большой продолжительностью действия является возможность их приема один-два раза в сутки, что способствует повышению приверженности пациентов к лечению (по некоторым данным, при лечении АГ в течение года она составляет порядка 40%). Очевидно, при этом не приходится говорить об адекватном контроле АД.
В этом отношении представляет интерес антагонист рецепторов ангиотензина II 1-го подтипа кандесартан, имеющий наибольший период полувыведения из всех препаратов этой группы (более 24 ч), что позволяет добиваться контроля АД также и в утренние часы. Кроме того, кандесартан имеет преимущества перед другими препаратами в случаях сочетания АГ с хронической сердечной недостаточностью, сахарным диабетом 2-го типа, диабетической нефропатией, протеинурией, гипертрофией миокарда левого желудочка сердца.
К настоящему моменту доступны результаты 14 плацебо-контролируемых исследований с кандесартаном у 3 377 пациентов с АГ. Суточные дозы препарата были от 2 до 32 мг при продолжительности наблюдения от 4 до 12 недель. Исходный уровень АД (диастолического) (ДАД) был от 95 до 114 мм рт. ст. В указанном диапазоне дозировок 2 350 больных получали активную терапию кандесартаном, а 1 027 пациентов получали плацебо. Во всех исследованиях был отмечен значительный гипотензивный эффект кандесартана, который был дозозависимым, т. е. он был тем более выражен, чем выше была доза кандесартана.
С позиций безопасности было продемонстрировано отсутствие «эффекта первой дозы», т. е. при приеме первой дозы кандесартана не происходило резкого снижения АД. Как и для других гипотензивных средств, гипотензивный эффект кандесартана нарастал в течение первых двух недель и к концу этого срока уже был отчетливо выражен. Аналогично другим гипотензивным средствам максимальный эффект отмечался к концу 1-го месяца терапии. При этом гипотензивный эффект кандесартана не зависел ни от возраста, ни от пола пациентов, а также от расы и этнической принадлежности. Следует особо отметить хорошую переносимость кандесартана даже в суточной дозе 32 мг.
Что же касается устойчивости гипотензивного действия, в исследованиях продолжительностью до одного года не было о гипотензивного эффекта кандесартана.
Также были проведены сравнительные исследования кандесартана и лозартана при АГ (исследования CANDLE, CLAIM I и II, метаанализ Zhenfeng Zh, Huillan Shi, Junya Jia et al.), в которых было продемонстрировано преимущество кандесартана по выраженности снижения АД и переносимости его больными.
Таким образом, кандесартан обладает длительным выраженным гипотензивным эффектом, который зависит от дозы препарата.
Интервалы между приемами гипотензивных средств, за исключением диуретиков, составляют 2—3 периода полувыведения препарата и указаны в инструкции к нему. Вместе с тем следует иметь в виду возможность сокращения времени действия гипотензивных препаратов при их случайном одновременном назначении с ЛС – индукторами печеночного метаболизма, ускоряющими метаболизм гипотензивных ЛС в печени и их выведение из организма. К индукторам печеночного метаболизма относятся, в частности, фенобарбитал, другие антиконвульсанты, рифампицин и др. В таких случаях следует уменьшить интервалы между приемами гипотензивного ЛС [1, 6].
Продолжительность лечения. При определенном «стаже» АГ в организме происходит «перенастройка» («ресетинг») сосудов, почек, головного мозга, сердца на работу при повышенном АД. Кроме того, в организме сохраняются механизмы, поддерживающие АГ (кроме нечастых случаев хирургического лечения артериальных стенозов, удаления альдостеромы надпочечника, феохромоцитомы, тиреоидэктомии и некоторых других). Именно поэтому после нормализации и стабилизации АД не следует прекращать гипотензивную терапию. Другое дело, что со временем, особенно в теплое время года, допустимо снижение доз и количества гипотензивных средств под контролем АД и самочувствия при условии выполнения всех немедикаментозных методов снижения АД. Критерии оценки эффективности и безопасности проводимой гипотензивной терапии
Для оценки эффективности следует использовать, наряду с оценкой динамики самочувствия пациента, измерения офисного АД, а также дополнительные методики: суточное мониторирование АД – СМАД, домашнее измерение (ДМАД) пациентом.
При измерении офисного АД это следует делать повторно с интервалом 2 мин, соблюдая определенные правила. Кроме того, для оценки безопасности проводимой антигипертензивной терапии, особенно альфа-адреноблокаторами, диуретиками, ингибиторами АПФ и их комбинациями, следует измерять АД в клиностазе (лежа, через 5 мин) и в ортостазе (через 2 мин пребывания в вертикальном положении). Выраженное снижение АД в ортостазе (на 20 мм рт. ст. и более) повышает риск сердечно-сосудистых осложнений, может неблагоприятно сказываться на самочувствии пациента.
Дополнительные методы контроля АД (СМАД и ДМАД) позволяют избежать ненужной и небезопасной для пациента терапии в случае «гипертонии белого халата», выявить пациентов с преимущественно ночным подъемом АД либо с недостаточным или с чрезмерным его снижением в ночное время. Полученная информация является ценной для правильного подбора и оценки проводимой антигипертензивной терапии [1, 2, 6–8].
Приводим в помощь практическому врачу перечень некоторых фиксированных комбинаций гипотензивных препаратов (табл. 4
).
Таблица 4. Фиксированные комбинации антигипертензивных лекарственных средств
| Ингибитор ангиотензинпревращающего фермента +антагонист кальция |
| Эналаприл 5 мг + фелодипин 5 мг Беназеприл 10/20 мг + амлодипин 2,5/5 мг Периндоприл 5/10 мг + амлодипин 5/10 мг Трандолаприл 1/2/4 мг + верапамил SR 180/240 мг Эналаприл 10 мг + дилтиазем 180 мг Лизиноприл 10/20 мг + амлодипин 5/10 мг Рамиприл 5 мг + фелодипин ретард 5 мг |
| Антагонист рецептора ангиотензина II + антагонист кальция |
| Валсартан 80 мг + амлодипин 5 мг |
| Ингибитор ангиотензинпревращающего фермента + диуретик |
| Лизиноприл 10/20 + гидрохлоротиазид 12,5/25 мг Каптоприл 25/50 + гидрохлоротиазид 12,5/25 мг Эналаприл 20 мг + гидрохлоротиазид 12,5 мг Эналаприл 10 мг + гидрохлоротиазид 25 мг Эналаприл 10 мг + гидрохлоротиазид 12,5 мг Квинаприл + гидрохлоротиазид 12,5/25 мг Лизиноприл 10 мг + гидрохлоротиазид 12,5 мг Рамиприл 5 мг + гидрохлоротиазид 12,5 мг Фозиноприл 20 мг + гидрохлоротиазид 12,5 мг Моэксиприл 15 мг + гидрохлоротиазид 25 мг Цилазаприл 5 мг + гидрохлоротиазид 12,5 мг Периндоприл 2 мг + индапамид 0,625 мг Периндоприл 4 мг + индапамид ретард 0,5 мг |
| Антагонист рецептора ангиотензина II + диуретик |
| Лозартан 50 мг + гидрохлоротиазид 12,5 мг Валсартан 80 мг + гидрохлоротиазид 25 мг Эпросартан 600 мг + гидрохлоротиазид 12,5 мг Ирбесартан 150/300 мг + гидрохлоротиазид 12,5 мг Телмисартан 80 мг + гидрохлоротиазид 12,5 мг Телмисартан 40/80 мг + гидрохлоротиазид 12,5 мг Кандесартан 8 мг + гидрохлоротиазид 12,5 мг |
| β-адреноблокатор + диуретик |
| Пиндолол 10 мг + клопамид 5 мг Бисопролол 2,5 мг + гидрохлоротиазид 12,5 мг Пропанолол 40/80 мг + гидрохлоротиазид 12,5 мг Бисопролол 2,5/5/10 мг + гидрохлоротиазид 6,25 мг Метопролол 50/100 мг + гидрохлоротиазид 25/50 мг Атенолол 100 мг + хлорталидон 25 мг Атенолол 50/100 мг + хлорталидон 12.5/25 мг Антагонист кальция + |
| β-адреноблокатор |
| Фелодипин-ретард 5 мг + метопролола сукцинат 50 мг Амлодипин 5 мг + атенолол 50 мг |
В заключение призываем всех врачей, занимающихся лечением АГ в амбулаторных и стационарных условиях, подходить к диагностике и лечению больных с АГ обдуманно, четко представляя себе последовательность действий по диагностике и подбору антигипертензивной терапии, и желаем им удачи на этом тернистом пути.
СПИСОК ЛИТЕРАТУРЫ
1. Рекомендации по лечению артериальной гипертонии. ESH/ESC 2013. Российский кардиологический журнал, 2014, 1: 5-92. 2. ВНОК. Профилактика, диагностика и лечение артериальной гипертензии. Российские рекомендации (четвертый пересмотр). М., 2010. 3. Рекомендации ВНОК. Диагностика и лечение артериальной гипертензии. М., 2009: 5-34. 4. Bauchner H, Fontanarosa PB, Golub RM. Updated guidelines for management of high blood pressure: Recommendations, review, and responsibility. JAMA, 2013, December 18 . 5. James PA, Oparil S, Carter BL et al. 2014 Evidence-based guideline for the management of high blood pressure in adults: Report from the panel members appointed to the Eighth Joint National Committee (JNC 8). JAMA, 2013, December 18 . 6. Peterson ED, Gaziano JM, Greenland P. Recommendations for treating hypertension: What are the right goals and purposes? JAMA, 2013, December 18 . 7. Sox HC. Assessing the trustworthiness of the guidelinefor management of high blood pressure in adults. JAMA, 2013, December 18 . 8. Wood S. JNC 8 at Last! Guidelines Ease Up on BP Thresholds, Drug Choices. Medscape, December 18 (https://www.medscape.com/viewarticle/817991).
Профилактика остеохондроза
Предотвращение различных заболеваний всегда имеет место быть в жизни любого человека, и остеохондроз – не исключение. Для этого достаточно стараться придерживаться здорового образа жизни, делать гимнастику и быть в физической форме. Стрессы и иные эмоциональные потрясения могут дать хорошее начало развитию остеохондроза, поэтому необходимо избегать стрессовых ситуаций или справляться с ними без переломных моментов. Правильное питание является поистине важной частью профилактики и лечения остеохондроза шеи.