Если в период вынашивания ребенка женщина периодически замечает увеличенную частоту биения сердца и дискомфорт, это не что иное, как тахикардия.
Нормальный ритм работы сердца – 60-90 сокращений в минуту. При тахикардии этот показатель превышен. Такое нередко наблюдается при беременности – организм женщины перегружен, сердечно-сосудистая система и все другие органы работают за двоих. В такой сложный и ответственный период в жизни важно тщательно заботиться о здоровье. Увеличенная частота сердечных сокращений – тревожный знак.
Тахикардия во время беременности – это патология, которая может негативно сказаться не только на здоровье будущей мамы, но и помешать правильному развитию малыша в утробе. Поэтому при появлении первых признаков учащенного сердцебиения нужно срочно обратиться к врачу.
Какая ЧСС считается нормальной на разных сроках
Так обязательны ли стандартные рамки пульса (от 60 до 90 ударов в минуту) и для будущей мамы? Ведь ее сердце качает кровь для двоих. Возможно, в таком случае не все так просто?
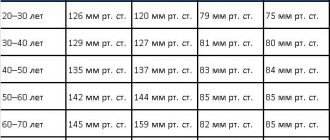
Беременность (от 37 до 42 недель) поделена на периоды – триместры, каждый из которых включает 3 месяца. В первом происходит закладка основных систем и органов будущего ребенка, во втором – их развитие и рост, а во время последнего тело матери носит сформировавшийся плод и готовится к родам. Поскольку задачи временных периодов разнятся, требования к активности сердца будущей мамы тоже отличаются. Итак, рассмотрим нормы пульса у беременных женщин согласно триместрам:
- Первый триместр (до 12 недели, первого УЗИ). Зачастую женщина узнает о беременности уже в конце этого периода (если только ребенок не долгожданный и тщательно планируемый, и нет скрупулезного мониторинга малейших изменений репродуктивной системы). Поэтому нормативы пульса не отличаются от общепопуляционных – от 60 до 90 ударов в минуту.
- С середины беременности плод и его вместилище (плацента и оболочки) постепенно занимают все большую часть тела будущей матери. Это означает, что матка и ее содержимое уже требуют более значительных объемов крови. Для обеспечения спроса растущего организма сердцу приходится работать активнее. Частота ударов за 60 секунд повышается на 10-15 от обычных значений. (Если до беременности у женщины пульс составлял 69-75 в минуту, то после четвертого месяца ожидают 75-90). Главное, чтобы порог в сотню раз за шестьдесят секунд не был превышен.
- Третий триместр – ответственный период. Возможно развитие преэклампсии (повышения артериального давления, появления белка в моче и отеков), грозного предвестника эклампсии (припадка судорог, несущего угрозу жизни ребенка и матери). Потому контроль частоты пульса на этом этапе так важен. Желательно не превышать порога в 100 ударов (на 15-20 выше обычного показателя), но критический уровень – 110.
Конечно же, не стоит ждать последней цифры и считать, что показатель в 114 ударов без видимой причины – нормальный пульс при беременности. К поднятию ЧСС приводят физические нагрузки или переживания. Однако в состоянии покоя уровень сердцебиения быстро спускается до 100 и ниже.
Что такое синдром Дауна
Синдром Дауна является одной из самых часто диагностируемых хромосомных патологий. Аномалии внутриутробного развития обусловлены спонтанной хромосомной мутацией, при которой в 21 паре возникает одна лишняя хромосома.
Каждая клетка человеческого тела состоит из ядра и оболочки. В каждом ядре содержится генетический материал, обуславливающий вид и функции как отдельной клетки, так и всего организма. У человека двадцать пять тысяч генов собраны в двадцать три пары хромосом. Каждая пара включает 2 хромосомы. У людей с диагнозом синдром Дауна в двадцать первой паре присутствует третья лишняя хромосома, которая вызывает у человека характерные внешние признаки нарушения:
- плоская переносица;
- узкий разрез глаз;
- плоское лицо и затылок.
Кроме внешних характеристик, дети с синдромом Дауна отличаются отставанием в умственном развитии, имеют слабый иммунитет, из-за чего сильно подвержены различным инфекционным заболеваниям.
Физиологические особенности сердцебиения у беременной женщины
Факторы, влияющие на сердечно-сосудистую систему во время беременности:
| Фактор | Изменение | Значимость |
| Объем циркулирующей крови | Увеличивается. На 36-й неделе прибавка составляет 30-50% от исходного значения, в основном за счет плазмы. При беременности двойней количество жидкости возрастает в большей мере | За счет разжижения крови возникает физиологическая анемия (до 100-120 г/л). Но уменьшение вязкости благоприятно сказывается на микроциркуляции, улучшая кровоснабжение и питание плода |
| Обмен веществ | Наращивает интенсивность | Обеспечение энергетических потребностей сразу двух организмов |
| Длина сосудистого русла | Появляется дополнительный маточно-плацентарный круг кровообращения. Если женщина беременна разнояйцевой двойней, то бывает сразу две плаценты, и нагрузка на сердце возрастет вдвойне | Питание будущего ребенка, его рост и развитие |
| Масса тела беременной | Нарастает из-за набора веса ребенком и задержки жидкости в теле | Сердцу приходится прокачивать кровь через больший объем тканей. Оно работает интенсивнее |
| Размер матки | Увеличивается | Ограничение подвижности диафрагмы, повышение внутрибрюшного давления |
| Положение сердца | Становится горизонтальным | Может возникнуть функциональный шум в пятом межреберном промежутке по левой среднеключичной линии |
Все факторы приводят к таким изменениям в работе сердца:
- Увеличению сердечного выброса (количества крови, которое поступает в сосудистое русло при сокращении левого желудочка за минуту) на 30-40% от нормы в состоянии покоя. При этом максимальное значение достигается на 20-24 неделях. Особенности:
- в первые четыре-пять месяцев сердечный выброс нарастает в основном за счет увеличения ударного объема (количества крови, которое покидает полость левого желудочка во время очередной систолы – сокращения);
- в дальнейшем сердечный выброс увеличивает подъем частоты ударов сердца (проявляющийся повышением пульса).
- Возрастанию минутного объема крови из-за влияния гормонов, вырабатываемых плацентой:
- эстрогенов;
- прогестерона.
Инструментальные методы (эхокардиография – ультразвуковое исследование морфологических изменений и электрокардиография) показывают такие особенности сердца у беременных:
- отклонение электрической оси сердца влево (из-за его смещения поднявшейся в результате увеличения матки диафрагмой);
- укрупнение отдельных кардиомиоцитов и общей массы сердца;
- изменение контуров по типу митральной конфигурации (заметно даже по рентгенографии органов грудной полости в прямой проекции).
На поздних сроках состояние плода определяют выслушиванием работы его собственного сердца с помощью акушерского стетоскопа (используют и инструментальный метод – кардиотокографию). Допустимый диапазон – 110-170 ударов в минуту. Если при тахикардии или брадикардии в материнском организме активность сердечно-сосудистой системы ребенка не нарушена – все в порядке.
Диагностика первого триместра
Первое УЗИ плода проводится в период с 11 по 14 неделю. Помимо ультразвукового обследования женщина должна сдать анализ крови на ХГЧ. Только комплексная диагностика поможет провести качественный скрининг и исключить любые аномалии развития.
Во время УЗИ врач оценивает следующие показатели плода:
- структура хориона;
- копчико-теменная длина;
- толщина воротникового пространства;
- частота сокращений сердца.
Если результаты ультразвукового скрининга не соответствуют общепринятым нормам, женщине назначается повторное, более углубленное диагностическое исследование.
Как вовремя определить проблему
Брадикардия приводит к незначительному головокружению и даже потере сознания. К такому виду аритмии относится частота ниже 60 ударов в минуту. Но если будущая мама – спортсменка и до беременности имела низкий уровень ЧСС, то переживать не о чем: в таком случае это вариант нормы. Брадикардия встречается сравнительно редко.
Тахикардия опасна, даже если она не превышает описанных выше критических значений, но сопровождается такими симптомами:
- ухудшением самочувствия;
- слабостью;
- затуманиваем сознания;
- тошнотой;
- головной болью;
- одышкой, возникшей не вследствие физических нагрузок.
Иногда тахикардия не связана с беременностью и сопутствующими ей изменениями организма. А возникает в результате ОРВИ (острой вирусной инфекции), на фоне повышения температуры (даже субфебрилитет опасно влияет на ребенка, особенно непосредственно перед родами) из-за интоксикации. В этом случае борются с вирусом, а не с изменением ритма сердца. Уровень пульса должен быть объясним даже у беременной женщины. Не стоит списывать резкие скачки ЧСС на гормональную перестройку организма.
Чтобы вовремя выявить опасную патологию, соотносят описанные симптомы с возможным нарушением ритма и проводят параллель между клинической картиной и текущей частотой пульса.
Для контроля ЧСС нужно знать места, в которых артерии проходят близко к коже (где их легко прощупать). Желательно, чтобы рядом находились твердые костные элементы (прижимая сосуды к ним, проще уловить колебания стенок при пульсовой волне).
Места исследования пульса:
| Артерия | Место пальпации | Методика | Особенности |
| Лучевая | Борозда между шиловидным отростком одноименной кости и сухожилием плечелучевой мышцы | Указательный и средний палец кладут на ладонную поверхность запястья другой руки. Место прикладывания – возле основания первого пальца (большого) | Пальпация пульса на лучевой артерии – стандарт клинических исследований больного |
| Сонная | На уровне верхнего края гортани, в месте бифуркации (раздвоения) общей сонной артерии | Положить два пальца на границу верхней и нижней трети шеи, между грудинно-ключично-сосцевидной мышцей и гортанью (на уровне кадыка) | Если сильно прижать сонную артерию с обеих сторон, срабатывает каротидный рефлекс, который приводит к резкому падению ЧСС и потере сознания |
Когда обнаружить пульсацию стенок артерий слишком сложно, ЧСС считают, руководствуясь непосредственно ударами сердца. Для этого находят левый пятый межреберный промежуток и на его пересечении с условным перпендикуляром, опущенным с середины ключицы, с той же стороны тела прикладывают два пальца (средний и указательный). В этой точке лучше ощущаются толчки верхушки сердца.
Упрощенный алгоритм: поместить правую руку под основание левой молочной железы, наклонившись немного вперед.
Поскольку грудь во время беременности подвергается влиянию гормонов и ее размер увеличивается, найти верхушечный толчок сложно. Поэтому отдают предпочтение контролю пульса на сосудах.
Если периферическая артерия до беременности пальпировалась (нет врожденных аномалий ее прохождения), а во второй половине пульс на ней перестал прощупываться – это тревожный знак. Такая ситуация характерна для сильной отечности – одного из симптомов гестоза (преэклампсии). Необходимо рассказать об этом доктору и придерживаться предписанных им рекомендаций (обычно они не включают медикаментозной коррекции и на первых порах ограничиваются изменениями диеты).
Низкий пульс
У некоторых женщин во время беременности, напротив, наблюдается снижение пульса, это называется брадикардией. Каких-то неприятных ощущений при понижении пульса будущие мамочки не испытывают, хотя у некоторых может наблюдаться головокружение и даже обмороки. Нередко на фоне низкого пульса значительно снижается и давление.
Вообще, брадикардия встречается не очень часто, но все-таки нужно иметь ввиду, что если у вас наблюдается понижение пульса, то необходима консультация специалиста, так как это может привести к болезням сердца. Стоит сказать, что слегка замедленный пульс не несет негативного влияния, как на состояние беременной, так и на развитие малыша.
Выводы
Норма пульса у беременных в третьем триместре наиболее сильно отличается от средних значений в популяции, превышая их на 15-20 ударов за минуту. Но это небольшая плата за сосуществование в одном теле двух организмов. Такие изменения физиологичны и объяснимы с научной точки зрения.
Тревожиться стоит, когда ЧСС изменилась вдруг и без видимых причин. Если будущая мама на восьмом месяце беременности поднялась по лестнице пешком на пятый этаж, и при этом пульс подскочил до 100 и опустился до 75 после кратковременного отдыха – это норма. А если до 115, у нее болит голова, пациентка лежит в кровати – обращаются к доктору.
Сканирование во втором триместре
Повторное УЗИ во втором триместре проводится до 20-й недели. Во время скрининга врач оценивает такие параметры плода:
- соответствие развития внутренних органов и скелета текущим срокам;
- размер и строение внутренних органов.
Во втором триместре на УЗИ хорошо визуализируются врожденные пороки сердца, аномалии строения мочевого пузыря, головного мозга. Также анализу подлежат 3 показателя крови:
- ХГЧ;
- альфа-фетопротеин;
- свободный эстирол.
Расшифровка результатов
Признаки, свидетельствующие о том, что у плода есть хромосомные аномалии:
- Толщина воротникового пространства превышает 2,8 мм. Это указывает на то, что объем жидкости, скапливающейся в подкожной складке в области шеи, превышает нормальные значения. На УЗИ складка имеет белый цвет, а жидкость под ней выглядит темнее.
- Отсутствие или маленький размер носовой кости. Этот признак указывает на синдром Дауна.
- Короткая верхняя челюсть.
- Частота сердечных сокращений превышает допустимые нормы, пороки сердца.
Аномалии развития опорно-двигательного аппарата, патологии внутренних органов, несформировавшиеся ушные раковины – все эти признаки являются характерными для хромосомной аномалии развития.