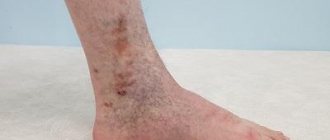
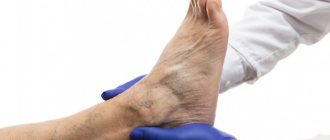
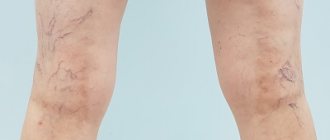
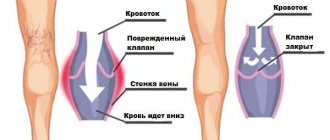
Рефлюкс вен нижних конечностей — это патологический кровоток в венах. Возникновение рефлюкса обусловлено неправильной или неполноценной работой клапанов сосудов. Клапаны обеспечивают движение крови только в одном направлении.
В норме движение крови осуществляется снизу-вверх: от нижних конечностей к сердцу. Также кровь направляется от поверхностных сосудов к глубоким венам. Часто случается так, что под влиянием различных внешних и внутренних факторов вены расширяются, что приводит к снижению тонуса сосудистых стенок и неправильной работе клапанов. В результате появляется патологический кровоток: кровь начинает двигаться сверху вниз и от глубоких вен к поверхностным.
Распространенность заболевания
В мире с диагнозом хронической венозной недостаточности в разных странах насчитывают от 15 до 25% в зависимости от развития медицины в стране. В России симптомы ХВН наблюдают у каждого второго человека в возрасте 20 — 50 лет, из них до 15% имеют установленный диагноз, а 4% переносят заболевание в тяжелой форме с осложнениями в виде трофических язв.
Хроническая венозная недостаточность обусловлена прямохождением, в результате чрезмерной нагрузки на ноги. Толчком к ее развитию могут послужить врожденные и приобретенные патологические состояния, травмы и длительные физические нагрузки. ХВН не всегда сопровождают видимые изменения вен, в большинстве случаев (легкая форма) это ощущения тяжести в ногах, отечность по вечерам, повышенная утомляемость, болезненность при вынужденном длительном стоянии на ногах.
Виды рефлюкса вен
В зависимости от того, как происходит распределение крови, выделяют 2 типа рефлюкса:
- Вертикальный.
Может развиваться в глубоких и поверхностных сосудах. При данном виде рефлюкса кровь движется по направлению вниз. В глубоких венах возникает при посттромбофлебитическом синдроме и провоцирует тяжелую венозную недостаточность.
На ранних стадиях выявить данное заболевание очень сложно. Даже комплексная терапия не гарантирует полного выздоровления, а поэтому пациентам с этим заболеванием необходимо регулярно проверяться у врача.
- Горизонтальный.
В данном случае кровь поступает из глубоких вен в поверхностные. Горизонтальный рефлюкс считается основной причиной развития варикоза. Диагностируется на начальных стадиях развития.
Причины ХВН
Чаще всего венозная недостаточность возникает при варикозном расширении вен, а также на фоне таких заболеваний и патологических состояний, как:
- врожденная патология венозной системы;
- врожденная аплазия и гипоаплазия глубоких вен;
- врожденные артериовенозные свищи;
- врожденный остеогипертрофический невус с варикозными венами;
- перенесенный острый тромбоз магистральных вен;
- синдром Клиппель-Треноне;
- перенесенный флеботромбоз.
В последние годы появилась новая причина развития хронической венозной недостаточности, которую все чаще выявляют — это флебопатия. Под этим названием понимают состояние венозного застоя при отсутствии клинических признаков патологии. В редких случаях ХВН начинает развиваться после перенесенной травмы (ушиба, разрыва, глубоких ожогов или переохлаждения).
Диагностические методы в отделении сосудистой хирургии
Для диагностики применяется несколько вариантов исследования:
· Допплеровское УЗИ: оценка кровотока в венах без оценки структуры вен.
· Допплеровское ультразвуковое ангиосканирование (цветное картирование кровотока) — лучший диагностический метод для всесторонней оценки состояния венозной системы.
· Флебосцинтиграфия: исследование с помощью введения в вену препарата, который помечен радиоактивным изотопом, отличающимся малым периодом полураспада.
· Эмиссионная КТ, выполняющаяся для оценки венозной патологии.
· Флебография: рентгенологическое исследование с использованием контрастного вещества.
Механизм зарождения и развития болезни
Под воздействие силы тяжести кровь в сосудах спускается в нижние конечности, организму приходится прилагать усилия для ее подъема. Препятствуют оттоку крови вниз венозные клапаны, которым активно помогает в этом физическая активность, сокращение мышц и сгибание колен. Совокупность этих факторов обеспечивает нормальный кровоток.
Поддержание постоянного сопротивления силы тяжести возможно из-за физиологического изменения просвета сосудов при смене положения тела, работе клапанного аппарата и тонусу (эластичности) венозной стенки. Если один из этих составляющих механизмов нарушается, патологические процессы начинают затрагивать всю систему в целом. Потеря эластичности участка вены ниже клапана, и ее расширение приводит к клапанной несостоятельности, невозможности удерживать кровоток для последующего подъема. Застой жидкости приводит к повышению давления для продвижения крови вверх. Но, с течением времени повышенное давление увеличивает объем части вены, потерявшей эластичность.
К патологическому процессу может присоединиться венозный рефлюкс (обратный ток крови сверху вниз). Жидкость начинает застаиваться, давить на стенки сосуда. В результате плазма крови просачивается в окружающие ткани, вызывая отек. Аналогично ситуация развивается при изначальной клапанной недостаточности.
Одновременно с недостаточностью кровообращения перегружается и лимфатическая система. Нарушения трофики способствуют образованию трофических язв. Трофические язвы — это долго незаживающие раны (от 6 месяцев и более) затрагивающие кожу и ткани. Образуются на голени, окружены зоной воспаления, имеют высокий риск инфицирования.
Лечебные методики
Терапия при ХВН должна решить несколько проблем: устранить варикозную патологию и механизмы, которые ее вызывают, то есть ликвидировать патологические сбросы крови. Лечение может быть консервативным (медикаментозным или немедикаментозным) и оперативным.
При медикаментозных лечебных тактиках применяют флеботоники, повышающие тонус стенок вен, их эластичность, воздействующие на микроциркуляцию крови в венах. Также назначаются флебопротекторы — препараты, отличающиеся профилактическими, противовоспалительными и антидеструктивными свойствами. Медикаментозное лечение ХВН в целом направлено на снятие венозного воспаления, улучшение тонуса сосудистых стенок, устранение отеков, нормализацию микроциркуляции, а также лимфооттока.
Немедикаментозная терапия предполагает ношение компрессионного белья, уменьшающего хронические отеки. Также врачи назначают лечебную физкультуру, физиотерапевтические мероприятия.
Хирургическое вмешательство показано, если консервативные методики неэффективны, ХВН прогрессирует, развиваются трофические язвы. Операции не только убирают проявления болезни, они предупреждают возникновение ХВН в будущем.
Оперативные практики в нынешнее время очень разнообразны. Применяются открытые хирургические вмешательства, когда в зоне патологической вены осуществляется разрез кожи, либо современные малоинвазивные оперативные вмешательства, выполняемые без разрезов кожи и мягких тканей.
К самым распространенным видам операций относятся:
· Стриппинг: миниинвазивный метод, при котором для удаления вены (или части ее) используется зонд, а маленькие разрезы делаются только на концах сосуда.
· Микрофлебэктомия: малоинвазивный способ устранения патологического сосуда через проколы кожного покрова специальным крючком, благодаря ему больной сосуд можно вытянуть наружу, перевязать и удалить.
· Транслюминальная флебэктомия: при таком способе малоинвазивного вмешательства врач видит венозный сосуд, поскольку зонд имеет лампочку на своем конце.
· Лигирование: перевязка пораженной вены, обычно является дополнением к флебэктомии либо стриппингу.
· Склеротерапия: благодаря действию раствора, введенного в вену, на месте патологического сосуда возникает рубец.
· Лазерная хирургия: внутренние венозные стенки облучают лазером, потом происходит склеивание вены. Нет ни разреза на коже, ни проколов в ней.
· Абляция: вена разрушается благодаря нагреванию электродов катетера, помещаемого в сосуд.
· Эндоскопическая хирургия: в вену вводят гибкую микрокамеру, врач визуально контролирует удаление сосуда.
· Для удаления больших вен выполняются более обширные операции, с разрезами.
· Шунтирование: при тяжелой ХВН венозные сосуды соединяют специальным шунтом так, что кровь идет, обходя больную вену.
Все лечебные методики в отделении сосудистой хирургии подбираются индивидуально.
Факторы риска ХВН
При ряде факторов существенно возрастает риск развития хронической венозной недостаточности, к ним относятся:
- Генетическая предрасположенность, включающая патологии соединительной ткани и слабости сосудистой стенки.
- Прием гормонсодержащих средств, в том числе гормональных контрацептивов.
- Малая двигательная активность, сидячий образ жизни, постоянный подъем тяжестей, лишний вес.
- Хронические запоры.
ХВН чаще диагностируют у женщин, поскольку на формирование венозной недостаточности влияет высокая концентрация эстрогенов (женские стероидные половые гормоны). Оказывают негативное влияние период беременности и родов, прием гормональных контрацептивов. С возрастом вероятность развития заболевания вырастает у обоих полов в связи с длительным воздействием неблагоприятных факторов.
Причины развития рефлюкса вен
Основной и наиболее распространенной причиной появления и развития рефлюкса вен является наследственная предрасположенность. Также факторами, провоцирующими развитие рефлюкса вен нижних конечностей, являются:
- ожирение;
- прием гормональных противозачаточных средств;
- беременность и роды вызывают повышенную нагрузку на венозную систему;
- наступление менопаузы. приводит к значительным гормональным изменениям в организме женщины;
- продолжительное пребывание в одной позе: стоя, сидя, лежа;
- недостаток физической активности.
Классификация ХВН
- 1 степень:
выражается в чувстве тяжести, ноющих болях, проходящей, незначительной отечности и ночных судорогах.
- 2 степень:
не проходящая отечность, гиперпигментация (потемнение участков кожи пораженной конечности), липодерматосклероза (дистрофические изменения жировой клетчатки), сухая и мокнущая экзема (серозное воспаление дермы).
- 3 степень:
к вышеперечисленным признакам 2 стадии добавляются трофические язвы, текущие или уже зажитые.
- Существует еще и 0 степень
, когда пациент не наблюдает изменений, жалобы отсутствуют, тем не менее патологические процессы уже запущены. Методика лечения больных с нулевой степенью ХВН отличается от терапии пациентов остальных стадий.
В международной практике хроническую венозную недостаточность по клиническим проявлениям делят на 6 степеней, включая нулевую (система CEAP). Также заболевание имеет этиологическую классификацию по причинам возникновения:
- EC — патология врожденного характера.
- ES — приобретенная форма в следствии тромбоза, варикоза, травмы.
- EP — неясная причина развития венозной недостаточности.
Существует также анатомическая классификация по месту локализации, с учетом патофизиологии, шкалы снижения трудоспособности и по ряду других факторов.
Стоимость лечения венозной недостаточности
Узнать цены на лечение венозной недостаточности, стоимость приема и консультации в Москве, а так же записаться на прием можно по телефону или оставить заявку на сайте. Для диагностики и лечения венозной недостаточности обращайтесь в медицинские в Москве и в Видном
Вам также может быть интересно:
Удаление сосудистых звездочек на ногах
Лазерное лечение варикоза
Венозная недостаточность
Симптомы хронической венозной недостаточности
На ранней стадии хроническая венозная недостаточность имеет широкую клиническую картину, выраженную в одном симптоме с последующим беспорядочным присоединением остальных проявлений. Как правило, они появляются либо усиливаются после долгого сидения или стояния на ногах, а также в период повышенных физических нагрузок:
- тяжесть в ногах;
- усталость, гудение;
- ноющие боли;
- преходящие отеки;
- онемение, временная потеря чувствительности;
- судороги, возникающие по ночам.
Если вы регулярно наблюдаете, как минимум, один из этих симптомов, необходимо обратиться к врачу. В последствии, с развитием патологии присоединится пигментация кожи голени, кожа потеряет эластичность, становится сухой.
По мере прогрессирования (2 и 3 стадия) наблюдаются такие симптомы, как:
- не проходящая отечность;
- усиление болевых ощущений при нагрузках;
- образования язв и экзем;
- варикозное расширение вен.
Недостаточность кровообращения негативно сказывается не только на пораженной области, но и на всем организме в целом. Могут случаться головокружения и обмороки, высокая умственная и физическая утомляемость. Отмечают и признаки сердечной недостаточности: нарушение ритма сердца, бледность кожных покровов, одышка.
Профилактика
Необходимо бороться с избыточным весом, правильно питаться, избегать продолжительных статических нагрузок, много двигаться, носить обувь на небольшом каблуке, заниматься спортом (плавать, кататься на велосипеде, на лыжах).
При невозможности убрать провоцирующие факторы (наследственность либо работа, отличающаяся продолжительными статическими нагрузками) врачи рекомендуют прибегнуть к профилактическому компрессионному трикотажу, а беременным – к лечебному.
Профилактические меры способствуют устранению факторов риска ХВН.
Диагностика и лечение ХВН
На приеме у врача — флеболога в Центре амбулаторной хирургии, пациенту ставится диагноз на основании анамнеза, жалоб пациента, а также результатов исследования. Основной способ инструментального обследования — дуплексное ультразвуковое сканирование. В нашей клинике врачи функциональной диагностики во время проведения исследования не только подтверждают наличие ХВН, но и помогают хирургам определиться с объемом поражения венозной системы и выбором тактики дальнейших действий. В отдельных случаях может лечащим врачом может быть назначено дуплексное ангиосканирование или рентгенконтрастное исследование (флебография).
Лечение хронической венозной недостаточности — это комплекс мероприятий, целью которых является восстановление работоспособности венозной и лимфатической системы, устранение возникших на их фоне патологий и предупреждение рецидивов. Метод терапии подбирается индивидуального для каждого пациента с учетом степени патологических изменений, анамнеза, возраста и сопутствующих заболеваний.
Консервативное лечение
Назначается курсовое лечение, длительностью в среднем 2 — 3 месяца, затем через определенный период оно возобновляется. Курс обычно включает в себя:
- медикаменты (флеботробные препараты);
- местное использование антисептических мазей;
- кортикостероидные препараты;
- эластическую компрессию (повязки и компрессионный трикотаж);
- лечение присоединенных вторичных инфекций;
- возвышенное положение ног в положении лежа.
В некоторых случаях назначают антибиотики и мочегонные средства для уменьшения отечности. Наибольшую роль в рутинном лечении ХВН играют эластичная компрессия, в том числе аппаратная, пневматическая, и подъем ног. Компрессия показана всем пациентам, даже имеющим язвы. В этом случае использую эластическое бинтование, а после ношение специальных чулок. Они должны создавать дистальное давление 20–30 мм рт.ст. для больных первой стадии, 30–40 мм рт.ст. – второй и до 60 мм рт.ст. при третьей.
Эффективность терапии напрямую зависит от активного участия пациента. Ему необходимо четко соблюдать рекомендации врача, строить свою жизнь таким образом, чтобы не создавались условия, отягчающие течение заболевания.
Хирургическое лечение
Оперативное вмешательство проводят только у 10% пациентов, имеющих:
- тяжелые сопутствующие болезни;
- трофические нарушения;
- трансформированные притоки большой (малой) подкожных вен;
- рецидив варикоза и в других подобных случаях.
Выбирают для этого методику малоинвазивной хирургии — минифлебэктомию
. Операция проводится под местной анестезией. Через небольшие проколы сосудистый хирург получает доступ к пораженным участкам вен для выполнения лигирования (перевязка сосуда), удаления вены и реконструкции клапана. В задачи сосудистого хирурга входит устранение патологического сброса крови и усечение варикозно расширенных вен. После проведение операции, спустя час, пациент может уехать домой, пребывание в стационаре не требуется.
ЗАБОЛЕВАНИЯ ВЕНОЗНОЙ СИСТЕМЫ НИЖНИХ КОНЕЧНОСТЕЙ
The paper outlines the currently available data on diseases of the leg venous system and shows differences between chronic and acute diseases, methods of treatment and prevention.
Д.Ф.Белоярцев Отделение хирургии сосудов института хирургии им. А.В. Вишневского РАМН, Москва, Россия D.F. Beloyartsev Department of Vascular Surgery, A.V. Vishnevsky Institute of Surgery, Russian Academy of Medical Sciences, Moscow
П
о результатам различных медицинских статистических исследований в индустриально развитых странах (США, Великобритании, а также в России.) заболеваниями венозной системы нижних конечностей страдает до 20% населения, что определяет социальную значимость проблемы. К тому же необходимо учитывать, что в значительном числе случаев (около 1% населения) у больных развиваются осложненные формы венозной недостаточности, сопровождающиеся стойкой и длительной инвалидизацией пациентов [1,2]. Следует различать хронические и острые заболевания вен нижних конечностей, а также их последствия. К хроническим состояниям относятся врожденные аномалии развития венозной системы, варикозное расширение подкожных вен, недостаточность перфорантных вен и клапанная недостаточность глубоких вен. Среди острых заболеваний выделяют острый тромбофлебит подкожных или глубоких вен. К последствиям последнего относится посттромбофлебитический синдром.
Варикозное расширение подкожных вен нижних конечностей
Точные причины этого заболевания не ясны, но его возникновение связывают с наследственными нарушениями эластичности венозной стенки, реализующимися через гормональные воздействия и на фоне венозной гипертензии [3]. В пользу такой точки зрения говорит факт более частого развития варикозного расширения вен у женщин, носящего семейный характер и проявляющегося во время беременности или после родов. В основном варикозное расширение происходит в системе большой подкожной вены, реже в системе малой подкожной, а начинается с притоков ствола вены на голени. Естественное течение заболевания на начальном этапе достаточно благоприятное, первые 10 лет и более, помимо косметического дефекта, больных может ничего не беспокоить. В дальнейшем, если не проводится своевременное лечение, начинают присоединяться жалобы на чувство тяжести, усталости в ногах и их отечности после физической нагрузки (длительное хождение, стояние) или ко второй половине дня, особенно в жаркое время года. Следует различать и точно выяснять у пациента какого рода симптомы его беспокоят. Большинство больных обращается с жалобами на боли в ногах, но при детальном расспросе удается выявить, что это именно чувство распирания, тяжести, налитости в голенях. При даже коротком отдыхе и приподнятом положении конечности выраженность ощущений уменьшается. Именно эти симптомы характеризуют венозную недостаточность на данном этапе заболевания. Если же речь идет о боли, необходимо исключать другие причины (артериальная недостаточность нижних конечностей, острые венозные тромбозы, суставные боли и пр.). Последующее прогрессирование заболевания, помимо увеличения количества и размеров расширенных вен, приводит к возникновению трофических расстройств, чаще вследствие присоединения несостоятельности перфорантных вен и возникновения клапанной недостаточности глубоких вен. Трофические нарушения на начальном этапе проявляются локальной гиперпигментацией кожи, затем присоединяется уплотнение (индурация) подкожно-жировой клетчатки вплоть до развития целлюлита. Завершается этот процесс образованием язвенно-некротического дефекта, который может достигать в диаметре 10 см и более, а вглубь распространяться до фасции. Типичное место возникновения венозных трофических язв — область медиальной лодыжки, но локализация язв на голени может быть различной и множественной. На стадии трофических расстройств присоединяются выраженный зуд, жжение в пораженном участке; у ряда больных возникает микробная экзема. Болевой синдром в области язвы может быть не выражен, хотя в части случаев носит интенсивный характер. На этом этапе заболевания тяжесть и отечность в ноге становятся постоянными. Венозные язвы отличаются от артериальных тем, что последние развиваются, начиная с дистальных отделов конечности (в частности при сахарном диабете), некротические дефекты при венозной недостаточности не сопровождаются перифокальным воспалением, язвы глубокие, с подрытыми вертикальными краями, дно наряду со скудным фибринозно-серозным отделяемым покрыто грануляциями, кожа вокруг язв пигментирована, подкожная клетчатка индурирована. Следует помнить, что медикаментозных средств, способных предупредить дальнейшее прогрессирование уже возникшего варикозного расширения подкожных вен, не существует. Единственным способом такой профилактики является эластическая компрессия конечностей. Причем пациент должен начинать пользоваться эластичными чулками или бинтами с самого утра, не вставая с постели, когда подкожные вены еще не заполнены, и носить их в течение всего времени суток, пока он находится на ногах. Иначе эффекта от эластичного бинтования не будет. Накладывание бинтов нужно начинать от кончиков пальцев и равномерно охватывать всю конечность, не оставляя свободных участков до требуемого уровня. Естественно, немногие люди способны строго соблюдать данные правила, а потому основными методами лечения варикозного расширения вен остаются хирургический и, в меньшей мере, инъекционный.
Прежде чем приступить к лечению варикозного расширения вен врач должен составить предельно четкое представление о состоянии глубоких и перфорантных вен конечности. На сегодняшний день нельзя оставлять ни одного флебологического больного без ультразвукового обследования. Именно это исследование, неинвазивное, крайне информативное в опытных руках, непродолжительное по времени и совершенно необременительное для пациента, стало основным в диагностике венозной недостаточности. Наиболее современной методикой является дуплексное сканирование с цветным допплеровским картированием, позволяющее выявить проходимость и состояние клапанов глубоких вен, от берцовых до нижней полой, направление кровотока в перфорантных и поверхностных венах. При недоступности этого метода больным нужно провести стандартную ультразвуковую допплерографию, хотя и уступающую в информативности и диагностической точности. После широкого внедрения в практику ультразвуковых методик роль классической флебографии в значительной мере сошла на нет. Сегодня эта методика применяется достаточно редко, в основном при необходимости реконструктивных операций (шунтирующих или пластических) на глубоких венах конечности, и с каждым годом частота выполняемых флебографий снижается благодаря накоплению опыта и повышению возможностей ультразвуковой диагностики. В наши дни классическая операция при варикозном расширении вен, радикальная флебэктомия в различных модификациях, чаще по Троянову — Тренделенбургу, Бэбкокку, Нарату, претерпела значительные изменения. На первое место прежде всего ставятся косметические требования к операции, к которым относятся применение маленьких разрезов, атравматичных инструментов, проведение разрезов кожи в «правильных», «косметических» направлениях, использование атравматичных нитей и шва при закрытии кожных покровов. Считается, что флебэктомия сама по себе как хирургическое вмешательство ничего сложного не представляет, поэтому во всем мире ее чаще производят в общехирургических стационарах. Но именно больные, прошедшие мимо специализированных флебологических или ангиохирургических отделений, чаще всего сталкиваются с рецидивами варикозного расширения вен и грубыми косметическими дефектами после операций. Причины рецидивов можно разделить на две большие группы. Первая — это погрешности хирургической техники, часто встречающиеся в неспециализированных учреждениях и заключающиеся в нерадикальности флебэктомии. Вторая группа связана с неполной дооперационной диагностикой. У пациентов пропускают (не проводится ультразвуковое исследование) выраженную недостаточность клапанов глубоких вен или несостоятельность перфорантных, и стандартно выполняемая флебэктомия теряет всякий смысл, так как сохраняется причина варикозного расширения. Этим больным требуется расширение хирургического вмешательства, включающее перевязку перфорантных вен и/или коррекцию клапанного аппарата глубоких вен. Показания к инъекционной терапии (склеротерапии) при варикозном расширении вен дебатируются до сих пор. Метод заключается во введении в расширенную вену склерозирующего агента, дальнейшую ее компрессию, запустевание и склерозирование. Современные препараты, используемые для этих целей достаточно безопасны, т.е. не вызывают некроза кожи или подкожной клетчатки при экстравазальном введении. Часть специалистов пользуется склеротерапией практически при всех формах варикозного расширения вен, другие же отвергают метод напрочь. Скорее всего, истина лежит где-то посередине, и молодым женщинам с начальными стадиями заболевания имеет смысл применять инъекционный метод лечения. Единственно, что они должны быть обязательно предупреждены о возможности рецидива (более высоком, чем при хирургическом вмешательстве), необходимости постоянно носить в течение длительного времени (до 3 — 6 нед) фиксирующую компрессионную повязку, вероятности того, что для полного склерозирования вен может потребоваться несколько сеансов. В группу больных с варикозным расширением вен следует отнести пациентов с телеангиоэктазиями («сосудистые звездочки») и сетчатым расширением мелких подкожных вен, поскольку причины развития этих заболеваний идентичны. В данном случае только склеротерапия является единственным методом лечения после исключения поражения глубоких и перфорантных вен.
Недостаточность перфорантных вен нижних конечностей
Изолированно заболевание встречается довольно редко. Чаще недостаточность перфорантных вен сочетается с варикозным расширением подкожных вен или развивается у больных с посттромбофлебитическим синдромом вследствие нарушения венозного оттока от конечности. Клиническая картина при изолированной недостаточности перфорантных вен аналогична таковой при варикозном расширении. Визуально отмечается более выраженный отек, может не выявляться расширение подкожных вен голени, быстрее возникают и тяжелее протекают трофические расстройства. В плане дифференциальной диагностики следует учитывать, что если трофические расстройства носят цикулярный характер, то речь идет, скорее всего, о посттромбофлебитическом синдроме. При недостаточности перфорантных вен трофические нарушения ограничиваются какой-либо из поверхностей голени (латеральная, медиальная, задняя). Инструментальная диагностика основывается на точной топической локализации патологически функционирующих перфорантных вен с помощью дуплексного сканирования с цветным доплеровским картированием. При умеренно выраженных отеках и отсутствии трофических изменений достаточно использования эластической компрессии. В остальных случаях больные требуют оперативного лечения. Это довольно сложный раздел хирургии, так как многие больные с недостаточностью перфорантных вен имеют обширные язвенные дефекты. В части случаев добиться самостоятельного закрытия трофической язвы после коррекции венозного кровотока (перевязка перфорантных вен) не удается, и таким пациентам требуется одномоментная или отсроченная пластика язвенного дефекта. Осложняет ситуацию необходимость проведения разрезов через трофически измененные участки кожи, после чего операционные раны плохо заживают. В последние годы для исключения этих моментов стали использовать с успехом эндоскопические способы перевязки перфорантных вен, что позволило резко снизить число осложнений в послеоперационном периоде и сократить сроки пребывания больных в стационаре.
Недостаточность клапанов глубоких вен
Это поражение вен также редко встречается изолированно. Клиника заболевания проявляется отеками, усталостью и тяжестью в ногах при физической нагрузке, к концу дня, особенно в жаркое время года. Диагностика заболевания основана на дуплексном сканировании с цветным допплеровским картированием. При этом следует помнить, что клапанная недостаточность глубоких вен может носить скрытый характер и не выявляться в горизонтальном положении пациента. При переходе же его в вертикальную позицию при ультразвуковом исследовании может определяться четкий венозный рефлюкс. При умеренно выраженной недостаточности клапанов глубоких вен для лечения достаточно эластической компрессии. При значительном рефлюксе больным показаны коррегирующие операции на клапанах глубоких вен. Оптимальная операция на сегодняшний день не определена, чаще используются экстравазальная коррекция клапанов спиралью по Веденскому, пересадка сегмента подкожной вены с нормально функционирующим клапаном, пластика створок несостоятельного клапана. При сочетании поражения клапанов глубоких вен с варикозно-расширенными подкожными венами и/или недостаточностью перфорантных вен, вмешательство дополняется флебэктомией и/или перевязкой перфорантных вен.
Острый тромбофлебит большой подкожной вены
Острый тромбофлебит большой подкожной вены и ее притоков является одним из наиболее типичных осложнений при варикозном расширении подкожных вен нижних конечностей. Клиническая картина заболевания проявляется внезапным появлением гиперемии по ходу большой подкожной вены, болями в покое и при пальпации мягких тканей вокруг воспаленной и тромбированной вены, часто удается прощупать тяж в просвете вены. Могут наблюдаться явления пахового лимфаденита, температура тела повышается редко. Процесс начинается, как правило, в верхней трети голени, и распространяется проксимально, к устью большой подкожной вены, иногда очень быстро, в течение нескольких часов, практически никогда не вовлекая притоки большой подкожной вены на значительном протяжении. Один из вариантов тромбофлебита подкожных вен, мигрирующий тромбофлебит при тромбангиите Бюргера, напротив, чаще ограничивается венами голени, поражая не только ствол большой подкожной вены, но и ее крупные притоки на протяжении. В данной ситуации процесс редко распространяется на бедро, в связи с чем при тромбангиите проводится только симптоматическая терапия. Лечение классического тромбофлебита большой подкожной вены начинается с введения прямых антикоагулянтов, нестероидных противовоспалительных средств, препаратов, улучшающих венозный отток и реологические показатели крови, мазевых компрессов местно и эластического бинтования конечности. Как только проксимальный участок гиперемии или инфильтрации достигает границы верхней и средней трети бедра, больному показана операция — перевязка большой подкожной вены на уровне сафенофеморального соустья для профилактики тромбоэмболии легочной артерии. Во время такой операции нельзя удалять тромбированный ствол и варикозно-расширенные вены. В организме протекает процесс активного воспаления, и вероятность гнойных осложнений очень высока, не говоря о том, что в остром периоде нельзя будет достичь косметического эффекта. Больные, пренесшие перевязку сафенофеморального соустья по поводу острого тромбофлебита большой подкожной вены, подлежат флебэктомии через 2 — 3 мес, в «холодном» периоде для предупреждения повторных тромбофлебитов. Представленная выше концепция об уровне распространения процесса, требующего хирургического вмешательства, была пересмотрена после внедрения в практику дуплексного сканирования. Оказалось, что часто при визуальной и пальпаторной оценке высоты тромбоза на бедре как низкой, по данным ультразвукового исследования имеется тромбоз сафенофеморального соустья или даже флотирующий в общую бедренную вену тромб. В настоящее время любой больной с подозрением на острый тромбофлебит большой подкожной вены должен пройти дуплексное сканирование для определения риска развития тромбоэмболии легочной артерии. При возможности распространения тромба в глубокую венозную систему объем операции расширяется для ревизии общей бедренной вены.
Острый тромбоз глубоких вен нижних конечностей
Причины заболевания точно не установлены. Известно, что процесс начинается при сочетании повреждения сосудистой стенки, стазе крови и нарушении реологических свойств крови. Рассматривается много факторов риска, как, например, прием молодыми женщинами оральных контрацептивов, объемные образования малого таза и забрюшинной клетчатки, длительный постельный режим, параплегия, послеродовой период, онкологические заболевания, тем не менее, конкретные причины в значительном числе случаев выделить сложно. Патогенез заболевания заключается в остром возникновении препятствия венозному оттоку и перераспределению крови по коллатералям на фоне воспаления венозной стенки. Далее начинается процесс реканализации тромбированных вен и восстановления патологического кровотока по ним. Этот период заканчивается к 6-му месяцу. Даже в реканализованных венах кровоток не приобретает нормальный характер поскольку просвет вены не достигает исходного диаметра, а деструкция клапанов после перенесенного тромбоза приводит к ретроградному току крови. Клинически начало заболевания проявляется резким возникновением болевого синдрома, отеком конечности и синюшностью кожных покровов. Локализация симптомов зависит от высоты тромбоза и обширности поражения. Если процесс поражает нижнюю полую вену, то возникает двусторонний отек конечностей. При проксимальном вовлечении подвздошного сегмента отмечается односторонний отек всей конечности. Тромбоз бедренно-подколенной зоны сопровождается симптомами поражения ниже коленного сустава, как и окклюзия всех вен голени. Выраженность болевого синдрома и расстройств кровообращения в значительной мере определяется степенью вовлечения нескольких сегментов и состоянием коллатерального оттока. Для острых венозных тромбозов глубоких вен характерным признаком является болезненность мышц и тканей по ходу сосудисто-нервных пучков. Следует помнить о возможности тромбоза мышечных вен голени, при которых клиника заболевания идентична описанной, но нарушения проходимости магистральных вен нет. Иногда встречаются изолированные тромбозы одной из магистральных (или их пары ) вен голени. В этом случае клиника заболевания проявляется лишь болями. Крайне редко при выраженном поражении магистральных вен и плохих путях коллатерального оттока при остром венозном тромбозе возникает венозная гангрена, в этом случае требуется ампутация конечности. Инструментальная диагностика заболевания основана на дуплексном сканировании с цветным допплеровским картированием, позволяющем точно определить уровень и обширность вовлечения вен в тромботический процесс. При поражении подвздошных и нижней полой вен необходима ретроградная каваграфия для выявления флотирующих тромбов, что имеет огромное значение для предупреждения тромбоэмболии легочной артерии. Основным способом максимально помочь больному при тромбозе глубоких вен и максимально предотвратить тяжелые циркуляторные расстройства является операция. Чем раньше выполнена тромбэктомия, тем больше шансов на восстановление нормального оттока по глубоким венам конечности. Считается, что выполнение тромбэктомии на 10 — 14-е сутки уже неэффективно из-за плотного спаяния тромба с венозной стенкой и разрушением клапанов. При наличии флотирующих тромбов в подвздошных и нижней полой венах на таких поздних сроках показана эндоваскулярная установка в нижней полой вене кава-фильтра — устройства, способного задержать тромб при отрыве его из вен конечности и предупредить тромбоэмболию легочной артерии. При невозможности или неэффективности тромбэктомии проводится консервативная терапия, целью которой является прекращение уже начавшегося процесса тромбообразования, достижение наиболее быстрой и максимально полной реканализации и разработка коллатеральных путей оттока. Консервативные мероприятия включают в себя назначение прямых антикоагулянтов (гепарина внутривенно). Нагрузочная доза гепарина 5000 — 10 000 ЕД. Величина последующих доз зависит от показателя частичного тромбопластинового времени (которое должно в 1,5 — 2 раза превышать нормальные показатели). Этим достигается адекватная антикоагуляция при малой частоте геморрагических осложнений. На фоне гепаринотерапии начинают пероральный прием варфарина. При глубоких венозных тромбозах крайне осторожно необходимо относиться к эластической компрессии. У больных с единственным путем оттока через большую подкожную вену бинтование может лишь ухудшить состояние конечности.
Посттромбофлебитический синдром
Посттромбофлебитический синдром представляет собой симптомокомплекс, развивающийся у больных, перенесших острый тромбоз глубоких вен, и являющийся следствием циркуляторных расстройств в конечности из-за несостоятельности клапанного аппарата глубоких вен после тромбоза в участках реканализации, отсутствия проходимости глубоких вен в нереканализованных сегментах и клапанной недостаточности подкожных и перфорантных вен в связи с перегрузкой венозным кровотоком как основных путей коллатерального оттока. Клиническая картина при указанном синдроме достаточно многогранна, характеризуется как симптомами хронической венозной недостаточности (утомляемость, отеки, тяжесть в ногах вплоть до невозможности в течение какого-либо более или менее продолжительного времени находиться в вертикальном положении), так и быстро возникающими и тяжело протекающими трофическими расстройствами. Очень часто эти больные становятся тяжелыми и стойкими инвалидами. Задача оказания медицинской помощи таким пациентам сильно затруднена и решается очень индивидуально в каждом случае. Лишь небольшой группе больных можно помочь путем удаления расширенных подкожных вен или перевязки перфорантных. Еще меньшему числу пациентов показаны шунтирующие операции на венозной системе, направленные на восстановление проходимости и клапанной состоятельности глубоких вен. Больные с посттромбофлебитическим синдромом обречены на пожизненный прием препаратов, улучшающих реологические свойства крови и состояние венозного оттока, и на ношение эластичных чулок (или бинтов). Однако, как говорилось выше, эластическая компрессия помогает им не всегда. Очень важно следить у таких больных за состоянием венозной системы нижних конечностей с помощью периодических ультразвуковых исследований.
Врожденные заболевания венозной системы
По своему характеру эти заболевания напоминают «врожденный посттромбофлебитический синдром». Причины таких поражений точно не известны, но, видимо, основную роль играют тератогенные эффекты в период (8 — 12 нед) закладки сосудистой системы эмбриона. Виды поражения вен очень многообразны. Сюда относятся и отсутствие или гипоплазия магистральных венозных стволов, отсутствие или несостоятельность клапанов глубоких и поверхностных вен, наличие «лишних», патологически сформированных вен (латеральная эмбриональная вена) и т.д. Все сказанное в отношении посттромбофлебитического синдрома справедливо и для врожденных заболеваний вен, за одним исключением. Клиническая картина заболевания возникает у более молодых больных, чаще болезнь проявляется в пубертатном возрасте, но возможности помочь им еще более ограничены, а клинические проявления болезни, как правило, тяжелее. В заключение отметим, что проблема лечения венозной недостаточности нижних конечностей далека от разрешения. К сожалению, неосложненные заболевания вен нижних конечностей не всегда пользуются заслуженным вниманием врачей, особенно нехирургического профиля. Внешне пациенты с венозной недостаточностью нижних конечностей часто производят впечатление здоровых и активных субъектов на протяжении долгих лет. Но это, к сожалению, не всегда так. Сталкиваясь в качестве ангиохирурга с осложненными и запущенными случаями, отчетливо видишь, как много было упущено тогда, когда эти больные находились в компенсированной стадии заболевания. Надеемся, что представленный краткий обзор по лечению венозной недостаточности нижних конечностей поможет лучше ориентироваться в состоянии проблемы врачам, не связанным с хирургией сосудов.
Литература:
1. А.В. Гавриленко, С.И. Скрылев, Ф.А. Радкевич. Хирургические методы коррекции клапанной недостаточности глубоких вен нижних конечностей.- Ангиология и сосудистая хирургия. — 1997. — № 2. — С. 127 — 34. 2. Jimenez Cossio JA. Эпидемиология варикозных заболеваний. — Флеболимфология. — 1996. — № 1. — С. 8 — 12. 3. Bergan JJ. Advances in evaluation and treatment of chronic venous insufficiency. — Angiology and Vascular Surgery. — 1995. — № 3. — P. 59-80.
![Рис. 1. Функционирование глимфатической системы мозга (по [11]) Fig. 1. Glymphatic system functioning (according to [11])](https://expert35.ru/wp-content/uploads/ris-1-funkcionirovanie-glimfaticheskoj-sistemy-mozga-po-11-fig-1-330x140.jpg)